ໂລກເບົາຫວານໃນທ້ອງໃນເວລາໃດຈະເກີດຂື້ນຫຼັງຈາກເກີດ
ສຳ ລັບແມ່ຍິງ, ການມີລູກບໍ່ແມ່ນການທົດສອບທີ່ງ່າຍດາຍ, ເພາະວ່າໃນເວລານີ້ຮ່າງກາຍຂອງນາງເຮັດວຽກຢູ່ໃນຮູບແບບທີ່ເພີ່ມຂື້ນ. ເພາະສະນັ້ນ, ໃນໄລຍະເວລານີ້, ມັກຈະມີສະພາບທາງດ້ານພະຍາດຕ່າງໆເກີດຂື້ນ, ຕົວຢ່າງ, ໂລກເບົາຫວານຂອງແມ່ຍິງຖືພາ. ແຕ່ສິ່ງທີ່ເປັນໂຣກເບົາຫວານໃນຮ່າງກາຍແລະມັນສາມາດສົ່ງຜົນກະທົບຕໍ່ສຸຂະພາບຂອງແມ່ຍິງແລະລູກໃນທ້ອງໄດ້ແນວໃດ.
ພະຍາດນີ້ເກີດຂື້ນເມື່ອລະດັບນໍ້າຕານໃນເລືອດສູງໃນໄລຍະຖືພາ. ສ່ວນຫຼາຍພະຍາດຈະຫາຍໄປທັນທີຫຼັງຈາກທີ່ເກີດລູກ. ເຖິງຢ່າງໃດກໍ່ຕາມ, ໂຣກເບົາຫວານຊະນິດນີ້ເປັນອັນຕະລາຍ ສຳ ລັບແມ່ຍິງ, ເພາະວ່າຫຼັກສູດຂອງມັນສາມາດຖືວ່າເປັນປັດໃຈສ່ຽງຕໍ່ການພັດທະນາພະຍາດປະເພດ 2 ໃນອະນາຄົດ.
ໂຣກເບົາຫວານໂຣກເບົາຫວານເກີດຂື້ນໃນ 1-14% ຂອງແມ່ຍິງ. ພະຍາດດັ່ງກ່າວສາມາດປາກົດຢູ່ໃນໄລຍະຕ່າງໆຂອງການຖືພາ. ດັ່ງນັ້ນ, ໃນໄຕມາດ ທຳ ອິດ, ພະຍາດເບົາຫວານເກີດຂື້ນໃນ 2.1% ຂອງຄົນເຈັບ, ໃນຄັ້ງທີສອງ - ໃນ 5,6%, ແລະໃນໄຕມາດທີສາມ - ໃນ 3,1%
ສາເຫດແລະອາການ
ໂດຍທົ່ວໄປ, ທຸກໆຮູບແບບຂອງໂລກເບົາຫວານແມ່ນພະຍາດ endocrine ເຊິ່ງຄວາມລົ້ມເຫຼວຂອງທາດແປ້ງທາດແປ້ງເກີດຂື້ນ. ຕໍ່ກັບຄວາມເປັນມານີ້, ມີສານອິນຊູລິນທີ່ບໍ່ສົມບູນຫລືສົມບູນ, ເຊິ່ງຕ້ອງໄດ້ຜະລິດໂດຍກະຕ່າຍ.
ເຫດຜົນຂອງການຂາດຮໍໂມນນີ້ອາດຈະແຕກຕ່າງກັນ. ຍົກຕົວຢ່າງ, ການຜິດປົກກະຕິໃນຂະບວນການປ່ຽນໂປຕີນ proinsulin ໃຫ້ເປັນຮໍໂມນທີ່ມີການເຄື່ອນໄຫວ, ການຫຼຸດລົງຂອງ ຈຳ ນວນຈຸລັງທົດລອງໃນກະຕຸ່ນ, ການຂາດຄວາມຮັບຮູ້ຂອງ insulin ໂດຍຈຸລັງ, ແລະອື່ນໆອີກຫຼາຍຢ່າງ.
ຜົນກະທົບຂອງ insulin ກ່ຽວກັບທາດແປ້ງທາດແປ້ງແມ່ນຖືກ ກຳ ນົດໂດຍມີຕົວຮັບ glycoprotein ສະເພາະໃນເນື້ອເຍື່ອທີ່ຂື້ນກັບຮໍໂມນ. ໃນເວລາທີ່ພວກມັນຖືກກະຕຸ້ນ, ການຂົນສົ່ງ glucose ໃນຈຸລັງເພີ່ມຂື້ນແລະລະດັບນໍ້າຕານໃນເລືອດຫຼຸດລົງ.
ນອກຈາກນັ້ນ, insulin ຈຳ ລອງການ ນຳ ໃຊ້ນ້ ຳ ຕານແລະຂະບວນການຂອງການສະສົມຂອງມັນເປັນ glycogen ໃນເນື້ອເຍື່ອ, ໂດຍສະເພາະກ້າມເນື້ອໃນກະດູກແລະຕັບ. ມັນເປັນທີ່ຫນ້າສັງເກດວ່າການປ່ອຍ glucose ຈາກ glycogen ແມ່ນຍັງປະຕິບັດພາຍໃຕ້ອິດທິພົນຂອງ insulin.
ຮໍໂມນອີກຢ່າງ ໜຶ່ງ ມີຜົນກະທົບຕໍ່ທາດໂປຣຕີນແລະ metabolism. ມັນມີຜົນກະທົບ anabolic, ຍັບຍັ້ງການ lipolysis, ກະຕຸ້ນ biosynthesis ຂອງ DNA ແລະ RNA ໃນຈຸລັງທີ່ຂື້ນກັບ insulin.
ເມື່ອໂຣກເບົາຫວານເກີດຂື້ນ, ສາເຫດຂອງມັນປະກອບມີຫລາຍປັດໃຈ. ຄວາມ ສຳ ຄັນໂດຍສະເພາະໃນກໍລະນີນີ້ແມ່ນຄວາມລົ້ມເຫຼວທີ່ເປັນປະໂຫຍດລະຫວ່າງຜົນກະທົບທີ່ຫຼຸດລົງຂອງນ້ ຳ ຕານຂອງອິນຊູລິນແລະຜົນກະທົບ hyperglycemic ທີ່ອອກມາໂດຍຮໍໂມນອື່ນໆ.
ຄວາມຕ້ານທານຂອງອິນຊູລິນ, ມີຄວາມຄືບ ໜ້າ ເທື່ອລະກ້າວ, ເຮັດໃຫ້ການຂາດອິນຊູລິນຍິ່ງມີສຽງດັງຂື້ນ. ປັດໄຈກະຕຸ້ນຍັງປະກອບສ່ວນໃນນີ້:
- ນໍ້າ ໜັກ ເກີນເກີນມາດຕະຖານ 20% ຂຶ້ນໄປ, ສາມາດໃຊ້ໄດ້ເຖິງແມ່ນວ່າກ່ອນເກີດ,
- ນ້ ຳ ຕານໃນເລືອດສູງຂື້ນ, ເຊິ່ງຖືກຢັ້ງຢືນຈາກຜົນຂອງການວິເຄາະທາງເດີນປັດສະວະ,
- ການເກີດຂອງເດັກທີ່ມີນໍ້າ ໜັກ ຫຼາຍກວ່າ 4 ກິໂລກຣາມ,
- ສັນຊາດ (ພະຍາດເບົາຫວານສ່ວນຫຼາຍມັກຈະປາກົດຢູ່ໃນອາຊີ, ຊາວສະເປນ, ຄົນຜິວ ດຳ ແລະຄົນອາເມລິກາພື້ນເມືອງ),
- ການເກີດຂອງເດັກທີ່ຕາຍໃນອະດີດ,
- ຂາດຄວາມທົນທານ glucose,
- ທີ່ປະທັບຂອງພະຍາດຮັງໄຂ່,
- polyhydramnios ມີລັກສະນະນ້ ຳ ຫຼາຍເກີນໄປຂອງນ້ ຳ amniotic,
- ມໍລະດົກ
- ຄວາມຜິດປົກກະຕິຂອງ endocrine ທີ່ເກີດຂື້ນໃນລະຫວ່າງການຖືພາກ່ອນຫນ້ານີ້.
ໃນລະຫວ່າງການຖືພາ, ການລົບກວນຂອງ endocrine ເກີດຂື້ນຍ້ອນການປ່ຽນແປງທາງສະລິລະວິທະຍາ, ເພາະວ່າຢູ່ໃນໄລຍະເລີ່ມຕົ້ນຂອງການເຄື່ອນໄຫວໃນຮ່າງກາຍ, ການເຜົາຜະຫລານອາຫານກໍ່ຖືກສ້າງ ໃໝ່. ດ້ວຍເຫດນັ້ນ, ດ້ວຍການຂາດທາດນ້ ຳ ຕານໃນຮ່າງກາຍ, ຮ່າງກາຍເລີ່ມ ນຳ ໃຊ້ຄັງ ສຳ ຮອງ, ໄດ້ຮັບພະລັງງານຈາກ lipids.
ໃນໄລຍະເລີ່ມຕົ້ນຂອງການຖືພາ, ການຈັດລຽງທາງເດີນອາຫານແບບນີ້ແມ່ນຕອບສະ ໜອງ ຄວາມຕ້ອງການດ້ານພະລັງງານທັງ ໝົດ ຂອງລູກໃນທ້ອງ. ແຕ່ໃນອະນາຄົດ, ເພື່ອເອົາຊະນະຄວາມຕ້ານທານຂອງອິນຊູລິນ, hypertrophy ຂອງຈຸລັງທົດລອງທີ່ເກີດຂື້ນ, ເຊິ່ງຍັງກາຍເປັນການເຄື່ອນໄຫວເກີນໄປ.
ການຜະລິດຮໍໂມນທີ່ເພີ່ມຂື້ນແມ່ນໄດ້ຮັບການຊົດເຊີຍຈາກການ ທຳ ລາຍທີ່ເລັ່ງຂອງມັນ. ເຖິງຢ່າງໃດກໍ່ຕາມ, ໃນໄຕມາດທີ 2 ຂອງການຖືພາ, ແຮ່ໄດ້ປະຕິບັດ ໜ້າ ທີ່ຂອງ endocrine, ເຊິ່ງມັກຈະມີຜົນກະທົບຕໍ່ການເຜົາຜະຫລານທາດແປ້ງ.
ແຮ່ທາດເອດໂຕຣເຈນທີ່ຜະລິດອອກມາ, ຄ້າຍຄືຢາສະເຕີຣອຍ, ຮໍໂມນສະເຕີຣອຍແລະ cortisol ກາຍເປັນຢາຕ້ານອິນຊູລິນ. ດ້ວຍເຫດນັ້ນ, ມີຢູ່ແລ້ວໃນອາທິດທີ 20, ອາການ ທຳ ອິດຂອງໂຣກເບົາຫວານທີ່ເກີດຂື້ນໃນທ້ອງແມ່ນເກີດຂື້ນ.
ເຖິງຢ່າງໃດກໍ່ຕາມ, ໃນບາງກໍລະນີ, ແມ່ຍິງເປີດເຜີຍພຽງແຕ່ການປ່ຽນແປງເລັກນ້ອຍໃນຄວາມອ່ອນໄຫວຂອງທາດນ້ ຳ ຕານ, ສະພາບການນີ້ຖືກເອີ້ນວ່າໂຣກເບົາຫວານໃນທ້ອງກ່ອນໄວອັນຄວນ. ໃນກໍລະນີນີ້, ການຂາດອິນຊູລິນແມ່ນຖືກສັງເກດເຫັນພຽງແຕ່ການລ່ວງລະເມີດຂອງອາຫານທາດແປ້ງແລະການປະກົດຕົວຂອງປັດໃຈກະຕຸ້ນອື່ນໆ.
ມັນເປັນທີ່ຫນ້າສັງເກດວ່າພະຍາດເບົາຫວານໃນລະຫວ່າງການຖືພາບໍ່ໄດ້ຖືກປະກອບດ້ວຍການເສຍຊີວິດຂອງຈຸລັງທົດລອງຫຼືການປ່ຽນແປງຂອງໂມເລກຸນຮໍໂມນ. ເພາະສະນັ້ນ, ຮູບແບບຂອງການຢຸດຊະງັກ endocrine ນີ້ຖືວ່າເປັນການປີ້ນກັບກັນໄດ້, ຊຶ່ງ ໝາຍ ຄວາມວ່າເມື່ອເກີດຂື້ນ, ມັນໄດ້ຮັບການຊົດເຊີຍດ້ວຍຕົວມັນເອງ.
ອາການຂອງໂລກເບົາຫວານໃນທ້ອງແມ່ນບໍ່ຮຸນແຮງ, ສະນັ້ນຜູ້ຍິງສ່ວນຫຼາຍຈະຖືວ່າເຂົາເຈົ້າມີຄຸນລັກສະນະທາງພູມສາດຂອງການຖືພາ. ການສະແດງອອກຫຼັກໆທີ່ເກີດຂື້ນໃນໄລຍະນີ້ແມ່ນອາການປົກກະຕິຂອງທຸກຮູບແບບຂອງການລົບກວນໃນການເຜົາຜະຫລານທາດແປ້ງ:
- ກະຫາຍນ້ ຳ
- ໂລກຂໍ້ອັກເສບ
- ຜິວຫນັງຄັນ
- ນ້ ຳ ໜັກ ບໍ່ດີແລະສິ່ງຂອງ.
ເນື່ອງຈາກວ່າອາການຂອງໂຣກເບົາຫວານໃນທ້ອງແມ່ນບໍ່ມີລັກສະນະ, ການກວດຫ້ອງທົດລອງແມ່ນພື້ນຖານໃນການກວດພະຍາດ. ນອກຈາກນີ້, ແມ່ຍິງມັກຈະຖືກ ກຳ ນົດໃຫ້ໃຊ້ຢາ ultrasound, ເຊິ່ງທ່ານສາມາດ ກຳ ນົດລະດັບຂອງຄວາມບໍ່ພຽງພໍຂອງ placental ແລະກວດຫາພະຍາດຂອງເດັກໃນທ້ອງ.
ໄລຍະເວລາຟື້ນຟູ
ມັນມັກຈະເກີດຂື້ນວ່າໂຣກເບົາຫວານໃນທ້ອງທາງກາຍຫຼັງຈາກເກີດ. ລະດັບນໍ້າຕານໃນເລືອດແມ່ນປົກກະຕິ, ອາການທັງ ໝົດ ຂອງພະຍາດຈະຫາຍໄປຈາກຊີວິດປະ ຈຳ ວັນ.
ຄວາມຄິດສ້າງສັນໃນໂລກເບົາຫວານ - ພຽງແຕ່ດື່ມທຸກໆມື້.
ຫຼັງຈາກ 6 ອາທິດຫຼັງຈາກການອອກຂອງເດັກ, ທ່ານຕ້ອງໄດ້ກວດເລືອດເພື່ອກວດພົບລະດັບນ້ ຳ ຕານທີ່ອັນຕະລາຍເກີນໄປ. ມີໂອກາດ 50% ທີ່ພະຍາດເບົາຫວານຊະນິດ 2 ອາດຈະພັດທະນາໃນລະຫວ່າງ 10-20 ປີຫຼັງຈາກຖືພາ. ມັນຍັງອາດຈະປາກົດຢູ່ໃນໄລຍະທີ່ຄາດ ໝາຍ ຕໍ່ໄປຂອງເດັກ - ຄວາມສ່ຽງແມ່ນສູງຫຼາຍ.
ໂອກາດທີ່ເດັກຈະເຈັບເປັນໂລກເບົາຫວານປະເພດ 1 ແມ່ນຍັງຕໍ່າ. ເຖິງວ່າຈະມີສິ່ງນີ້, ມີອັດຕາສ່ວນແນ່ນອນຂອງການເລີ່ມຕົ້ນຂອງໂລກເບົາຫວານຂອງຮູບແບບທີສອງ.
ຖ້າວ່າແມ່ຍິງຖືພາທີ່ມີ GDM ມີການຜ່າຕັດ, ອາດຈະມີອາການແຊກຊ້ອນ. ປົກກະຕິແລ້ວເດັກນ້ອຍເກີດມາໃຫຍ່, ຫຼາຍກວ່າເດັກນ້ອຍ ທຳ ມະດາ. ເຖິງຢ່າງໃດກໍ່ຕາມ, ສິ່ງນີ້ບໍ່ໄດ້ຍົກເວັ້ນຄວາມເປັນໄປໄດ້ຂອງການມີລູກໃນທາງ ທຳ ມະຊາດ, ໂດຍບໍ່ຕ້ອງຜ່າຕັດ.
ໂດຍປົກກະຕິແລ້ວ, ອາຫານພິເສດແມ່ນຖືກ ກຳ ນົດໄວ້ ສຳ ລັບ GDM, ການຍຶດຕິດທີ່ສາມາດຊ່ວຍໄດ້. ບັນຊີລາຍຊື່ຂອງຜະລິດຕະພັນທີ່ຍອມຮັບລວມມີ:
- ຊີ້ນງົວ (ໂດຍບໍ່ມີໄຂມັນ),
- ຜັກຂຽວ
- ຜະລິດຕະພັນນົມ (ລວມທັງເນີຍແຂງທີ່ມີໄຂມັນຕໍ່າ),
- ທັນຍາພືດແລະທັນຍາພືດ
- ເຂົ້າຈີ່ອົບຈາກແປ້ງເຂົ້າຈ້າວ.

ນອກນັ້ນຍັງມີບັນຊີລາຍຊື່ອາຫານທີ່ຈະຕ້ອງໄດ້ຍົກເວັ້ນຢ່າງແນ່ນອນຈາກອາຫານການກິນ:
ຖ້າໂຣກເບົາຫວານໃນທ່າທາງບໍ່ຫາຍໄປ
ຄຳ ຕອບຕໍ່ ຄຳ ຖາມທີ່ວ່າໂຣກເບົາຫວານໃນເວລາທີ່ເດັກຈະເກີດຂື້ນຫຼັງຈາກການເກີດລູກຈະເກີດຂື້ນໃນທັນທີຫລືມັນຈະຕ້ອງພົບ. ຖ້າຫາກວ່າເວລາດົນນານໄດ້ຜ່ານໄປແລ້ວ, ແລະພະຍາດກໍ່ບໍ່ຫາຍໄປເຖິງແມ່ນວ່າຈະເປັນປົກກະຕິຂອງລະດັບຮໍໂມນ, ການຮັກສາກໍ່ຖືກ ກຳ ນົດ.
ໃນລະຫວ່າງການຖືພາ, ຢາທີ່ຫຼຸດຜ່ອນນ້ ຳ ຕານບໍ່ສາມາດໃຊ້ໄດ້. ໃນກໍລະນີຫຼັງເກີດຫຼັງ GDM, ທຸກຢ່າງແມ່ນງ່າຍກວ່າ - ທ່ານສາມາດກິນຢາ. ໃນກໍລະນີທີ່ມີຄວາມສ່ຽງຂອງອາການແຊກຊ້ອນຮ້າຍແຮງ, ການປິ່ນປົວດ້ວຍ insulin ແມ່ນຖືກ ກຳ ນົດ.
ສ່ວນຫຼາຍອາດຈະເປັນພະຍາດທ່າທາງສາມາດເຂົ້າໄປໃນປະເພດ 2. ເພາະສະນັ້ນ, ທ່ານຕ້ອງຕິດຕໍ່ຜູ້ຊ່ຽວຊານແນ່ນອນ. ບັນຊີລາຍຊື່ຂອງທ່ານຫມໍຕ້ອງປະກອບມີຜູ້ຊ່ຽວຊານດ້ານ endocrinologist ໃນກໍລະນີທີ່ມີການຖືພາຊ້ ຳ ອີກ.
ຂໍ້ສະ ເໜີ ແນະ ສຳ ລັບແມ່ ໜຸ່ມ
ນອກ ເໜືອ ຈາກການປະຕິບັດຕາມທຸກຄາບອາຫານທີ່ ຈຳ ເປັນ, ຍັງມີຂໍ້ສະ ເໜີ ແນະຕ່າງໆ (ຫຼາຍຢ່າງບໍ່ໄດ້ຖືກພິຈາລະນາໃນເວລາຂຽນອອກອາຫານ):
ພວກເຮົາສະ ເໜີ ສ່ວນຫຼຸດໃຫ້ກັບຜູ້ອ່ານເວັບໄຊທ໌້ຂອງພວກເຮົາ!
- ກຳ ຈັດນິໄສທີ່ບໍ່ດີ,
- ບໍ່ບໍລິໂພກ, ເກີນມາດຕະຖານ, ຈຳ ນວນແຄລໍລີ່,
- ເລີ່ມຫຼີ້ນກິລາ, ອອກ ກຳ ລັງກາຍໃນຕອນເຊົ້າ,
- ດູດຊຶມ ໝາກ ໄມ້ແລະຜັກຫຼາຍຂຶ້ນ,
- ອາຫານຄວນຢູ່ໃນສ່ວນນ້ອຍໆ,
- ດື່ມນ້ໍາຫຼາຍ.
ຊີວິດການເປັນນັກກິລາ, ການມີຊີວິດທີ່ຫ້າວຫັນແລະການຢູ່ນອກຈະປະກອບສ່ວນເຮັດໃຫ້ການສູນເສຍນ້ ຳ ໜັກ ເກີນ, ຖ້າມີ. ຖ້າທ່ານມີຄວາມສ່ຽງຕໍ່ການເປັນໂລກເບົາຫວານ, ທ່ານ ຈຳ ເປັນຕ້ອງໄດ້ຮັບການກວດກາເປັນບາງຄັ້ງຄາວເພື່ອ ກຳ ນົດລະດັບລະດັບນ້ ຳ ຕານໃນເລືອດປົກກະຕິ.
ຮ່າງກາຍສາມາດໃຫ້“ ສັນຍານ” ໃນຮູບແບບການສະແດງອອກ:
- ຜື່ນ
- ແດງ
- ການຕິດເຊື້ອທີ່ສົງໃສ
- ບາດແຜທີ່ບໍ່ສາມາດເຂົ້າໃຈໄດ້.
ມີຄວາມສ່ຽງທີ່ຈະສັບສົນກັບອາການແພ້ທົ່ວໄປ. ເຖິງຢ່າງໃດກໍ່ຕາມ, ມັນໄດ້ຖືກແນະນໍາໃຫ້ກວດເບິ່ງວ່າມີການຕິດເຊື້ອໂຣກນີ້.

ສຸຂະອະນາໄມທີ່ ເໝາະ ສົມ. ນີ້ຫມາຍຄວາມວ່າທ່ານຈໍາເປັນຕ້ອງອາບນ້ໍາປະຈໍາວັນ, ອຸທິດເວລາໃຫ້ແຂ້ວຂອງທ່ານ, ແລະຕັດເລັບຂອງທ່ານປະຈໍາອາທິດ.
ໃນກໍລະນີທີ່ບໍ່ມີການແນະ ນຳ ໃຫ້ໃຊ້ຢາດ້ວຍຕົນເອງໂດຍບໍ່ມີຄວາມຮູ້ຈາກທ່ານ ໝໍ. ມີຄວາມສ່ຽງທີ່ຈະສະດຸດລົ້ມກ່ຽວກັບຂໍ້ມູນທີ່ບໍ່ຖືກຕ້ອງ, ການກິນຢາທີ່ບໍ່ຖືກຕ້ອງ, ຫລືການດື່ມຢາທີ່ຮ່າງກາຍບໍ່ຍອມຮັບ. ໃນກໍລະນີນີ້, ສະຖານະການກັບ GDM ຈະເຮັດໃຫ້ຮ້າຍແຮງຂື້ນເທົ່ານັ້ນ. ທ່ານ ໝໍ ສາມາດ ກຳ ນົດການບົ່ງມະຕິໄດ້ຢ່າງຖືກຕ້ອງ, ກຳ ນົດຢາແລະ ກຳ ນົດການປິ່ນປົວທີ່ມີຜົນດີຕໍ່ການປິ່ນປົວ.
ຖ້າທ່ານບໍ່ລະເລີຍສຸຂະພາບສ່ວນບຸກຄົນ, ປະຕິບັດຕາມ ຄຳ ແນະ ນຳ ຂອງທ່ານ ໝໍ ແລະບໍ່ລະເມີດລະບອບການປົກຄອງ, ທ່າແຮງໃນການບັນລຸຜົນແລະຟື້ນຟູແມ່ນເພີ່ມຂື້ນ. ຖ້າບໍ່ດັ່ງນັ້ນ, ສະຖານະການຈະຮ້າຍແຮງຂຶ້ນແລະຜົນຮ້າຍຈະບໍ່ພຽງແຕ່ຕໍ່ຮ່າງກາຍຂອງຜູ້ເປັນແມ່ເທົ່ານັ້ນ, ແຕ່ກໍ່ຈະເຮັດໃຫ້ເດັກນ້ອຍ ນຳ ອີກ.

ໂລກເບົາຫວານສະເຫມີເຮັດໃຫ້ເກີດອາການແຊກຊ້ອນທີ່ຮ້າຍແຮງ. ນໍ້າຕານໃນເລືອດຫຼາຍເກີນໄປຈະເປັນອັນຕະລາຍທີ່ສຸດ.
Aronova S.M. ໃຫ້ ຄຳ ອະທິບາຍກ່ຽວກັບການຮັກສາໂລກເບົາຫວານ. ອ່ານເຕັມ
ເຫດຜົນຂອງຮູບລັກສະນະ

ໂລກເບົາຫວານ mellitus ແມ່ນສະແດງອອກໃນຄວາມຕ້ານທານຂອງ insulin (ຄວາມອ່ອນໄຫວຫຼຸດລົງ) ຂອງຈຸລັງຕໍ່ກັບ insulin ທີ່ຜະລິດໂດຍຮ່າງກາຍຕ້ານກັບພື້ນຫລັງຂອງການປ່ຽນແປງຂອງຮໍໂມນໃນລະຫວ່າງການຖືພາ - ຜົນກະທົບທີ່ສະກັດກັ້ນໄດ້ຖືກສະ ໜອງ ໂດຍ lactogen, estrogen, cortisol ແລະສານອື່ນໆທີ່ຜະລິດຢ່າງຈິງຈັງຈາກອາທິດທີ 20 ຫຼັງຈາກການເກີດລູກ. ເຖິງຢ່າງໃດກໍ່ຕາມ, ໂຣກເບົາຫວານໃນທ່າທາງບໍ່ໄດ້ພັດທະນາໃນແມ່ຍິງທຸກຄົນ - ປັດໃຈສ່ຽງຂອງການພັດທະນາບັນຫາແມ່ນ:
- ນໍ້າ ໜັກ ເກີນ. ປັດໃຈພື້ນຖານຂອງການພັດທະນາໂຣກເບົາຫວານປະເພດ 2 ສາມາດເລີ່ມຕົ້ນການສ້າງ GDM ໃນໄລຍະເວລາທີ່ຫຍຸ້ງຍາກນີ້ ສຳ ລັບຮ່າງກາຍຂອງແມ່ຍິງ.
- ອາຍຸຫຼາຍກວ່າສາມສິບປີ. ແມ່ຍິງຫຼັງເກີດລູກແມ່ນມີຄວາມສ່ຽງສູງຕໍ່ການເປັນໂລກເບົາຫວານໃນການມີລູກ.
- ຄວາມຕ້ານທານຂອງນ້ ຳ ຕານໃນລະດັບຖືພາເມື່ອກ່ອນ. ພະຍາດເບົາຫວານກ່ອນ ໜ້າ ນີ້ສາມາດເຕືອນຕົນເອງຕື່ມອີກຢ່າງຈະແຈ້ງແລະບໍ່ແຈ້ງໃນການຖືພາຄັ້ງຕໍ່ໄປ.
- ການ ກຳ ຈັດອະໄວຍະວະເພດ. ຖ້າຍາດພີ່ນ້ອງຂອງແຖວໃກ້ທີ່ສຸດໄດ້ຖືກກວດພົບວ່າເປັນໂຣກເບົາຫວານປະເພດໃດ, ຫຼັງຈາກນັ້ນຄວາມສ່ຽງທີ່ຈະໄດ້ຮັບ GDM ເພີ່ມຂື້ນ.
- ຮວຍໄຂ່ Polycystic. ໃນຖານະເປັນການປະຕິບັດທາງການແພດສະແດງໃຫ້ເຫັນ, ແມ່ຍິງທີ່ມີໂຣກນີ້ມັກຈະຖືກກວດພົບວ່າເປັນໂຣກເບົາຫວານໃນທ່າທາງ.
- ປະຫວັດການເກີດລູກບໍ່ດີ. ທ່ານເຄີຍມີການຫຼຸລູກ, ການເກີດລູກຫຼືມີການຜິດປົກກະຕິທາງດ້ານຮ່າງກາຍບໍ? ການເກີດລູກກ່ອນ ໜ້າ ນີ້ແມ່ນມີຄວາມຫຍຸ້ງຍາກ, ເດັກນ້ອຍໃຫຍ່ຫຼືນ້ອຍ, ມີບັນຫາສະເພາະອື່ນໆທີ່ຖືກກວດຫາ (ເຊັ່ນ: polyhydramnios) ບໍ? ທັງ ໝົດ ນີ້ເພີ່ມຄວາມສ່ຽງຂອງ GDM ຢ່າງຫຼວງຫຼາຍໃນອະນາຄົດ.
ອາການຂອງໂຣກເບົາຫວານໃນທ່າທາງ

ອາການຂອງ GDM ສ່ວນຫຼາຍແມ່ນກ່ຽວຂ້ອງກັບການສະແດງຂອງໂລກເບົາຫວານປະເພດ 2. ໃນກໍລະນີຫຼາຍທີ່ສຸດ, ຄົນເຈັບບໍ່ຮູ້ສຶກສະແດງອາການພາຍນອກຂອງພະຍາດເລີຍ, ເຊື່ອມໂຍງກັບໂລກພະຍາດຕ່າງໆໃນການປັບໂຄງສ້າງຂອງຮ່າງກາຍແລະຂະບວນການປັບຕົວຂອງມັນກັບການເກີດ ໃໝ່ ໃນອະນາຄົດ, ເຖິງຢ່າງໃດກໍ່ຕາມ, ບາງຄັ້ງແມ່ຍິງຖືພາອາດຈະສະແດງຄວາມຫິວແລະດື່ມນໍ້າຫຼາຍເກີນໄປ, ພ້ອມທັງຮຽກຮ້ອງໃຫ້ມີຄວາມຕ້ອງການເລື້ອຍໆເລື້ອຍໆເຖິງແມ່ນວ່າ ຖ້າຫາກວ່າຫມາກແມ່ນຍັງນ້ອຍ. ນອກຈາກນັ້ນ, ໂຣກເບົາຫວານໃນອາການສະແດງແມ່ນມີລັກສະນະໂດຍຄວາມກົດດັນທີ່ເພີ່ມຂື້ນເປັນໄລຍະ, ການສະແດງທາງປະສາດທາງນ້ອຍໆ (ຈາກການປ່ຽນແປງຂອງອາລົມເລື້ອຍໆຈົນເຖິງອາການຕຸ້ຍ), ໃນກໍລະນີທີ່ຫາຍາກ, ແມ່ຍິງມີຄວາມວຸ້ນວາຍຍ້ອນຄວາມເຈັບຫົວໃຈແລະອາການມຶນຊາ.
ດັ່ງທີ່ເຫັນໄດ້ຈາກຂ້າງເທິງ, ອາການຄ້າຍຄືກັນນີ້ມັກຈະມີລັກສະນະປົກກະຕິຂອງການຖືພາແລະບັນດາພະຍາດວິທະຍານິຍົມທີ່ກ່ຽວຂ້ອງ (ຕົວຢ່າງ: toxicosis). "ຮູບພາບທີ່ມົວໆ" ບໍ່ໄດ້ອະນຸຍາດໃຫ້ກວດພົບບັນຫາດັ່ງກ່າວຢ່າງບໍ່ຢຸດຢັ້ງແລະໃນກໍລະນີຫຼາຍທີ່ສຸດ, ໂຣກເບົາຫວານຈະຖືກກວດພົບໂດຍການຊ່ວຍໃນການກວດທີ່ ເໝາະ ສົມ.
ການວິນິດໄສ

ອີງຕາມໂຄງການຕິດຕາມກວດກາມາດຕະຖານ ສຳ ລັບຄົນເຈັບໃນໄລຍະເວລາ 22 - 28 ອາທິດ (ຕອນນັ້ນຄວາມຕ້ອງການຂອງຮ່າງກາຍຂອງຜູ້ຍິງໃນອິນຊູລິນເພີ່ມຂື້ນຢ່າງຫຼວງຫຼາຍ, ໂດຍສະເລ່ຍເຖິງ 75 ເປີເຊັນຂອງບັນດາປົກກະຕິ), ການທົດສອບຄວາມທົນທານຕໍ່ນ້ ຳ ຕານແມ່ນຖືກປະຕິບັດ. ສຳ ລັບການວິເຄາະນີ້, ເລືອດແມ່ນໄດ້ຮັບການບໍລິຈາກຄັ້ງ ທຳ ອິດຈາກນິ້ວມືໃສ່ກະເພາະອາຫານຫວ່າງໃນຕອນເຊົ້າ. ມັນຄວນຈະສັງເກດວ່າສິບສອງຊົ່ວໂມງກ່ອນການທົດສອບ, ມັນເປັນສິ່ງຈໍາເປັນທີ່ຈະປະຕິເສດທີ່ຈະກິນອາຫານ, ຢາໃດໆທີ່ບໍ່ໄດ້ຕົກລົງເຫັນດີກັບທ່ານຫມໍ, ເຊັ່ນດຽວກັນກັບຫຼີກລ້ຽງຄວາມກົດດັນທາງດ້ານຮ່າງກາຍ / ທາງດ້ານຈິດໃຈ, ເພື່ອຫລີກລ້ຽງການດື່ມເຫຼົ້າແລະສູບຢາ.
ຫຼັງຈາກກິນເລືອດ capillary ຕາມໂຄງການຂ້າງເທິງ, ການຮ່ວມເພດທີ່ຍຸດຕິ ທຳ ແມ່ນໃຫ້ກິນ glucose ໃນປະລິມານເທົ່າກັບ 75 ກຼາມ, ຫຼັງຈາກນັ້ນການກວດເລືອດຕົວຢ່າງທີສອງແລະທີ 3 ແມ່ນເຮັດຫຼັງຈາກ ໜຶ່ງ ຊົ່ວໂມງແລະສອງຊົ່ວໂມງ.
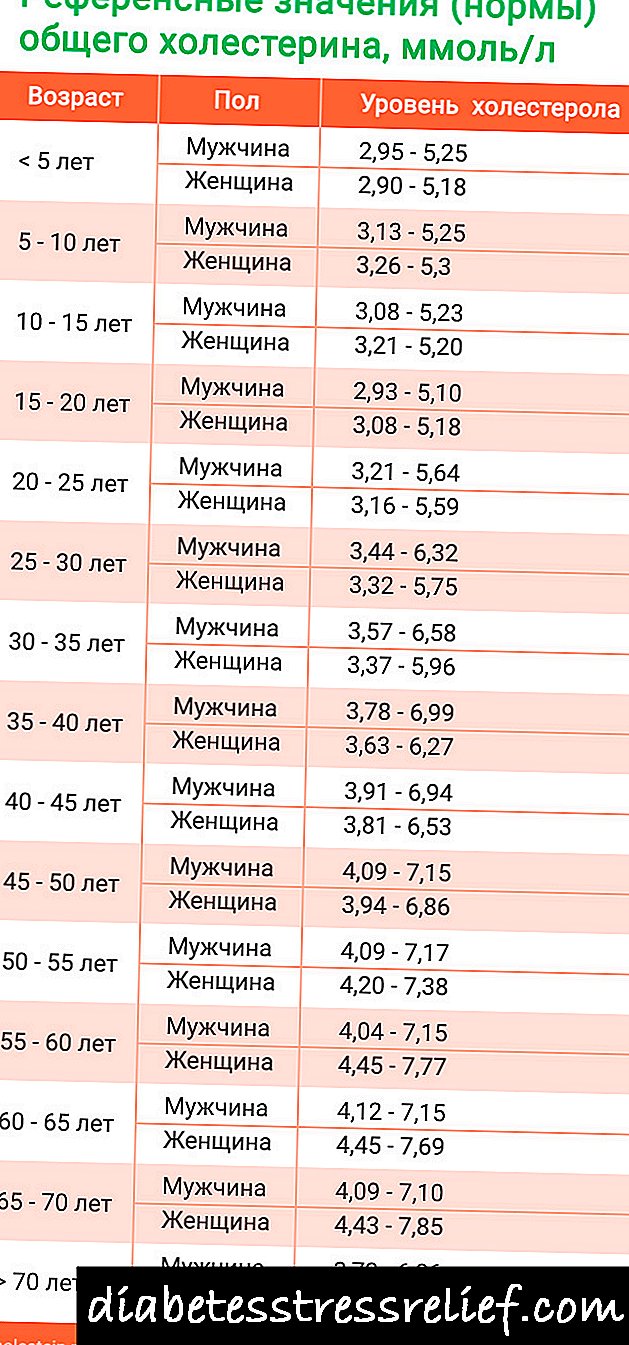
ບັນດາມາດຕະຖານຂອງການທົດສອບຂ້າງເທິງແມ່ນຢູ່ໃນກະເພາະອາຫານຫວ່າງບໍ່ສູງກ່ວາ 5,1 mmol / L, ໜຶ່ງ ຊົ່ວໂມງຫຼັງຈາກການບໍລິຫານ glucose ບໍ່ເກີນ 10 mmol / L, ຫຼັງຈາກ 2 ຊົ່ວໂມງ - ບໍ່ເກີນ 8,5 mmol / L. ຕາມກົດລະບຽບ, ການກວດໄວໃນຄຸນຄ່າຂອງແມ່ຍິງຖືພາທີ່ມີ GDM ແມ່ນຍັງຕໍ່າກ່ວາປົກກະຕິ, ແຕ່ວ່າມັນແມ່ນເກີນກວ່າທີ່ ສຳ ຄັນໃນລະຫວ່າງການອອກ ກຳ ລັງກາຍ.
ບໍ່ຄືກັບໂລກເບົາຫວານຊະນິດ 1 ແລະປະເພດ 2 ພະຍາດເບົາຫວານ, ການທົດສອບ hemoglobin glycated ບໍ່ໄດ້ຖືກປະຕິບັດຖ້າສົງໃສວ່າເປັນໂຣກເບົາຫວານ, ເພາະວ່າມັນມັກຈະເປັນຂໍ້ບົກຜ່ອງທີ່ບໍ່ຖືກຕ້ອງເນື່ອງຈາກຄວາມຜິດປົກກະຕິຂອງການສ້າງ GDM ຊົ່ວຄາວໃນແມ່ຍິງ.
ນອກເຫນືອໄປຈາກການວິເຄາະນີ້, ເພື່ອຢືນຢັນການວິນິດໄສ, ທ່ານຫມໍຕ້ອງໄດ້ຍົກເວັ້ນພະຍາດອື່ນໆທີ່ເຮັດໃຫ້ hyperglycemia, ແລະ, ຖ້າຈໍາເປັນ, ໃຫ້ສັ່ງທາງເລືອກໃນການຄົ້ນຄວ້າແບບຟອມອື່ນ.
ການປິ່ນປົວໂຣກເບົາຫວານໃນທ່າທາງ

ເນື່ອງຈາກມີຄວາມສ່ຽງບາງຢ່າງຕໍ່ສຸຂະພາບຂອງເດັກໃນອະນາຄົດ, ການຮັກສາໂລກເບົາຫວານແມ່ນການປະຕິບັດໂດຍໃຊ້ວິທີການທີ່ປອດໄພທີ່ສຸດດ້ວຍຢາທີ່ ກຳ ນົດໄວ້ ໜ້ອຍ ທີ່ສຸດ. ຫຼັງຈາກການລະບຸ GDM, ຜູ້ຕາງຫນ້າຂອງການຮ່ວມເພດທີ່ຍຸດຕິທໍາຈະຖືກກໍານົດໃຫ້ມີອາຫານພິເສດ, ເຊັ່ນດຽວກັນກັບການອອກກໍາລັງກາຍປານກາງ, ຄວາມເປັນໄປໄດ້ສໍາລັບນາງໃນຂັ້ນຕອນຂອງການພັດທະນາ fetal ນີ້, ການໂຫຼດ. ດຽວນີ້, ເຖິງ 7 ເທື່ອຕໍ່ມື້, ທ່ານຈະຕ້ອງປ່ຽນລະດັບນ້ ຳ ຕານໃນເລືອດໃນປະຈຸບັນໂດຍໃຊ້ກາວແລະຮັກສາລາຍລະອຽດຂອງຜົນການທົດສອບເພື່ອໃຫ້ທ່ານ ໝໍ, ຖ້າ ຈຳ ເປັນກໍ່ສາມາດຄຸ້ນເຄີຍກັບສະຖິຕິດັ່ງກ່າວແລະແກ້ໄຂຫຼັກສູດການປິ່ນປົວ.
ໃນບາງກໍລະນີ, ອາຫານແລະການອອກ ກຳ ລັງກາຍແມ່ນບໍ່ພຽງພໍ - ໃນກໍລະນີນີ້, ຜູ້ຊ່ຽວຊານໄດ້ ກຳ ນົດຫຼັກສູດການປິ່ນປົວດ້ວຍ insulin ສຳ ລັບໄລຍະຖືພາຈົນເຖິງການເກີດ. ປະລິມານຢາແລະລະບຽບການສະເພາະຂອງຢາແມ່ນຖືກສັ່ງໂດຍສະເພາະແພດຂອງທ່ານ! ແຕ່ໂຊກບໍ່ດີ, ການສັກຢາອິນຊູລິນບໍ່ໄດ້ໃຫ້ຜົນກະທົບສູງສຸດເນື່ອງຈາກຄວາມອ່ອນໄຫວບໍ່ດີຂອງຈຸລັງເນື້ອເຍື່ອກັບຮໍໂມນນີ້ໃນກໍລະນີທີ່ເປັນໂລກເບົາຫວານໃນທ່າທາງ.
ຢາຊະນິດ ໜຶ່ງ ອີກຊະນິດ ໜຶ່ງ ສຳ ລັບການຫຼຸດລະດັບນ້ ຳ ຕານໃນເລືອດແມ່ນການກິນຢາທີ່ຊ່ວຍຫຼຸດນ້ ຳ ຕານ. ຂໍ້ຫ້າມສ່ວນໃຫຍ່ແມ່ນຫ້າມໃຊ້ໃນເວລາຖືພາເນື່ອງຈາກມີຄວາມສ່ຽງສູງຕໍ່ສຸຂະພາບແລະຊີວິດຂອງເດັກທີ່ຍັງບໍ່ທັນເກີດມາ. Metformin ແມ່ນຂໍ້ຍົກເວັ້ນ, ແຕ່ວ່າມັນຖືກ ກຳ ນົດໃຫ້ເປັນວິທີສຸດທ້າຍ, ຄິດໄລ່ຊັ່ງນໍ້າ ໜັກ ຜົນທຸກຢ່າງທີ່ເປັນໄປໄດ້ແລະ ຄຳ ນຶງເຖິງຜົນຂ້າງຄຽງທີ່ຮ້າຍແຮງ.
ອາຫານ ສຳ ລັບໂລກເບົາຫວານໃນທ້ອງ

ກົນໄກທີ່ມີປະສິດທິຜົນທີ່ສຸດ ສຳ ລັບການຕໍ່ສູ້ກັບ GDS ແມ່ນອາຫານທີ່ຖືກຄັດເລືອກຢ່າງຖືກຕ້ອງ - ນີ້ແມ່ນ axiom ທີ່ມີຄວາມກ່ຽວຂ້ອງຫຼາຍກວ່າຫ້າທົດສະວັດ.ເຖິງວ່າຈະມີຄວາມຄ້າຍຄືກັນຂອງອາການແລະວິທີການໃນການຮັກສາໂລກເບົາຫວານແລະໂຣກເບົາຫວານປະເພດ 1.2, ລະບົບໂພຊະນາການ ສຳ ລັບພວກມັນແມ່ນແຕກຕ່າງກັນຫຼາຍ. ດ້ວຍ GDM, ທ່ານບໍ່ສາມາດ ນຳ ໃຊ້ຄາບອາຫານທີ່ມີຄາໂບໄຮເດຣດຕ່ ຳ ຫຼື vegan, ເນື່ອງຈາກວ່າການກິນອາຫານແບບນີ້ສາມາດສົ່ງຜົນກະທົບທີ່ບໍ່ດີຕໍ່ສຸຂະພາບໃນອະນາຄົດຂອງລູກ ໝີ. ການສ້າງຮ່າງກາຍຂອງ ketone ແມ່ນເປັນອັນຕະລາຍໂດຍສະເພາະຫຼັງຈາກປ່ຽນເປັນໄຂມັນຂອງຮ່າງກາຍ. ຈະເຮັດແນວໃດ? ບັນດາທ່ານ ໝໍ ຢູ່ໃນຊ່ວງເວລາຂອງຊີວິດແມ່ນີ້ເຖິງເວລາເກີດລູກ, ແນະ ນຳ ໃຫ້ປ່ຽນໄປກິນອາຫານທີ່ສົມເຫດສົມຜົນ. ຈຸດ ສຳ ຄັນຂອງນາງ:
- ອາຫານສ່ວນປະກອບ, 3 ວິທີການພື້ນຖານ (ອາຫານເຊົ້າ, ອາຫານທ່ຽງ, ຄ່ ຳ) ແລະ 3 ອາຫານຫວ່າງ.
- ການປະຕິເສດທີ່ຈະ ນຳ ໃຊ້ຜະລິດຕະພັນໃດໆທີ່ບັນຈຸທາດແປ້ງທີ່ງ່າຍ“ ໄວ” - ແປ້ງ, ເຂົ້າ ໜົມ ຫວານ, ດອງ, ອາຫານໄວແລະມັນຕົ້ນໃນຮູບແບບໃດກໍ່ໄດ້.
- ປະລິມານແຄລໍລີ່ ທຳ ມະດາຕໍ່ 35 kcal ຕໍ່ກິໂລຂອງນ້ ຳ ໜັກ ຮ່າງກາຍ.
- ການແຈກຢາຍຢ່າງເປັນລະບົບຂອງ BJU ແມ່ນທາດໂປຼຕີນຈາກ 25-30 ເປີເຊັນ, ປະມານ 30 ເປີເຊັນຂອງໄຂມັນ, ແລະເຖິງ 40-45 ເປີເຊັນຂອງທາດແປ້ງ.
- ມັນຈໍາເປັນຕ້ອງໃຊ້ອາຫານທີ່ມີເສັ້ນໃຍ - ເພື່ອປັບປຸງການຍ່ອຍອາຫານແລະສະຖຽນລະພາບຂອງ peristalsis.
- ການຕິດຕາມກວດກາຢ່າງຕໍ່ເນື່ອງກ່ຽວກັບລະດັບຂອງນ້ ຳ ຕານແລະອົງການ ketone, ທີ່ດີທີ່ສຸດຫຼັງຈາກອາຫານແຕ່ລະຄາບ (ຫຼັງຈາກ 60 ນາທີ).
ສຳ ລັບຄາບອາຫານດັ່ງກ່າວ, ການເພີ່ມນ້ ຳ ໜັກ ທີ່ດີທີ່ສຸດ ສຳ ລັບການຖືພາທັງ ໝົດ ແມ່ນແຕກຕ່າງກັນໃນລະດັບ 11-16 ກິໂລກຣາມ. ໂດຍທົ່ວໄປ, ຄາບອາຫານ ສຳ ລັບແມ່ຍິງທີ່ມີ GDM ໃນຊ່ວງໄລຍະເລີ່ມຕົ້ນຂອງການຖືພາຈົນເຖິງການເກີດລູກແມ່ນເກືອບຈະຄ້າຍຄືກັນກັບອາຫານທີ່ມີສຸຂະພາບທີ່ ເໝາະ ສົມໂດຍພື້ນຖານຂອງການຮ່ວມເພດທີ່ຍຸດຕິ ທຳ ໃນ ຕຳ ແໜ່ງ ທີ່ ໜ້າ ສົນໃຈໂດຍບໍ່ມີບັນຫາເລື່ອງສຸຂະພາບ, ແຕ່ຮຽກຮ້ອງໃຫ້ມີການສັງເກດຢ່າງເຂັ້ມງວດກວ່າເກົ່າກ່ຽວກັບຈັງຫວະປະ ຈຳ ວັນແລະການຄວບຄຸມຢ່າງເຕັມສ່ວນຂອງນ້ ຳ ຕານ / ketone ໃນ ເລືອດ.
ເມນູ ສຳ ລັບອາທິດ

ເມນູອາທິດແບບຄລາສສິກທີ່ມີອາຫານປະ ຈຳ ວັນເປັນເວລາ 6 ວັນໃຫ້ແມ່ຍິງຖືພາມີສ່ວນປະກອບທີ່ ຈຳ ເປັນທັງ ໝົດ, ໃນຂະນະທີ່ຊ່ວຍຮັກສາການເຜົາຜານອາຫານທາດແປ້ງທີ່ເປັນປົກກະຕິແລະຫຼຸດຜ່ອນຄວາມສ່ຽງຂອງພະຍາດແຊກຊ້ອນ GDM.
ພວກເຮົາຈະມີແຊນວິດຂະ ໜາດ ໃຫຍ່ທີ່ມີເນີຍແຂງແຂງແລະ ໝາກ ເລັ່ນ 2 ໜ່ວຍ, ພ້ອມກັບໄຂ່ຕົ້ມ ໜຶ່ງ ໜ່ວຍ. ສຳ ລັບອາຫານວ່າງກ່ອນອາຫານຄ່ ຳ - ຊາມນ້ອຍໆທີ່ມີເນີຍແຂງພາຍໃນບ້ານແລະເຂົ້າ ໜົມ ປັງເລັກ ໜ້ອຍ. ພວກເຮົາມີອາຫານທ່ຽງກັບແກງຜັກ. ຮັບປະທານອາຫານຫວ່າງຕອນບ່າຍພ້ອມກັບນົມສົ້ມ ທຳ ມະຊາດ 1 ແກ້ວ. ພວກເຮົາມີອາຫານຄ່ ຳ ພ້ອມກັບສະຫຼັດຜັກແລະອາໂວກາໂດ 1 ໜ່ວຍ. ກ່ອນທີ່ຈະເຂົ້ານອນທ່ານສາມາດໃຊ້ແກ້ວ rosehip decoction.
ພວກເຮົາຈະມີອາຫານເຊົ້າພ້ອມກັບເຂົ້າໂອດເຂົ້າ ໜົມ ປັງໃສ່ນົມ. ພວກເຮົາມີກິນຫມາກໂປມສອງ ໜ່ວຍ. ພວກເຮົາມີອາຫານທ່ຽງກັບແກງໄກ່ກັບຊີ້ນ. ພວກເຮົາໄດ້ຮັບປະທານອາຫານຕອນບ່າຍກັບຊີດອາຫານທີ່ມີໄຂມັນຕ່ ຳ ຫຼາຍຮ້ອຍກຼາມ. ພວກເຮົາຈະໄດ້ຮັບປະທານອາຫານຄ່ ຳ ພ້ອມກັບເຕົາຜັກແລະຊີ້ນງົວຕົ້ມນ້ອຍໆ. ກ່ອນເຂົ້ານອນ, ພວກເຮົາສາມາດດື່ມ kefir ໜຶ່ງ ສ່ວນຮ້ອຍໂດຍບໍ່ມີນໍ້າຕານ.
ພວກເຮົາມີແຜ່ນຂອງ omelet ມີສອງແຕງ. ສຳ ລັບອາຫານທ່ຽງ, ນົມສົ້ມ 1 ຈອກ. ພວກເຮົາມີອາຫານທ່ຽງກັບແກງປາ. ມີຕອນບ່າຍສອງຫມາກກ້ວຍ. ພວກເຮົາມີອາຫານຄ່ ຳ ພ້ອມກັບຖ້ວຍນົມ. ກ່ອນເຂົ້ານອນພວກເຮົາໃຊ້ສະຫຼັດຜັກເຄິ່ງ ໜຶ່ງ.
ພວກເຮົາໄດ້ຮັບປະທານອາຫານເຊົ້າກັບເນີຍແຂງຕິດກັບ raisins ແລະເພີ່ມຄີມສົ້ມຈາກ ທຳ ມະຊາດ 15 ເປີເຊັນ. ສຳ ລັບອາຫານວ່າງ - ໝາກ ໄມ້ທີ່ມີປອກເປືອກ. ພວກເຮົາຮັບປະທານອາຫານທ່ຽງພ້ອມກັບເຂົ້າ ໜົມ ປັງ. ຮັບປະທານອາຫານວ່າງຕອນບ່າຍກັບສອງ pears ຂະຫນາດນ້ອຍ. ອາຫານຈານເຂົ້າ ໜົມ ປັງ, ຊີ້ນປີ້ງໄກ່ກັບ ໝາກ ເລັ່ນ (100 ກຼາມ). ກ່ອນເຂົ້ານອນຄວນດື່ມຊາ.
ສໍາລັບອາຫານເຊົ້າ, ກະກຽມ omelet ດ້ວຍ sandwich (ມັນເບີ, ເນີຍແຂງແຂງ, ເຂົ້າຈີ່ rye). ກ່ອນອາຫານຄ່ ຳ, ດື່ມນ້ ຳ ໝາກ ເລັ່ນ ໜຶ່ງ ຈອກ. ພວກເຮົາຮັບປະທານອາຫານທ່ຽງກັບເຕົາອົບຜັກແລະຊີ້ນ 100 ກຣາມ. ມີຕອນບ່າຍສອງ peaches. ສຳ ລັບອາຫານຄ່ ຳ - ຈານ spaghetti ຈາກເຂົ້າສາລີ durum ພ້ອມກັບນ້ ຳ ໝາກ ເລັ່ນຕື່ມ. ກ່ອນເຂົ້ານອນທ່ານສາມາດດື່ມຊາສະ ໝຸນ ໄພ ໜຶ່ງ ຈອກ.
ພວກເຮົາໄດ້ຮັບປະທານອາຫານເຊົ້າກັບເນີຍແຂງໃນບ້ານພ້ອມກັບການເພີ່ມຫມາກໄມ້ປ່າເມັດທີ່ຮູ້ບຸນຄຸນ. ພວກເຮົາມີເຂົ້າ ໜົມ ປັງພ້ອມກັບແຊນວິດຂະ ໜາດ ນ້ອຍ ໜຶ່ງ ໜ່ວຍ ພ້ອມກັບຊີດແຂງ. ພວກເຮົາມີອາຫານຈານພ້ອມເສີບພ້ອມກັບເຕົາ, ສະຫຼັດຜັກແລະຊາຂຽວ. ມີຈອກສົດໃນຕອນບ່າຍ. ພວກເຮົາມີອາຫານຄ່ ຳ ກັບສະຫຼັດຜັກແລະເຕົ້ານົມໄກ່ 100 ກຣາມກັບ ໝາກ ເລັ່ນ. ກ່ອນເຂົ້ານອນທ່ານສາມາດດື່ມນົມ 1 ສ່ວນຮ້ອຍຈອກ.
ພວກເຮົາຈະມີອາຫານເຊົ້າພ້ອມກັບເຂົ້າ ໜົມ ປັງສາລີໃສ່ນົມພ້ອມກັບ ໝາກ ໄມ້ແຫ້ງ. ພວກເຮົາມີກິນຫມາກໂປມສອງ ໜ່ວຍ. ຮັບປະທານອາຫານທ່ຽງກັບສະຫຼັດແບບດັ້ງເດີມຂອງ ໝາກ ເລັ່ນ / ໝາກ ແຕງແລະແກງກະລໍ່າປີ. ມີຕອນບ່າຍຂອງຫມາກໄມ້ແຫ້ງມື. ເຄື່ອງປຸງອາຫານຄ່ ຳ ໃນ zucchini ພ້ອມກັບການເພີ່ມຄີມສົ້ມ, ພ້ອມທັງນ້ ຳ ຈອກ ໜຶ່ງ ຈອກ. ກ່ອນເຂົ້ານອນທ່ານສາມາດດື່ມຕົ້ມ rosehip.

ພວກເຮົາແນະ ນຳ ໃຫ້ແມ່ຍິງຖືພາທຸກຄົນທີ່ຖືກກວດພົບວ່າເປັນໂຣກເບົາຫວານໃນໂລກທ້ອງບໍ່ຄວນກັງວົນ - ໂຣກນີ້, ດັ່ງທີ່ສະແດງໂດຍສະຖິຕິທາງການແພດຂອງໂລກ, ຖືກກວດຫາໂຣກນີ້ໃນແຕ່ລະປີໃນສີ່ສ່ວນຮ້ອຍຂອງແມ່ທີ່ຄາດຫວັງ. ແມ່ນແລ້ວ, ນີ້ແມ່ນ“ ລະຄັງ” ທີ່ ໜ້າ ຕົກໃຈທີ່ບໍ່ແມ່ນທຸກຢ່າງທີ່ສອດຄ່ອງກັບຮ່າງກາຍ, ແຕ່ໃນກໍລະນີຫຼາຍທີ່ສຸດ, GDM ຫາຍໄປຫຼັງຈາກເກີດລູກ. ຕາມ ທຳ ມະຊາດ, ໃນໄລຍະ ໜຶ່ງ ແລະເຄິ່ງ ໜຶ່ງ ຫາສອງປີຫຼັງຈາກເກີດລູກ, ແມ່ຍິງຄວນຕິດຕາມສະພາບຂອງຮ່າງກາຍ, ບໍລິຈາກເລືອດເປັນປະ ຈຳ ເພື່ອນ້ ຳ ຕານແລະພະຍາຍາມຫຼີກລ່ຽງການຖືພາ ໃໝ່ ໃນໄລຍະເວລາທີ່ໄດ້ລະບຸ - ຄວາມສ່ຽງຂອງການເກີດພະຍາດຄືນ ໃໝ່ ແລະການຫັນປ່ຽນໄປສູ່ໂລກເບົາຫວານ 1 ຫຼື 2 ຊະນິດຕົ້ນຕໍແມ່ນເພີ່ມຂື້ນຢ່າງຫຼວງຫຼາຍ.
ກິນອາຫານທີ່ສົມເຫດສົມຜົນແລະຖືກຕ້ອງ, ໃຊ້ເວລາຫຼາຍໃນອາກາດສົດ, ອອກ ກຳ ລັງກາຍທີ່ອອກ ກຳ ລັງກາຍແລະແນະ ນຳ ຈາກທ່ານ ໝໍ ຂອງທ່ານ - ການເກີດທີ່ວາງແຜນຈະໄປໄດ້ດີແລະທ່ານຍັງສາມາດລ້ຽງລູກດ້ວຍນົມແມ່, ຕິດຕາມກວດກາຢ່າງລະມັດລະວັງການສະແດງອອກຂອງພະຍາດເບົາຫວານໃນອະນາຄົດ.
ໂຣກເບົາຫວານໃນການຖືພາທີ່ເປັນອັນຕະລາຍ ສຳ ລັບການຖືພາແມ່ນຫຍັງ?
GDM ມີຄວາມສ່ຽງບາງຢ່າງ ສຳ ລັບທັງເດັກແລະແມ່. ຜູ້ຕາງ ໜ້າ ຂອງການຮ່ວມເພດທີ່ຖືກຕ້ອງຕາມກົດ ໝາຍ ທີ່ເປັນອາການແຊກຊ້ອນຂອງ GDM ອາດຈະເປັນໂຣກ nephropathy ພະຍາດເບົາຫວານແລະໂຣກຜີວ ໜັງ ອັກເສບ, ເຊິ່ງເຮັດໃຫ້ເກີດການຂາດເຂີນໃນທ້ອງແລະການສະ ໜອງ ເລືອດທີ່ບໍ່ດີໃຫ້ກັບແຮ່ທີ່ມີຄວາມຜິດປົກກະຕິຂອງ ໝາກ ໄຂ່ຫຼັງໃນແມ່. ນອກຈາກນີ້, ຄວາມເຂັ້ມຂົ້ນຂອງນໍ້າຕານໃນເລືອດສູງສົ່ງຜົນໃຫ້ການເຕີບໃຫຍ່ຂອງລູກໃນທ້ອງ, ໂດຍສະເພາະໃນໄຕມາດສຸດທ້າຍຂອງການຖືພາ, ເຊິ່ງເປັນການເພີ່ມຄວາມສ່ຽງຂອງການເກີດລູກກ່ອນໄວອັນຄວນແລະຍາກຫຼາຍ. ເຖິງວ່າຈະມີຂໍ້ມູນທີ່ ໜ້າ ວິຕົກກັງວົນເຫລົ່ານີ້, ສະຖິຕິທາງການແພດທີ່ທັນສະ ໄໝ ສະແດງໃຫ້ເຫັນອັດຕາການຕາຍຂອງເດັກຕໍ່າຈາກພະຍາດເບົາຫວານໃນທ້ອງ - ມີພຽງແຕ່ 1/3 ເປີເຊັນສູງກ່ວາແມ່ທີ່ມີສຸຂະພາບດີແລະເດັກນ້ອຍທີ່ບໍ່ໄດ້ເກີດມາ.
ຂ້ອຍເປັນໂຣກເບົາຫວານໃນທ້ອງ. ມັນຈະມີຜົນກະທົບຫຍັງຕໍ່ລູກໃນທ້ອງ?
ໃນກໍລະນີທີ່ສາມາດຄວບຄຸມພະຍາດໄດ້ຢ່າງຄົບຖ້ວນ, ຕິດຕາມສະພາບຂອງແມ່ຍິງຖືພາແລະລູກໃນປະຈຸບັນ, ການແກ້ໄຂສານອາຫານແລະມາດຕະການປິ່ນປົວທີ່ ຈຳ ເປັນອື່ນໆ, GDM ຈະບໍ່ມີຜົນກະທົບທີ່ ສຳ ຄັນຕໍ່ລູກໃນທ້ອງຂອງທ່ານ - ການເກີດຈະເລີ່ມຕົ້ນຕາມເວລາແລະຈະເກີດຂື້ນຕາມ ທຳ ມະຊາດ. ຖ້າແມ່ຍິງມີອາການແຊກຊ້ອນ (ໂຣກ nephropathy, ມີຮອຍແປ້ວຢູ່ໃນມົດລູກ, ໂຣກຜີວ ໜັງ, ຜົ້ງທ້ອງນ້ອຍ, ແລະອື່ນໆ), ຫຼັງຈາກນັ້ນທາງເລືອກຕ່າງໆກໍ່ເປັນໄປໄດ້ - ຕັ້ງແຕ່ເກີດກ່ອນ ກຳ ນົດຈົນເຖິງພາກສ່ວນຜ່າຕັດ. ລະດັບນ້ ຳ ຕານສູງສາມາດເຮັດໃຫ້ລູກໃນທ້ອງພັດທະນາ macrosomia - ການເຕີບໃຫຍ່ຂອງລູກໃນທ້ອງແລະການເພີ່ມຂື້ນຂອງມວນຂອງມັນ, ເຊິ່ງມັນຍັງເພີ່ມຄວາມສ່ຽງຂອງການເກີດລູກແລະການບາດເຈັບໃນໄລຍະເກີດລູກ, ທັງໃນເດັກເກີດ ໃໝ່ ແລະແມ່ຂອງລາວ. ການຕັດສິນໃຈສະເພາະໃນສະຖານະການນີ້ແມ່ນໄດ້ຖືກເຮັດໂດຍການປຶກສາທາງການແພດຂອງແພດຊ່ຽວຊານ.
ສິ່ງທີ່ສາມາດແລະບໍ່ສາມາດກິນໄດ້ກັບພະຍາດເບົາຫວານໃນທ່າທາງ?
ພະຍາດທາງເດີນອາຫານທີ່ທັນສະ ໄໝ ແນະ ນຳ ໃຫ້ມີອາຫານທີ່ສົມດຸນ ສຳ ລັບ GDM. ອາຫານປະ ຈຳ ວັນຄວນມີໂປຣຕີນ (25-30 ເປີເຊັນ), ໄຂມັນ (30 ເປີເຊັນ) ແລະທາດແປ້ງ (40-45 ເປີເຊັນ), ແລະປະລິມານແຄລໍລີ່ຂອງອາຫານບໍ່ຄວນຫລຸດ - ສຸມໃສ່ 35 kcal ໃນປະລິມານ ໜຶ່ງ ກິໂລຂອງນ້ ຳ ໜັກ ຮ່າງກາຍຂອງທ່ານ.
ອາຫານທີ່ມີຄາໂບໄຮເດຣຕ່ ຳ ແລະໂດຍສະເພາະໃນເວລາຖືພາແມ່ນຖືກຫ້າມຢ່າງເຂັ້ມງວດ! ມັນ ຈຳ ເປັນທີ່ຈະຍົກເວັ້ນຈາກອາຫານທີ່ມີພຽງແຕ່ຜະລິດຕະພັນແປ້ງ, ເຂົ້າ ໜົມ ຫວານ, ໝາກ ເຜັດ, ມັນຝະລັ່ງ, ອາຫານໄວ, ທຸກຢ່າງທີ່ຂົ້ວສູງແລະອາຫານອື່ນໆທີ່ອຸດົມໄປດ້ວຍທາດແປ້ງທີ່ງ່າຍທີ່ສຸດ, ລວມທັງ cholesterol ທີ່ບໍ່ດີ. ບໍ່ໄດ້ກ່າວເຖິງໃນລາຍຊື່ນີ້ສາມາດແລະຄວນຖືກ ນຳ ໃຊ້, ເຖິງຢ່າງໃດກໍ່ຕາມ, ໃນລະດັບປານກາງແລະເລັກ ໜ້ອຍ. ແບ່ງອາຫານປະ ຈຳ ວັນອອກເປັນ 6 ຄາບ - ອາຫານເຊົ້າທີ່ເຕັມໄປດ້ວຍຄວາມສຸກ, ອາຫານວ່າງເບົາ, ອາຫານທ່ຽງທີ່ດີ, ອາຫານວ່າງຕອນບ່າຍງ່າຍໆ, ອາຫານຄ່ ຳ ທຳ ມະດາແລະອາຫານວ່າງທີສອງກ່ອນເຂົ້ານອນ (3 ຕົ້ນແລະ 3 ເພີ່ມເຕີມ).
ການເກີດມີຄວາມກ່ຽວຂ້ອງກັບໂລກເບົາຫວານໃນທ້ອງແນວໃດ?
ໃນວິທີທີ່ແຕກຕ່າງກັນ. ຂື້ນກັບສະພາບການແລະປັດໃຈຫຼາຍຢ່າງ. ດ້ວຍ GDM ແລະນ້ ຳ ຕານຖືສິນ ທຳ ມະດາ, ພ້ອມທັງຄວບຄຸມພະຍາດຢ່າງສົມບູນໃນທຸກໆເດືອນທີ່ຜ່ານມາ, ແມ່ຍິງມັກຈະເອົາເດັກໄປຈົນຮອດວັນເກີດ. ການໃຫ້ຮ່າງກາຍທາງກາຍຍະພາບໂດຍບໍ່ມີການຜ່າຕັດຜ່າຕັດ ສຳ ລັບພະຍາດເບົາຫວານໃນທ້ອງແມ່ນໄດ້ຮັບອະນຸຍາດໃນກໍລະນີທີ່ບໍ່ມີອາການແຊກຊ້ອນ, ເຊິ່ງມີນ້ ຳ ໜັກ ຂອງຮ່າງກາຍຕໍ່າກ່ວາ 4 ກິໂລກຣາມແລະຄວາມເປັນໄປໄດ້ຂອງການຕິດຕາມໃນເວລາທີ່ແທ້ຈິງຂອງອາການທີ່ ສຳ ຄັນທັງ ໝົດ ຂອງແມ່ / ເດັກ. ຖ້າຜູ້ເປັນແມ່ປະສົບພະຍາດ nephropathy ພະຍາດເບົາຫວານ, ລາວມີກະດູກສັນຫຼັງແຄບຫຼືມີແຜຢູ່ໃນມົດລູກ, ການຜ່າຕັດຈະຖືກ ກຳ ນົດ. ອີງຕາມສະຖິຕິ, ແມ່ຍິງ 4 ໃນ 5 ຄົນທີ່ມີ GDM ເກີດລູກດ້ວຍຕົນເອງ. ໃນກໍລະນີໃດກໍ່ຕາມ, ການຕັດສິນໃຈແມ່ນເຮັດໂດຍການສົມຮູ້ຮ່ວມຄິດທາງການແພດ.
ຂ້ອຍໄດ້ຖືກກວດພົບວ່າເປັນພະຍາດເບົາຫວານໃນທ້ອງທາງທ້ອງ. ມັນ ໝາຍ ຄວາມວ່າແນວໃດ?
GDM ແມ່ນການລະເມີດຂອງທາດແປ້ງກ່ຽວກັບທາດແປ້ງ, ສະແດງອອກໃນຄວາມອ່ອນໄຫວຂອງຈຸລັງເນື້ອເຍື່ອຫຼຸດລົງຕໍ່ອິນຊູລິນ. ຕໍ່ກັບຄວາມເປັນມາຂອງການລະເມີດດັ່ງກ່າວ, ລະດັບນ້ ຳ ຕານໃນເລືອດເພີ່ມຂື້ນຢ່າງເປັນລະບົບແລະມີອາການລັກສະນະ ຈຳ ນວນ ໜຶ່ງ ເກີດຂື້ນ - ຄວາມຫິວນ້ ຳ, ຖ່າຍເບົາເລື້ອຍໆ, ຄວາມດັນເພີ່ມຂຶ້ນ, ຄວາມວຸ້ນວາຍແລະການໄຄ່ບວມຂອງແຂນຂາ, ອາລົມປ່ຽນແປງໄວ, ເຫື່ອອອກ.
ການສະແດງອອກຂ້າງເທິງແມ່ນຂ້ອນຂ້າງຄ້າຍຄືກັບໂຣກເບົາຫວານປະເພດ 2, ເຖິງຢ່າງໃດກໍ່ຕາມ, ພວກມັນເກືອບຈະຫາຍໄປຫຼັງຈາກເກີດລູກ, ຍ້ອນວ່າມັນເກີດຈາກການປ່ຽນແປງຂອງຮໍໂມນໃນຮ່າງກາຍຂອງແມ່ຍິງໃນອາທິດ 22–28 (ເອດໂຕຣເຈນ, lactogen ແລະ cortisol ເຮັດໃຫ້ຄວາມອ່ອນໄຫວຂອງເນື້ອເຍື່ອໄປສູ່ອິນຊູລິນ) ພ້ອມກັບປັດໃຈສ່ຽງຕ່າງໆ - ຈາກນໍ້າ ໜັກ ເກີນແລະ ຫຼາຍກ່ວາສາມສິບປີຂອງອາຍຸກ່ອນທີ່ຮວຍໄຂ່ polycystic, predisposition ພັນທຸກໍາແລະປະຫວັດການເກີດລູກທີ່ບໍ່ດີກ່ອນຫນ້ານີ້.
ວິທີຫຼຸດນ້ ຳ ຕານໃນເລືອດໃນແມ່ຍິງຖືພາ?
ກ່ອນອື່ນ ໝົດ, ໂດຍວິທີການ ທຳ ມະຊາດ - ໂພຊະນາການທີ່ ເໝາະ ສົມ, ເຊິ່ງຊ່ວຍຫຼຸດຜ່ອນການກິນທາດແປ້ງ "ໄວ" ແລະກິດຈະ ກຳ ທາງຮ່າງກາຍທີ່ບໍ່ດີ. ການໃຊ້ຢາແມ່ນຖືກຫ້າມໂດຍບໍ່ມີການຍິນຍອມຂອງແພດທີ່ເຂົ້າຮ່ວມ. ໃນກໍລະນີຮ້າຍແຮງທີ່ສຸດ, ແມ່ຍິງຖືພາສາມາດຖືກ ກຳ ນົດໃຫ້ສັກຢາອິນຊູລິນຫຼືໃຊ້ຢາຫຼຸດນ້ ຳ ຕານ (metformin) ຢ່າງລະມັດລະວັງ, ຊັ່ງນໍ້າ ໜັກ ຢ່າງລະມັດລະວັງກ່ຽວກັບຄວາມສ່ຽງທີ່ອາດຈະເກີດຂື້ນຕໍ່ສຸຂະພາບຂອງລູກໃນທ້ອງແລະຜົນປະໂຫຍດທີ່ອາດຈະເກີດຈາກການໃຊ້ຢາ. ອ່ານເພີ່ມເຕີມກ່ຽວກັບວິທີຫຼຸດນ້ ຳ ຕານໃນເລືອດທີ່ນີ້.
ກຸ່ມສ່ຽງ
ສ່ວນຫຼາຍມັກ, ໂລກເບົາຫວານໃນທ້ອງເກີດຂື້ນໃນແມ່ຍິງຜູ້ທີ່:
- ມີນ້ ຳ ໜັກ ເກີນ,
- ຂຶ້ນກັບ ໝວດ ອາຍຸຫຼາຍກວ່າ 40 ປີ,
- ເປັນໂລກເບົາຫວານໃນໄລຍະຖືພາກ່ອນ ໜ້າ ນີ້,
- ມີການຜິດປົກກະຕິຂອງຮັງໄຂ່ (ເຊັ່ນ: polycystic)
- ໃຫ້ ກຳ ເນີດລູກຫຼານທີ່ໃຫຍ່ກວ່າ (ຫຼາຍກ່ວາ 4 ກກ),
- ມີພະຍາດກ່ຽວກັບການຖືພາ, ຕົວຢ່າງເຊັ່ນ: polyhydramnios.
ໂດຍປົກກະຕິແລ້ວໂຣກເບົາຫວານຈະເກີດຂື້ນກັບພູມຫຼັງຂອງພະຍາດ ຊຳ ເຮື້ອ. ດັ່ງນັ້ນ, ທ່ານ ໝໍ ແນະ ນຳ ໃຫ້ວາງແຜນການຖືພາລ່ວງ ໜ້າ. ເອົາໃຈໃສ່ເປັນພິເສດຕໍ່ສຸຂະພາບຂອງທ່ານຄວນແມ່ນຜູ້ທີ່ມີລະດັບນ້ ຳ ຕານໃນປັດສະວະຂອງພວກເຂົາທີ່ເກີນມາດຕະຖານທີ່ອະນຸຍາດ. ບົດບາດ ສຳ ຄັນແມ່ນໄດ້ຮັບໂດຍສັນຊາດຂອງແມ່. ນັກວິທະຍາສາດພົບວ່າຜູ້ຕາງ ໜ້າ ຂອງເຊື້ອຊາດ Negroid, ຊາວສະເປນ, ຄົນພື້ນເມືອງອາເມລິກາແລະແມ່ຍິງອາຊີມີໂຣກເບົາຫວານໃນຮ່າງກາຍຫຼາຍກ່ວາຄົນໃນເອີຣົບ.
ອັນຕະລາຍຕໍ່ເດັກ
ຖ້າເປັນໂຣກເບົາຫວານໃນທ້ອງໃນໄລຍະຖືພາ, ມັນມັກຈະເຮັດໃຫ້ຫຼຸລູກຫຼືຮູບລັກສະນະຂອງການຜິດປົກກະຕິໃນທ້ອງ. ສ່ວນຫຼາຍມັກ, ຫົວໃຈແລະສະ ໝອງ ຂອງຄົນເຈັບປວດທໍລະມານ.
ດ້ວຍການພັດທະນາຂອງໂລກເບົາຫວານໃນໄຕມາດທີສອງຫຼືສາມ, ມັນຈະກາຍເປັນສາເຫດຂອງການເຕີບໃຫຍ່ຂອງລູກໃນທ້ອງແລະການເກີດຂື້ນຂອງ hyperinsulinemia. ຫຼັງຈາກເກີດລູກ, ເດັກນ້ອຍກໍ່ເຊົາຮັບເອົາແມ່ຈາກ ຈຳ ນວນນ້ ຳ ຕານທີ່ລາວເຄີຍໃຊ້. ນີ້ເຮັດໃຫ້ຄວາມຈິງທີ່ວ່າລະດັບນໍ້າຕານໃນເລືອດຂອງລາວຫຼຸດລົງໃນລະດັບທີ່ ສຳ ຄັນ. ເດັກນ້ອຍດັ່ງກ່າວຕ້ອງຢູ່ພາຍໃຕ້ການຊີ້ ນຳ ຂອງທ່ານ ໝໍ ຕະຫຼອດເວລາ. ຖ້າເດັກຢູ່ໃນການໃຫ້ອາຫານປອມ, ຫຼັງຈາກນັ້ນປະສົມພິເສດແມ່ນໃຊ້ເພື່ອເຮັດໃຫ້ການຜະລິດອິນຊູລິນປົກກະຕິ.
ມັນເປັນສິ່ງ ສຳ ຄັນທີ່ຕ້ອງຈື່: ຖ້າແມ່ຍິງຖືພາມີໂລກເບົາຫວານ, ລາວ ຈຳ ເປັນຕ້ອງໄດ້ປະຕິບັດຢ່າງຮີບດ່ວນ. ການຂາດການຮັກສາສາມາດ ນຳ ໄປສູ່ການພັດທະນາຂອງໂຣກເບົາຫວານໃນຮ່າງກາຍຂອງເດັກໃນທ້ອງໄດ້. ຍ້ອນຄວາມຈິງທີ່ວ່າໃນຮ່າງກາຍຂອງແມ່ມີຄວາມຜິດປົກກະຕິຂອງການເຜົາຜະຫລານທາດແປ້ງ, ເດັກນ້ອຍອາດຈະສະແດງວິທີການທາງດ້ານເຊື້ອພະຍາດດັ່ງກ່າວເປັນການລະເມີດສັດສ່ວນຂອງຮ່າງກາຍ (ຂາໃຫຍ່ແລະແຂນຂານ້ອຍ), ບວມ, ມີນ້ ຳ ໜັກ ເກີນ (ຫຼາຍກວ່າ 4-5 ກິໂລ), ອາການເຫຼືອງ, ບັນຫາການຫາຍໃຈ, ໂລກເອດສໃນເລືອດ.
ນ້ ຳ ໜັກ ປົກກະຕິ ສຳ ລັບການຖືພາແມ່ນຫຍັງ?
ລະດັບນໍ້າຕານໃນໄລຍະຖືພາແນວໃດ?
ການມີກົດອະມິໂນໃນນໍ້າຍ່ຽວໃນຊ່ວງຖືພາບົ່ງບອກເຖິງຫຍັງ?
ຈັດສົ່ງ
ມີມາດຕະການທີ່ທັນເວລາເພື່ອກວດຫາໂຣກເບົາຫວານໃນທ່າທາງຈະຫລີກລ້ຽງບັນຫາຫຼາຍຢ່າງ. ເຖິງຢ່າງໃດກໍ່ຕາມ, ເລື້ອຍໆໂຣກນີ້ ນຳ ໄປສູ່ການເກີດກ່ອນ ກຳ ນົດຫຼືພາກສ່ວນທີ່ຜ່າຕັດ. ຂໍ້ບົ່ງຊີ້ ສຳ ລັບມັນແມ່ນສັນຍານທີ່ເປັນພະຍາດເບົາຫວານຂອງ fetus (ຂະ ໜາດ ໃຫຍ່ກວ່າ 4 ກິໂລ), ຕົວບົກຜ່ອງຂອງແມ່, ພະຍາດທີ່ຮ້າຍແຮງແລະບາງພະຍາດທາງເດີນທາງອື່ນທີ່ບໍ່ກ່ຽວຂ້ອງກັບໂລກເບົາຫວານ. ການຕິດຕາມ Glycemia ແມ່ນຖືກປະຕິບັດກ່ອນການຜ່າຕັດ, ກ່ອນທີ່ຈະເອົາເດັກອອກ, ຫຼັງຈາກເອົາແຮ່ອອກ, ແລະຫຼັງຈາກນັ້ນທຸກໆ 2 ຊົ່ວໂມງ. ໃນການເກີດລູກແບບ ທຳ ມະຊາດ, ການຕິດຕາມລະດັບນ້ ຳ ຕານໃນແມ່ຍິງໃນການອອກແຮງງານແມ່ນ ດຳ ເນີນທຸກໆ 1-2 ຊົ່ວໂມງ. ຖ້າແມ່ທີ່ຄາດຫວັງໄດ້ຮັບການປິ່ນປົວດ້ວຍອິນຊູລິນ, ໃນເວລາເກີດລູກນາງຈະຖືກສັກຢາດ້ວຍການໃຊ້ຢາ infusomat.
ການຕິດຕາມຫລັງເກີດ
ໂດຍປົກກະຕິແລ້ວ, ທັນທີຫຼັງຈາກເກີດລູກ, ແມ່ຍິງໄດ້ຖືກຍົກເລີກໂດຍການປິ່ນປົວດ້ວຍ insulin. ແຕ່ພາຍໃນ 3 ວັນ, ລາວ ຈຳ ເປັນຕ້ອງໄດ້ຕິດຕາມລະດັບນ້ ຳ ຕານໃນເລືອດ. ໃນກໍລະນີຫຼາຍທີ່ສຸດ, ຫຼັງຈາກເກີດ, ອາການທັງ ໝົດ ຂອງພະຍາດເບົາຫວານຫາຍໄປໂດຍບໍ່ມີຮ່ອງຮອຍ. ເຖິງຢ່າງໃດກໍ່ຕາມ, ແມ່ຍິງມີຄວາມສ່ຽງຕໍ່ການເປັນໂລກເບົາຫວານໃນອະນາຄົດ. ເພາະສະນັ້ນ, ນາງໄດ້ຖືກແນະ ນຳ ໃຫ້ໄປຢ້ຽມຢາມ ໝໍ ຜີວ ໜັງ ໃນລະດັບ endocrinologist ເປັນໄລຍະແລະກວດ.
ມີໂຣກເບົາຫວານໃນທ້ອງ, ເດັກນ້ອຍເກີດມາມີນໍ້າຕານໃນເລືອດຕໍ່າ. ແຕ່ຍ້ອນການໃຫ້ອາຫານທີ່ ເໝາະ ສົມ, ສະຖານະການສາມາດແກ້ໄຂໄດ້ໄວ. ຖ້າແມ່ບໍ່ມີນໍ້ານົມພຽງພໍ, ແລະນົມກໍ່ຍັງບໍ່ທັນໄດ້ຜະລິດອອກມາ, ເດັກຄວນໄດ້ຮັບສານອາຫານປະສົມທີ່ມີສ່ວນປະສົມພິເສດ. ຮອດເວລາທີ່ອອກໂຮງ ໝໍ, ພະນັກງານແພດຈະບອກແມ່ກ່ຽວກັບການຕິດຕາມແລະຄວບຄຸມລະດັບນ້ ຳ ຕານໃນເລືອດຂອງເດັກໃຫ້ຖືກຕ້ອງເພື່ອເຮັດໃຫ້ມັນກັບມາເປັນປົກກະຕິ.
ພະຍາດເບົາຫວານໃນທ້ອງແມ່ນເປັນພະຍາດທີ່ຮ້າຍແຮງ. ເຖິງຢ່າງໃດກໍ່ຕາມ, ດ້ວຍການບົ່ງມະຕິພະຍາດແມ່ແລະລູກໃຫ້ທັນເວລາ, ທຸກຢ່າງພັດທະນາໄປໃນທາງທີ່ດີ. ເຖິງຢ່າງໃດກໍ່ຕາມ, ເດັກແມ່ນມີຄວາມສ່ຽງຕໍ່ການຕາຍຂອງເດັກນ້ອຍແລະຕ້ອງການການຕິດຕາມກວດກາຢ່າງໃກ້ຊິດຈາກແພດ ໝໍ ທາງ neonatologist ແລະທ່ານ ໝໍ ທ້ອງຖິ່ນ. ເຖິງຢ່າງໃດກໍ່ຕາມ, ແມ່, ອາດປະສົບກັບຜົນສະທ້ອນຫຼາຍປີຫຼັງຈາກເກີດ. ເພື່ອຫລີກລ້ຽງຜົນສະທ້ອນທີ່ບໍ່ດີ, ນຳ ພາຊີວິດໃຫ້ມີສຸຂະພາບແຂງແຮງ: ຕິດຕາມອາຫານຂອງທ່ານ, ຄວບຄຸມນ້ ຳ ໜັກ ແລະອອກ ກຳ ລັງກາຍເປັນປະ ຈຳ.