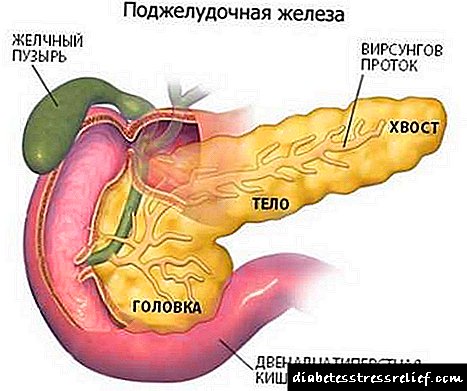
Apidra - ຄໍາແນະນໍາຢ່າງເປັນທາງການສໍາລັບການນໍາໃຊ້
ຮູບແບບປະລິມານຂອງ Apidra ແມ່ນວິທີແກ້ໄຂ ສຳ ລັບການບໍລິຫານ subcutaneous (sc): ທາດແຫຼວທີ່ໂປ່ງໃສເກືອບບໍ່ມີສີຫຼືບໍ່ມີສີ (10 ມລໃນແກ້ວ, 1 ຂວດໃນກ່ອງ cardboard, 3 ml ໃນ cartridges, ໃນຊອງທີ່ມີແຜ່ນໃບຄ້າຍຄື: 5 cartridges ສຳ ລັບ pen syringe “ OptiPen” ຫລື 5 ໄສ້ຕອງທີ່ຖືກໃສ່ໃນປາກກາ syringe ທີ່ຖິ້ມໄດ້“ OptiSet”, ຫລື 5 ລະບົບຕະຫລັບຫມຶກ“ OptiClick”).
ໃນ 1 ມລຂອງການແກ້ໄຂບັນຈຸມີ:
- ສານທີ່ມີການເຄື່ອນໄຫວ: insulin glulisin - 3.49 ມລກ (ເທົ່າກັບ 100 IU ຂອງ insulin ຂອງມະນຸດ),
- ສ່ວນປະກອບຊ່ວຍ: trometamol, m-cresol, polysorbate 20, sodium chloride, ກົດ hydrochloric ເຂັ້ມຂຸ້ນ, sodium hydroxide, ນ້ ຳ ສຳ ລັບສັກ.
Contraindications
- ໂລກເອດສໃນເລືອດ,
- ເດັກອາຍຸສູງສຸດເຖິງ 6 ປີ (ຂໍ້ມູນທາງຄລີນິກກ່ຽວກັບການ ນຳ ໃຊ້ແມ່ນມີ ຈຳ ກັດ),
- hypersensitivity ກັບ insulin glulisin ຫຼືສ່ວນປະກອບອື່ນໆຂອງຢາ.
ດ້ວຍຄວາມລະມັດລະວັງ, Apidra ແມ່ນແນະນໍາໃຫ້ໃຊ້ໃນເວລາຖືພາ.
ຜູ້ປ່ວຍທີ່ມີຄວາມບໍ່ພຽງພໍຂອງຕັບອັກເສບອາດຈະຕ້ອງໃຊ້ຢາອິນຊູລິນໃນປະລິມານທີ່ ໜ້ອຍ ເນື່ອງຈາກການຫຼຸດລົງຂອງ gluconeogenesis ແລະການຊ້າລົງຂອງການເຜົາຜະຫລານອິນຊູລິນ.
ການຫຼຸດຜ່ອນຄວາມຕ້ອງການຂອງອິນຊູລິນກໍ່ເປັນໄປໄດ້ກັບຄວາມຜິດປົກກະຕິຂອງ ໝາກ ໄຂ່ຫຼັງແລະໃນເວລາເຖົ້າ (ຍ້ອນການເຮັດວຽກຂອງ ໝາກ ໄຂ່ຫຼັງທີ່ພິການ).
ປະລິມານຢາແລະການບໍລິຫານ
ຢາ Apidra insulin ຖືກຈັດການທັນທີກ່ອນອາຫານ (ປະມານ 0-15 ນາທີ) ຫຼືທັນທີຫຼັງຈາກກິນເຂົ້າໂດຍການສັກຢາຫຼືການລະລາຍຢ່າງຕໍ່ເນື່ອງເຂົ້າໄປໃນໄຂມັນ subcutaneous ໂດຍໃຊ້ລະບົບສູບ.
ປະລິມານແລະຮູບແບບການບໍລິຫານຂອງຢາແມ່ນຖືກເລືອກເປັນສ່ວນບຸກຄົນ.
ວິທີແກ້ໄຂ Apidra ແມ່ນໃຊ້ໃນລະບຽບການ ບຳ ບັດສະລັບສັບຊ້ອນທີ່ມີອິນຊູລິນຂະ ໜາດ ກາງຫລືໃຊ້ອິນຊູລິນ / ອິນຊູລິນທີ່ຄ້າຍຄືກັນ.
ພື້ນທີ່ຂອງຮ່າງກາຍທີ່ແນະ ນຳ ສຳ ລັບການບໍລິຫານຢາ:
- s / c ສັກ - ຜະລິດຢູ່ໃນບ່າ, ຂາຫລືທ້ອງ, ໃນຂະນະທີ່ການ ນຳ ເຂົ້າສູ່ ກຳ ແພງບໍລິເວນທ້ອງເຮັດໃຫ້ການດູດຊືມໄວຂື້ນ,
- ້ໍາຕົ້ມຢ່າງຕໍ່ເນື່ອງ - ປະຕິບັດໃນໄຂມັນ subcutaneous ໃນທ້ອງ.
ທ່ານຄວນປ່ຽນແທນສະຖານທີ່ຂອງການ້ໍາຕົ້ມແລະການສີດຢາກັບແຕ່ລະການບໍລິຫານຕໍ່ໄປຂອງຢາ.
ເນື່ອງຈາກຮູບແບບຂອງຢາ Apidra ແມ່ນວິທີແກ້ໄຂ, ການຟື້ນຟູບໍ່ ຈຳ ເປັນກ່ອນທີ່ຈະໃຊ້ມັນ.
ອັດຕາການດູດຊືມແລະ, ຕາມນັ້ນ, ການເລີ່ມຕົ້ນແລະໄລຍະເວລາຂອງຢາອາດຈະແຕກຕ່າງກັນພາຍໃຕ້ອິດທິພົນຂອງການອອກ ກຳ ລັງກາຍ, ຂື້ນກັບສະຖານທີ່ແກ້ໄຂແລະປັດໃຈປ່ຽນແປງອື່ນໆ.
ຕ້ອງລະມັດລະວັງໃນເວລາທີ່ຈັດການຢາເພື່ອຍົກເວັ້ນຄວາມເປັນໄປໄດ້ຂອງມັນທີ່ຈະເຂົ້າໄປໃນເສັ້ນເລືອດໂດຍກົງ. ຫຼັງຈາກຂັ້ນຕອນ, ພື້ນທີ່ສີດບໍ່ຄວນຖືກນວດ.
ຄົນເຈັບຕ້ອງໄດ້ຮັບການສອນເຕັກນິກການສີດ.
ໃນເວລາທີ່ບໍລິຫານຢາໂດຍໃຊ້ລະບົບປັforມ ສຳ ລັບການລະລາຍອິນຊູລິນ, ວິທີແກ້ໄຂບໍ່ສາມາດປະສົມກັບສານ / ຕົວແທນທີ່ເປັນຢາອື່ນໆ.
ວິທີແກ້ໄຂ Apidra ບໍ່ໄດ້ຜະສົມຜະສານກັບຢາອື່ນໆນອກຈາກທາດ isofan-insulin ຂອງມະນຸດ. ໃນກໍລະນີນີ້, Apidra ຖືກແຕ້ມເຂົ້າໄປໃນ syringe ກ່ອນ, ແລະການສີດແມ່ນຖືກປະຕິບັດທັນທີຫຼັງຈາກປະສົມ. ຂໍ້ມູນກ່ຽວກັບການ ນຳ ໃຊ້ວິທີແກ້ໄຂທີ່ປະສົມກັນມາດົນກ່ອນການສີດບໍ່ສາມາດໃຊ້ໄດ້.
ໄສ້ຕອງຕ້ອງຖືກ ນຳ ໃຊ້ກັບ OptiPen Pro1 insulin syringe pen ຫຼືອຸປະກອນທີ່ຄ້າຍຄືກັນໂດຍສອດຄ່ອງກັບ ຄຳ ແນະ ນຳ ຂອງຜູ້ຜະລິດ ສຳ ລັບການເກັບກະຕ່າ, ໃສ່ເຂັມ, ແລະສັກຢາອິນຊູລິນ. ກ່ອນທີ່ຈະໃຊ້ໄສ້ຕອງ, ທ່ານຄວນ ດຳ ເນີນການກວດກາເບິ່ງຢາ. ສຳ ລັບການສີດ, ພຽງແຕ່ມີວິທີແກ້ໄຂທີ່ບໍ່ມີສີສັນແລະຊັດເຈນເຊິ່ງບໍ່ມີການສັງລວມທີ່ແຂງແກ່ນທີ່ເຫັນໄດ້ຈະ ເໝາະ. ກ່ອນການຕິດຕັ້ງ, ຕ້ອງເອົາໃສ້ຕອງໄວ້ເປັນເວລາ 1-2 ຊົ່ວໂມງໃນອຸນຫະພູມຫ້ອງ, ແລະກ່ອນທີ່ຈະແນະ ນຳ ວິທີແກ້ໄຂ, ຟອງອາກາດຕ້ອງຖືກເອົາອອກຈາກໄສ້ຕອງ.
ລົດເຂັນທີ່ໃຊ້ແລ້ວບໍ່ສາມາດເຕີມເງິນໄດ້. ບໍ່ສາມາດໃຊ້ປາກກາ syringe syringe ທີ່ເສຍຫາຍໄດ້.
ໃນກໍລະນີຂອງການເຮັດວຽກຜິດປົກກະຕິຂອງປາກກາ syringe, ວິທີແກ້ໄຂສາມາດຖືກແຕ້ມຈາກ cartridge ເຂົ້າໄປໃນ syringe ພາດສະຕິກທີ່ເຫມາະສົມກັບ insulin ໃນຄວາມເຂັ້ມຂົ້ນຂອງ 100 IU / ml, ແລະຫຼັງຈາກນັ້ນໃຫ້ບໍລິການໃຫ້ຄົນເຈັບ.
ປາກກາ syringe ທີ່ໃຊ້ ໃໝ່ ໄດ້ຖືກໃຊ້ ສຳ ລັບສັກພຽງແຕ່ຄົນເຈັບ 1 ຄົນ (ເພື່ອຫລີກລ້ຽງການຕິດເຊື້ອ).
ທຸກໆຂໍ້ແນະ ນຳ ແລະກົດລະບຽບຂ້າງເທິງນີ້ຍັງຄວນໄດ້ຮັບການສັງເກດເຫັນໃນເວລາທີ່ ນຳ ໃຊ້ລະບົບເຄື່ອງ ສຳ ອາງແລະປາກກາ syringe OptiKlik ເພື່ອໃຊ້ໃນການແກ້ໄຂ Apidra, ເຊິ່ງແມ່ນກ່ອງແກ້ວທີ່ມີກົນໄກກະບອກທີ່ຕິດຄັດມາ, ຖືກແກ້ໄຂໃນຖັງພາດສະຕິກທີ່ໂປ່ງໃສແລະບັນຈຸສານລະລາຍ Glulisin 3 ml.
ຜົນຂ້າງຄຽງ
ຜົນຂ້າງຄຽງທີ່ບໍ່ຕ້ອງການທີ່ສຸດຂອງການປິ່ນປົວດ້ວຍອິນຊູລິນແມ່ນການລະລາຍໃນເລືອດເຊິ່ງມັກເກີດຂື້ນໃນເວລາທີ່ໃຊ້ insulin ໃນປະລິມານທີ່ສູງກ່ວາທີ່ຕ້ອງການ.
ປະຕິກິລິຍາທາງລົບທີ່ກ່ຽວຂ້ອງກັບການບໍລິຫານຢາໂດຍອະໄວຍະວະແລະລະບົບຂອງຄົນເຈັບທີ່ລົງທະບຽນໃນໄລຍະການທົດລອງທາງຄລີນິກ (ບັນຊີລາຍຊື່ໄດ້ຖືກ ນຳ ໃຊ້ໂດຍໃຊ້ gradation ຕໍ່ໄປນີ້ຂອງຄວາມຖີ່ຂອງການປະກົດຕົວ: ຫຼາຍກ່ວາ 10% - ຫຼາຍ, ຫຼາຍກ່ວາ 1%, ແຕ່ວ່າ ໜ້ອຍ ກວ່າ 10% - ເລື້ອຍໆ, ຫຼາຍ 0.1%, ແຕ່ວ່າຕໍ່າກວ່າ 1% - ບາງຄັ້ງ, ຫຼາຍກວ່າ 0.01%, ແຕ່ວ່າ ໜ້ອຍ ກວ່າ 0.1% - ບໍ່ຄ່ອຍ, ໜ້ອຍ ກວ່າ 0.01% - ຍາກຫຼາຍ -)
- ການລະລາຍຂອງ metabolism: ມັກຫຼາຍ - ເປັນພະຍາດເລືອດຈາງ, ພ້ອມດ້ວຍອາການທີ່ເກີດຂື້ນຢ່າງກະທັນຫັນດັ່ງນີ້: ເຫື່ອເຢັນ, ຜິວ ໜັງ ລ້າ, ເມື່ອຍລ້າ, ກັງວົນໃຈ, ສັ່ນສະເທືອນ, ຄວາມວຸ້ນວາຍທາງປະສາດ, ອ່ອນເພຍ, ສັບສົນ, ນອນບໍ່ຫຼັບ, ຄວາມຫຍຸ້ງຍາກໃນການສຸມ, ສາຍຕາ, ປວດຮາກ, ຫິວໂຫຍ, ອາການເຈັບຫົວ, palpitations ຮ້າຍແຮງ, ຜົນສະທ້ອນຂອງການເພີ່ມຂື້ນຂອງໂລກລະດັບນໍ້າຕານໃນເລືອດສາມາດເປັນ: ການສູນເສຍສະຕິແລະ / ຫຼືການຊັກ, ການເສື່ອມສະພາບຊົ່ວຄາວຫຼືຖາວອນຂອງການເຮັດວຽກຂອງສະ ໝອງ, ໃນກໍລະນີຮ້າຍແຮງ, ຜົນໄດ້ຮັບຄວາມຕາຍ
- ຜິວ ໜັງ ແລະເນື້ອເຍື່ອຍ່ອຍຜິວ ໜັງ: ມັກ - ອາການແພ້, ເຊັ່ນ: ໃຄ່ບວມ, hyperemia, ອາການຄັນຢູ່ບໍລິເວນສັກຢາ, ມັກຈະສືບຕໍ່ດ້ວຍຕົວເອງດ້ວຍການຮັກສາຢ່າງຕໍ່ເນື່ອງ, lipodystrophy ບໍ່ຄ່ອຍ, ສ່ວນໃຫຍ່ແມ່ນເກີດຈາກການລະເມີດຂອງສະຖານທີ່ຂອງການບໍລິຫານອິນຊູລິນໃນຂົງເຂດໃດ ໜຶ່ງ / ການບໍລິຫານຢາຄືນ ໃໝ່ ໄປບ່ອນດຽວກັນ
- ອາການພູມຕ້ານທານ: ບາງຄັ້ງ - ການຫາຍໃຈຊຸດໂຊມ, ຄວາມຮູ້ສຶກທີ່ ແໜ້ນ ໜາ ໃນ ໜ້າ ເອິກ, urticaria, ອາການຄັນ, ໂລກຜິວ ໜັງ ແພ້, ໃນກໍລະນີຮຸນແຮງຂອງອາການແພ້ທົ່ວໄປ (ລວມທັງອາການແພ້), ໄພຂົ່ມຂູ່ຕໍ່ຊີວິດແມ່ນເປັນໄປໄດ້.
ບໍ່ມີຂໍ້ມູນສະເພາະກ່ຽວກັບອາການຂອງການກິນຢາອິນຊູລິນຫຼາຍເກີນໄປ, ແຕ່ເນື່ອງຈາກການໃຊ້ຢາ Apidra ທີ່ໃຊ້ໃນປະລິມານສູງເປັນເວລາດົນ, ລະດັບຄວາມແຕກຕ່າງຂອງຄວາມຮຸນແຮງຂອງໂລກເບົາຫວານແມ່ນເປັນໄປໄດ້.
ການຮັກສາສະພາບແມ່ນຂື້ນກັບລະດັບຂອງພະຍາດດັ່ງນີ້:
- ພະຍາດເບົາຫວານໃນລະດັບອ່ອນໆ - ຢຸດເຊົາການ ນຳ ໃຊ້ຜະລິດຕະພັນທີ່ມີທາດນ້ ຳ ຕານຫຼືນ້ ຳ ຕານ, ຕິດພັນກັບຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານແນະ ນຳ ໃຫ້ມີ cookies, ເຂົ້າ ໜົມ ຫວານ, ຊິ້ນສ່ວນຂອງນ້ ຳ ຕານທີ່ຫລອມໂລຫະ, ນ້ ຳ ໝາກ ໄມ້ຫວານ,
- ການລະລາຍຂອງໂລກລະດັບທາດ ນຳ ້ຕານໃນເລືອດຢ່າງຮຸນແຮງ (ດ້ວຍການສູນເສຍສະຕິ) - ຢຸດ intramuscularly (intramuscularly) ຫຼື sc ໂດຍການບໍລິຫານຂອງ 0.5-1 ມລກຂອງ glucagon, ຫຼື iv (intravenous) ການບໍລິຫານຂອງ glucose (dextrose) ໃນກໍລະນີທີ່ບໍ່ມີການຕອບສະ ໜອງ ຕໍ່ການບໍລິຫານ glucagon ໃຫ້ ປະມານ 10-15 ນາທີ ຫລັງຈາກມີສະຕິດີຂື້ນ, ຄົນເຈັບໄດ້ແນະ ນຳ ໃຫ້ເອົາທາດແປ້ງໃນພາຍໃນເພື່ອປ້ອງກັນການເກີດໂຣກຊ້ ຳ ເຮື້ອໃນຊ້ ຳ ແລ້ວຊ້ ຳ ອີກ, ຫລັງຈາກນັ້ນ, ເພື່ອສ້າງສາເຫດຂອງການເປັນໂລກເບົາຫວານທີ່ຮ້າຍແຮງ, ແລະຍັງເປັນການປ້ອງກັນການພັດທະນາຂອງໂຣກດັ່ງກ່າວຂອງຄົນເຈັບ, ຈຳ ເປັນຕ້ອງໄດ້ສັງເກດເບິ່ງບາງຄັ້ງໃນໂຮງ ໝໍ.
ຄຳ ແນະ ນຳ ພິເສດ
ໃນກໍລະນີທີ່ການໂອນຄົນເຈັບໄປອິນຊູລິນຈາກຜູ້ຜະລິດອື່ນຫລື insulin ຊະນິດ ໃໝ່, ຕ້ອງມີການຄວບຄຸມທາງການແພດຢ່າງເຂັ້ມງວດ, ເພາະວ່າການແກ້ໄຂການປິ່ນປົວໂດຍລວມແມ່ນອາດຈະຕ້ອງການ.
ປະລິມານຢາອິນຊູລິນທີ່ບໍ່ ເໝາະ ສົມຫຼືການຢຸດຕິຢ່າງສົມເຫດສົມຜົນຂອງການປິ່ນປົວ, ໂດຍສະເພາະໃນຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານປະເພດ 1, ສາມາດເຮັດໃຫ້ເກີດພະຍາດເບົາຫວານ hypertcemia ແລະ ketoacidosis - ເປັນພະຍາດທີ່ອາດເປັນອັນຕະລາຍເຖິງຊີວິດໄດ້. ໄລຍະເວລາຂອງການພັດທະນາການເປັນໂລກເບົາຫວານໂດຍກົງແມ່ນຂື້ນກັບຄວາມໄວຂອງການປະຕິບັດຂອງອິນຊູລິນແລະດັ່ງນັ້ນຈິ່ງອາດຈະປ່ຽນໄປພ້ອມກັບການແກ້ໄຂຂອງລະບຽບການປິ່ນປົວ.
ເງື່ອນໄຂຕົ້ນຕໍທີ່ສາມາດປ່ຽນແປງຫຼືເຮັດໃຫ້ອາການຂອງການພັດທະນາການເປັນໂຣກໃນລະດັບໂລກຫລຸດລົງ:
- ການມີໂຣກເບົາຫວານເປັນເວລາດົນໃນຄົນເຈັບ,
- ໂຣກ neuropathy ພະຍາດເບົາຫວານ
- ສຸມຂອງການປິ່ນປົວດ້ວຍ insulin,
- ການ ນຳ ໃຊ້ຢາບາງຊະນິດພ້ອມໆກັນ, ຍົກຕົວຢ່າງ, βຫ້າມລໍ້,
- ການປ່ຽນເປັນອິນຊູລິນຂອງມະນຸດຈາກອິນຊູລິນຂອງຕົ້ນ ກຳ ເນີດຂອງສັດ.
ການແກ້ໄຂປະລິມານຢາອິນຊູລິນກໍ່ອາດຈະມີຄວາມ ຈຳ ເປັນໃນກໍລະນີທີ່ມີການປ່ຽນແປງລະບອບການເຄື່ອນໄຫວຂອງມໍເຕີຫລືໂພຊະນາການ. ການເພີ່ມຂື້ນຂອງກິດຈະ ກຳ ທາງດ້ານຮ່າງກາຍທີ່ໄດ້ຮັບທັນທີຫຼັງຈາກກິນເຂົ້າສາມາດເພີ່ມຄວາມເປັນໄປໄດ້ຂອງການພັດທະນາການມີທາດ ນຳ ້ຕານໃນເລືອດ. ເມື່ອປຽບທຽບກັບການກະ ທຳ ຂອງອິນຊູລິນລະລາຍຂອງມະນຸດ, ທາດ ນຳ ້ຕານໃນເລືອດສາມາດພັດທະນາໄວໆນີ້ຫຼັງຈາກການບໍລິຫານການປຽບທຽບອິນຊູລິນໄວ.
hypo- ຫຼືຕິກິລິຍາ hyperglycemic ທີ່ບໍ່ໄດ້ຮັບການປິ່ນປົວອາດຈະເຮັດໃຫ້ເກີດການສູນເສຍສະຕິ, ສະຕິຫຼືເສຍຊີວິດ.
ພະຍາດທີ່ຫຍຸ້ງຍາກຫຼືການເຮັດວຽກ ໜັກ ເກີນອາລົມກໍ່ສາມາດປ່ຽນແປງຄວາມຕ້ອງການຂອງຄົນເຈັບຕໍ່ອິນຊູລິນ.
ການພົວພັນຢາ
ບໍ່ມີການສຶກສາໃດໆກ່ຽວກັບການພົວພັນຢາຂອງ pharmacokinetic ຂອງ Apidra, ແຕ່ອີງໃສ່ຂໍ້ມູນທີ່ມີຢູ່ ສຳ ລັບຢາຄ້າຍຄືກັນ, ມັນສາມາດສະຫຼຸບໄດ້ວ່າການພົວພັນທາງການແພດທີ່ ສຳ ຄັນທາງຄລີນິກແມ່ນບໍ່ ໜ້າ ຈະເປັນໄປໄດ້.
ຢາ / ຢາບາງຊະນິດສາມາດສົ່ງຜົນກະທົບຕໍ່ການເຜົາຜະຫລານນ້ ຳ ຕານ, ເຊິ່ງອາດຈະຮຽກຮ້ອງໃຫ້ມີການປັບຂະ ໜາດ ປະລິມານຂອງ insulin glulisin ແລະການຕິດຕາມການຮັກສາດ້ວຍຄວາມລະມັດລະວັງແລະສະພາບຂອງຄົນເຈັບ.
ສະນັ້ນເມື່ອ ນຳ ໃຊ້ຮ່ວມກັບວິທີແກ້ໄຂ Apidra:
- ຢາເສບຕິດ hypoglycemic ທາງປາກ, angiotensin ປ່ຽນທາດຍັບຍັ້ງ enzyme, disopyramides, fluoxetine, ເສັ້ນໃຍ, monoamine oxidase inhibitors, propoxyphene, pentoxifylline, sulfonamide antimicrobials, salicylates - ສາມາດເພີ່ມປະສິດຕິຜົນຂອງ hypoglycemic ຂອງ insulin ແລະເພີ່ມທະວີການ hypoglycemia,
- glucocorticosteroids, diuretics, danazol, diazoxide, isoniazid, somatropin, phenothiazine derivatives, sympathomimetics (epinephrine / adrenaline, terbutaline, salbutamol), estrogen, ຮໍໂມນ thyroid, progestins (ຢາຄຸມ ກຳ ເນີດທາງປາກ), antipsychotin, antipsynchotin ສາມາດຫຼຸດຜ່ອນຜົນກະທົບໃນລະດັບຂອງອິນຊູລິນ
- clonidine, β-blockers, ເອທານອນ, ເກືອລິໂອໄຮໂດນ - ມີປະສິດທິພາບຫຼືອ່ອນເພຍຜົນກະທົບທີ່ເປັນລະລາຍຂອງອິນຊູລິນ,
- pentamidine - ສາມາດເຮັດໃຫ້ເກີດການລະລາຍໃນເລືອດ, ເຊິ່ງຕິດຕາມດ້ວຍ hyperglycemia,
- ຢາເສບຕິດທີ່ມີກິດຈະ ກຳ sympatholytic (β-blockers, guanethidine, clonidine, reserpine) - ໂດຍມີທາດນ້ ຳ ຕານໃນເລືອດ, ພວກມັນສາມາດຫຼຸດຜ່ອນຄວາມຮຸນແຮງຫລື ໜ້າ ກາກອາການຂອງການກະຕຸ້ນ refren adrenergic.
ການສຶກສາກ່ຽວກັບຄວາມເຂົ້າກັນໄດ້ຂອງ insulin glulisin ບໍ່ໄດ້ຖືກປະຕິບັດ, ສະນັ້ນ, Apidra ບໍ່ຄວນປະສົມກັບຢາຊະນິດອື່ນ, ຂໍ້ຍົກເວັ້ນແມ່ນທາດ isofan-insulin ຂອງມະນຸດ.
ໃນກໍລະນີທີ່ມີການແນະ ນຳ ວິທີແກ້ໄຂໂດຍໃຊ້ປ້ ຳ ຕົ້ມ, Apidra ບໍ່ຄວນປະສົມກັບຢາອື່ນ.
ການປຽບທຽບຂອງ Apidra ແມ່ນ: Vozulim-R, Actrapid (NM, MS), Gensulin R, Biosulin R, Insuman Rapid GT, Insulin MK, Insulin-Fereyn CR, Gansulin R, Humalog, Pensulin (SR, CR), Monosuinsulin (MK, MP ), Humulin ປົກກະຕິ, NovoRapid (Penfill, FlexPen), Humodar R, Monoinsulin CR, Insuran R, Rinsulin R, Rosinsulin R.
ເງື່ອນໄຂແລະເງື່ອນໄຂຂອງການເກັບຮັກສາ
ເກັບມ້ຽນໄວ້ໃນເຄື່ອງຫຸ້ມຫໍ່ດ້ວຍກະດານ cardboard ດ້ວຍຕົນເອງ, ໂດຍບໍ່ມີແສງເຂົ້າ, ໃນອຸນຫະພູມ 2-8 ° C. ຢ່າແຊ່ແຂງ. ຮັກສາໃຫ້ໄກຈາກເດັກນ້ອຍ!
ຫຼັງຈາກເປີດຊຸດ, ເກັບຮັກສາໃນບ່ອນທີ່ປົກປ້ອງຈາກແສງສະຫວ່າງທີ່ອຸນຫະພູມສູງເຖິງ 25 ອົງສາ C. ອາຍຸການໃຊ້ຂອງຢາຫຼັງຈາກການໃຊ້ຄັ້ງ ທຳ ອິດແມ່ນ 4 ອາທິດ (ມັນແມ່ນແນະ ນຳ ໃຫ້ ໝາຍ ວັນທີຂອງການໄດ້ຮັບວິທີແກ້ໄຂຄັ້ງ ທຳ ອິດໃນປ້າຍ).
ຄຸນສົມບັດທາງການຢາ
ການປະຕິບັດທີ່ ສຳ ຄັນທີ່ສຸດຂອງການປຽບທຽບອິນຊູລິນແລະອິນຊູລິນ, ລວມທັງ insulin glulisin ແມ່ນກົດລະບຽບຂອງການເຜົາຜານ metabolism. Insulin ຫຼຸດຜ່ອນຄວາມເຂັ້ມຂຸ້ນຂອງ glucose ໃນເລືອດ, ກະຕຸ້ນການດູດຊຶມຂອງ glucose ໂດຍເນື້ອເຍື່ອສ່ວນປະກອບ, ໂດຍສະເພາະກ້າມເນື້ອໂຄງກະດູກແລະເນື້ອເຍື່ອ adipose, ພ້ອມທັງຍັບຍັ້ງການສ້າງ glucose ໃນຕັບ. Insulin ສະກັດກັ້ນ lipolysis ໃນ adipocytes, ຍັບຍັ້ງ proteolysis ແລະເພີ່ມການສັງເຄາະທາດໂປຼຕີນ. ການສຶກສາທີ່ ດຳ ເນີນໃນຜູ້ອາສາສະ ໝັກ ທີ່ມີສຸຂະພາບດີແລະຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານໄດ້ສະແດງໃຫ້ເຫັນວ່າດ້ວຍການບໍລິຫານອິນຊູລິນ glulisin ເລີ່ມປະຕິບັດໄດ້ໄວແລະມີໄລຍະເວລາສັ້ນກວ່າການປະຕິບັດຂອງອິນຊູລິນ. ດ້ວຍການບໍລິຫານ subcutaneous, ການຫຼຸດລົງຄວາມເຂັ້ມຂົ້ນຂອງ glucose ໃນເລືອດ, ການປະຕິບັດຂອງ insulin glulisin ເລີ່ມຕົ້ນໃນ 10-20 ນາທີ. ໃນເວລາທີ່ປະຕິບັດໂດຍ intravenously, ຜົນກະທົບ hypoglycemic ຂອງ insulin glulisin ແລະ insulin ຂອງມະນຸດ soluble ແມ່ນເທົ່າທຽມກັນໃນຄວາມເຂັ້ມແຂງ. ໜ່ວຍ ໜຶ່ງ ຂອງ insulin glulisin ມີກິດຈະ ກຳ ຫຼຸດນ້ ຳ ຕານດຽວກັນກັບທາດລະລາຍອິນຊູລິນຂອງມະນຸດ.
ໃນໄລຍະ ໜຶ່ງ ທີ່ຂ້ອຍສຶກສາໃນຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານປະເພດ 1, ໂປຼແກຼມອິນຊູລິນ glulisin ແລະທາດລະລາຍຂອງມະນຸດລະລາຍແມ່ນໄດ້ຮັບການຄວບຄຸມຢ່າງໄວວາໃນປະລິມານ 0.15 U / kg ໃນຊ່ວງເວລາທີ່ແຕກຕ່າງກັນທຽບກັບອາຫານ 15 ນາທີທີ່ໄດ້ມາດຕະຖານ. ຜົນຂອງການສຶກສາໄດ້ສະແດງໃຫ້ເຫັນວ່າ insulin glulisin ໃຊ້ເວລາ 2 ນາທີກ່ອນອາຫານການກິນໄດ້ຄວບຄຸມ glycemic ດຽວກັນຫຼັງຈາກກິນອາຫານຄືກັບ insulin ຂອງມະນຸດລະລາຍປະຕິບັດກ່ອນ 30 ນາທີ. ໃນເວລາທີ່ປະຕິບັດ 2 ນາທີກ່ອນອາຫານ, insulin glulisin ໄດ້ໃຫ້ການຄວບຄຸມ glycemic ທີ່ດີກວ່າຫຼັງຈາກກິນອາຫານຫຼາຍກ່ວາລະລາຍຂອງ insulin ຂອງມະນຸດໄດ້ປະຕິບັດ 2 ນາທີກ່ອນອາຫານ. Glulisin insulin, ປະຕິບັດ 15 ນາທີຫຼັງຈາກອາຫານເລີ່ມຕົ້ນ, ໄດ້ໃຫ້ການຄວບຄຸມ glycemic ດຽວກັນຫຼັງຈາກກິນອາຫານຄືກັບທາດລະລາຍອິນຊູລິນຂອງມະນຸດ, ປະຕິບັດ 2 ນາທີກ່ອນອາຫານ.
ໄລຍະ ໜຶ່ງ ທີ່ຂ້ອຍສຶກສາດ້ວຍ insulin glulisin, insulin lispro ແລະທາດ insulin ຂອງມະນຸດທີ່ລະລາຍໃນກຸ່ມຄົນເຈັບທີ່ເປັນໂລກອ້ວນໄດ້ສະແດງໃຫ້ເຫັນວ່າໃນຄົນເຈັບເຫຼົ່ານີ້, insulin glulisin ຮັກສາຄຸນລັກສະນະທີ່ເຮັດໄດ້ໄວ. ໃນການສຶກສາຄັ້ງນີ້, ເວລາທີ່ຈະບັນລຸເຖິງ 20% ຂອງ ຈຳ ນວນ AUC ທັງ ໝົດ ແມ່ນ 114 ນາທີ ສຳ ລັບຢາອິນຊູລິນ, 121 ນາທີ ສຳ ລັບອິນຊູລິນ lispro ແລະ 150 ນາທີ ສຳ ລັບທາດລະລາຍອິນຊູລິນ, ແລະ AUQ(0-2 ນ.)ຍັງສະທ້ອນໃຫ້ເຫັນເຖິງກິດຈະ ກຳ ຫຼຸດນ້ ຳ ຕານໃນຕົ້ນໆ, ຕາມ ລຳ ດັບ, ແມ່ນ 427 ມກ / ກກ ສຳ ລັບອິນຊູລິນ glulisin, 354 ມລກ / ກິໂລກຼາມ ສຳ ລັບທາດແຫຼວອິນຊູລິນ, ແລະ 197 ມກ / ກກ ສຳ ລັບທາດລະລາຍອິນຊູລິນ.
ການສຶກສາທາງດ້ານການຊ່ວຍ
ໂຣກເບົາຫວານປະເພດ 1.
ໃນການທົດລອງທາງຄລີນິກ 26 ອາທິດຂອງໄລຍະ III, ໃນນັ້ນ insulin glulisin ໄດ້ຖືກປຽບທຽບກັບ lispro insulin, ບໍລິຫານຢ່າງໄວວາກ່ອນອາຫານ (0-15 ນາທີ), ສຳ ລັບຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານປະເພດ 1 ໂດຍໃຊ້ insulin glargine ເປັນ insulin basal, insulin glulisin ແມ່ນປຽບທຽບໄດ້ ກັບ lispro insulin ສຳ ລັບການຄວບຄຸມ glycemic, ເຊິ່ງໄດ້ຖືກປະເມີນໂດຍການປ່ຽນແປງຂອງຄວາມເຂັ້ມຂົ້ນຂອງ glycated hemoglobin (HbA)1s) ໃນເວລາຈຸດຈົບຂອງການສຶກສາສົມທຽບກັບຄ່າເລີ່ມຕົ້ນ. ດ້ວຍການບໍລິຫານຂອງ insulin, glulisin, ບໍ່ຄືກັບການຮັກສາດ້ວຍ lyspro insulin, ບໍ່ໄດ້ຮຽກຮ້ອງໃຫ້ມີການເພີ່ມຂື້ນຂອງປະລິມານຂອງ insulin ໃນຖານ.
ການສຶກສາທາງຄລີນິກໄລຍະ III ປະມານ 12 ອາທິດ ສຳ ລັບຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານປະເພດ 1 ຜູ້ທີ່ໄດ້ຮັບ insulin glargine ເປັນການ ບຳ ບັດໂດຍການວາງພື້ນຖານໄດ້ສະແດງໃຫ້ເຫັນວ່າປະສິດທິຜົນຂອງການບໍລິຫານອິນຊູລິນ glulisin ທັນທີຫຼັງຈາກກິນເຂົ້າທຽບກັບການກິນຂອງ insulin glulisin ທັນທີກ່ອນອາຫານ (ສຳ ລັບ 0 -15 ນາທີ) ຫຼືລະລາຍອິນຊູລິນຂອງມະນຸດ (30-45 ນາທີກ່ອນອາຫານ).
ໃນກຸ່ມຄົນເຈັບຜູ້ທີ່ໄດ້ຮັບ insulin glulisin ກ່ອນອາຫານການກິນ, ການສັງເກດການ HbA ຫຼຸດລົງຫຼາຍກວ່າເກົ່າ1s ເມື່ອທຽບກັບກຸ່ມຄົນເຈັບທີ່ໄດ້ຮັບສານລະລາຍອິນຊູລິນ.
ໂຣກເບົາຫວານປະເພດ 2
ການທົດລອງທາງຄລີນິກໄລຍະ III ປະມານ 26 ອາທິດໂດຍການຕິດຕາມການສຶກສາດ້ານຄວາມປອດໄພໃນເວລາ 26 ອາທິດໄດ້ຖືກ ດຳ ເນີນເພື່ອປຽບທຽບກັບ insulin glulisin (0-15 ນາທີກ່ອນອາຫານ) ກັບ insulin ຂອງມະນຸດທີ່ລະລາຍ (30-45 ນາທີກ່ອນອາຫານ), ເຊິ່ງໄດ້ຖືກສີດເຂົ້າໃນຜູ້ປ່ວຍທີ່ເປັນໂຣກເບົາຫວານປະເພດ 2, ນອກຈາກນັ້ນຍັງໃຊ້ອິນຊູລິນ - ອິໂຊໂທນເປັນອິນຊູລິນ. Insulin glulisin ໄດ້ຖືກສະແດງໃຫ້ເຫັນວ່າສົມທຽບກັບທາດອິນຊູລິນລະລາຍຂອງມະນຸດທີ່ກ່ຽວຂ້ອງກັບການປ່ຽນແປງຂອງຄວາມເຂັ້ມຂົ້ນຂອງ HbA1s ຫຼັງຈາກ 6 ເດືອນແລະຫຼັງຈາກ 12 ເດືອນຂອງການປິ່ນປົວທຽບກັບມູນຄ່າເບື້ອງຕົ້ນ.
ໃນລະຫວ່າງການສືບຕໍ່ລະລາຍຂອງ insulin ໂດຍໃຊ້ອຸປະກອນປັ(ມ (ສຳ ລັບໂຣກເບົາຫວານປະເພດ 1), ໃນ 59 ຄົນເຈັບທີ່ໄດ້ຮັບການປິ່ນປົວດ້ວຍ Apidra ®ຫຼື insulin aspart ຢູ່ໃນທັງສອງກຸ່ມການປິ່ນປົວ, ການພົບເຫັນຂອງ catheter occlusion ຕ່ ຳ (0.08 occlusions ຕໍ່ເດືອນເມື່ອໃຊ້ຢາ Apidra ®ແລະ 0.15 occlusions ຕໍ່ເດືອນໃນເວລາທີ່ໃຊ້ insulin aspart), ເຊັ່ນດຽວກັນກັບຄວາມຖີ່ຂອງປະຕິກິລິຍາທີ່ຄ້າຍຄືກັນຢູ່ບ່ອນສັກຢາ (10.3% ເມື່ອໃຊ້ Apidra ®ແລະ 13.3% ເມື່ອໃຊ້ insulin aspart).
ໃນເດັກນ້ອຍແລະໄວລຸ້ນທີ່ມີໂຣກເບົາຫວານປະເພດ 1, ຜູ້ທີ່ໄດ້ຮັບ insulin ພື້ນຖານມື້ລະຄັ້ງຕໍ່ມື້ໃນຕອນແລງ, insulin glargine, ຫຼືສອງຄັ້ງຕໍ່ມື້ໃນຕອນເຊົ້າແລະຕອນແລງ, insulin-isophan, ເມື່ອປຽບທຽບປະສິດທິພາບແລະຄວາມປອດໄພຂອງການປິ່ນປົວດ້ວຍ insulin glulisin ແລະ insulin lispro ກັບພວກມັນ ສຳ ລັບການບໍລິຫານ 15 ນາທີກ່ອນການຮັບປະທານອາຫານ, ມັນໄດ້ສະແດງໃຫ້ເຫັນວ່າການຄວບຄຸມ glycemic, ການເກີດຂອງການລະລາຍໃນເລືອດເຊິ່ງ ຈຳ ເປັນຕ້ອງມີການແຊກແຊງຂອງພາກສ່ວນທີສາມ, ເຊັ່ນດຽວກັນກັບການເກີດໂລກເອດສໃນເລືອດສູງສາມາດປຽບທຽບໄດ້ທັງສອງກຸ່ມປິ່ນປົວ. ຍິ່ງໄປກວ່ານັ້ນ, ຫຼັງຈາກການປິ່ນປົວ 26 ອາທິດ, ຄົນເຈັບທີ່ໄດ້ຮັບການປິ່ນປົວດ້ວຍ insulin ກັບ glulisin ເພື່ອບັນລຸການຄວບຄຸມ glycemic ເມື່ອທຽບກັບທາດແຫຼວ lispro ຮຽກຮ້ອງໃຫ້ມີການເພີ່ມຂື້ນຂອງຂະ ໜາດ ນ້ອຍລົງຢ່າງຫຼວງຫຼາຍໃນປະລິມານປະລິມານຂອງ insulin ໃນແຕ່ລະມື້, insulin ປະຕິບັດຢ່າງໄວວາແລະປະລິມານທັງ ໝົດ ຂອງ insulin.
ເຊື້ອຊາດແລະເພດ
ໃນການທົດລອງທາງຄລີນິກທີ່ຄວບຄຸມໃນຜູ້ໃຫຍ່, ຄວາມແຕກຕ່າງໃນຄວາມປອດໄພແລະປະສິດຕິຜົນຂອງ insulin glulisin ບໍ່ໄດ້ສະແດງໃຫ້ເຫັນໃນການວິເຄາະກຸ່ມຍ່ອຍທີ່ແຍກອອກຈາກເຊື້ອຊາດແລະເພດ.
ແພດການຢາ
ໃນ insulin, glulisin, ການທົດແທນທາດອາຊິດ amino ອາຊິດຂອງອິນຊູລິນໃນມະນຸດຢູ່ ຕຳ ແໜ່ງ B3 ດ້ວຍ lysine ແລະ lysine ຢູ່ ຕຳ ແໜ່ງ B29 ດ້ວຍກົດ glutamic ຊ່ວຍສົ່ງເສີມການດູດຊຶມໄດ້ໄວ.
ການດູດຊືມແລະຊີວະພາບ
ເສັ້ນໂຄ້ງທີ່ໃຊ້ໃນເວລາເຂັ້ມຂຸ້ນຂອງ Pharmacokinetic ໃນອາສາສະ ໝັກ ທີ່ມີສຸຂະພາບແຂງແຮງແລະຄົນເຈັບທີ່ມີໂລກເບົາຫວານປະເພດ 1 ແລະປະເພດ 2 ໄດ້ສະແດງໃຫ້ເຫັນວ່າການດູດຊຶມຂອງ insululin ຂອງ glulisin ເມື່ອທຽບກັບ insulin ຂອງມະນຸດລະລາຍແມ່ນໄວກວ່າປະມານ 2 ເທົ່າແລະຄວາມເຂັ້ມຂຸ້ນຂອງ plasma ສູງສຸດ (Cmax) ແມ່ນປະມານ 2 ເວລາຫຼາຍ.
ໃນການສຶກສາທີ່ ດຳ ເນີນໃນຜູ້ປ່ວຍໂຣກເບົາຫວານປະເພດ 1, ຫຼັງຈາກການບໍລິຫານຂອງ insulin glulisin ໃນປະລິມານ 0.15 U / kg, Tສູງສຸດທີ່ເຄຍ (ເວລາເລີ່ມຕົ້ນຂອງຄວາມເຂັ້ມຂຸ້ນຂອງ plasma ສູງສຸດ) ແມ່ນ 55 ນາທີ, ແລະ Cສູງສຸດທີ່ເຄຍ ແມ່ນ 82 ± 1.3 μU / ml ທຽບກັບ Tສູງສຸດທີ່ເຄຍປະກອບ 82 ນາທີ, ແລະຄສູງສຸດທີ່ເຄຍຂອງ 46 ± 1,3 mcU / ml ສຳ ລັບລະລາຍອິນຊູລິນ. ເວລາທີ່ຢູ່ອາໄສສະເລ່ຍໃນການ ໝູນ ວຽນລະບົບ ສຳ ລັບ insulin glulisin ແມ່ນສັ້ນກວ່າ (98 ນາທີ) ກ່ວາ ສຳ ລັບລະລາຍຂອງ insulin ຂອງມະນຸດ (161 ນາທີ).
ໃນການສຶກສາ ສຳ ລັບຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານຊະນິດທີ 2 ຫຼັງຈາກການໃຊ້ອິນຊູລິນ glulisin ໃນປະລິມານ 0.2 PIECES / kg Cສູງສຸດທີ່ເຄຍ ແມ່ນ 91 μED / ml ກັບເສັ້ນຂະ ໜານ interquartile ຈາກ 78 ເຖິງ 104 μED / ml.
ໃນເວລາທີ່ s / c ຂອງ insulin ໄດ້ຖືກປະຕິບັດ, glulisin ໃນພາກພື້ນຂອງກໍາແພງທ້ອງນ້ອຍ, ຂາ, ຫຼືບ່າ (ໃນພາກພື້ນກ້າມເນື້ອ deltoid), ການດູດຊືມໄດ້ໄວຂຶ້ນເມື່ອແນະນໍາໃຫ້ເຂົ້າໄປໃນພື້ນທີ່ຂອງບໍລິເວນ ໜ້າ ທ້ອງຂອງຝາຂ້າງຫນ້າທຽບກັບການບໍລິຫານຂອງຢາໃນເຂດຂາ. ອັດຕາການດູດຊືມຈາກພາກພື້ນ deltoid ແມ່ນໄລຍະກາງ. ຄວາມເປັນໄປໄດ້ທາງຊີວະພາບຂອງ insulin glulisin ຫຼັງຈາກການບໍລິຫານ sc ແມ່ນປະມານ 70% (73% ຈາກ ກຳ ແພງທ້ອງນ້ອຍ, 71 ຈາກກ້າມເນື້ອ deltoid ແລະ 68% ຈາກສະໂພກ) ແລະມີຄວາມແຕກຕ່າງກັນຕໍ່າໃນຄົນເຈັບທີ່ແຕກຕ່າງກັນ.
ການແຈກຈ່າຍແລະການຖອນເງິນ
ການແຈກຢາຍແລະການອອກລິດຂອງ insulin glulisin ແລະທາດລະລາຍຂອງມະນຸດພາຍຫຼັງການບໍລິຫານແບບ intravenous ແມ່ນຄ້າຍຄືກັນ, ມີປະລິມານການແຈກຢາຍ 13 ລິດແລະ 21 ລິດແລະເຄິ່ງຊີວິດຂອງ 13 ແລະ 17 ນາທີຕາມ ລຳ ດັບ. ຫຼັງຈາກການບໍລິຫານອິນຊູລິນ, ທາດ glulisin ຈະແຜ່ລາມໄວກ່ວາອິນຊູລິນຂອງມະນຸດທີ່ລະລາຍ, ມີອາຍຸຍືນເຄິ່ງ ໜຶ່ງ ຂອງເວລາ 42 ນາທີ, ທຽບກັບເຄິ່ງ ໜຶ່ງ ຂອງຊີວິດຂອງອິນຊູລິນຂອງມະນຸດລະລາຍໃນເວລາ 86 ນາທີ. ໃນການວິເຄາະດ້ານການສຶກສາລະຫວ່າງພາກສ່ວນຂອງການສຶກສາອິນຊູລິນໃນທັງບຸກຄົນທີ່ມີສຸຂະພາບແຂງແຮງແລະຜູ້ທີ່ເປັນໂລກເບົາຫວານປະເພດ 1 ແລະປະເພດ 2, ການລົບລ້າງໃນເຄິ່ງ ໜຶ່ງ ຂອງຊີວິດມີປະມານ 37 ຫາ 75 ນາທີ.
Pharmacokinentics ໃນກຸ່ມຄົນເຈັບພິເສດ
ຄົນເຈັບທີ່ເປັນໂຣກ ໝາກ ໄຂ່ຫລັງ
ໃນການສຶກສາທາງຄລີນິກທີ່ ດຳ ເນີນໃນຜູ້ປ່ວຍທີ່ບໍ່ມີໂລກເບົາຫວານໂດຍມີສະພາບທີ່ເປັນປະໂຫຍດຫຼາຍຂອງ ໝາກ ໄຂ່ຫຼັງ (ການກວດລ້າງ creatinine (CC)> 80 ມລ / ນາທີ, 30-50 ມລ / ນາທີ, ®ໃນແມ່ຍິງຖືພາ. ຈຳ ນວນຂໍ້ມູນ ຈຳ ກັດທີ່ໄດ້ຮັບກ່ຽວກັບການ ນຳ ໃຊ້ອິນຊູລິນ glulizin ໃນ ແມ່ຍິງຖືພາ (ລາຍງານຜົນໄດ້ຮັບຂອງການຖືພາຕໍ່າກວ່າ 300 ລາຍງານ), ບໍ່ໄດ້ຊີ້ບອກເຖິງຜົນກະທົບທີ່ບໍ່ດີຕໍ່ການຖືພາ, ການພັດທະນາຂອງລູກໃນທ້ອງຫລືເດັກເກີດ ໃໝ່. lichy ລະຫວ່າງ glulisine insulin ແລະ insulin ມະນຸດດ້ວຍຄວາມນັບຖືກັບການຖືພາ, ຕົວອ່ອນ / ການພັດທະນາ fetal, ເດັກເກີດໃຫມ່ແລະພັດທະນາຫຼັງເກີດ.
ການໃຊ້ຢາ Apidra ®ໃນແມ່ຍິງຖືພາຕ້ອງມີຄວາມລະມັດລະວັງ. ຕ້ອງມີການຕິດຕາມກວດກາຢ່າງລະມັດລະວັງກ່ຽວກັບຄວາມເຂັ້ມຂຸ້ນຂອງທາດນ້ ຳ ຕານໃນເລືອດແລະການຮັກສາການຄວບຄຸມ glycemic ຢ່າງພຽງພໍ.
ຄົນເຈັບທີ່ເປັນພະຍາດເບົາຫວານກ່ອນການຖືພາຫຼືພະຍາດເບົາຫວານໃນການຖືພາຕ້ອງມີການຄວບຄຸມ glycemic ຢ່າງພຽງພໍກ່ອນການຖືພາແລະຕະຫຼອດການຖືພາ. ໃນຊ່ວງໄຕມາດ ທຳ ອິດຂອງການຖືພາ, ຄວາມຕ້ອງການຂອງອິນຊູລິນອາດຈະຫຼຸດລົງ, ແລະໃນຊ່ວງທີ່ສອງແລະໄຕມາດທີ 3, ປົກກະຕິມັນສາມາດເພີ່ມຂື້ນ. ທັນທີຫຼັງເກີດ, ຄວາມຕ້ອງການຂອງ insulin ຫຼຸດລົງຢ່າງໄວວາ.
ຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານຄວນແຈ້ງໃຫ້ແພດຮູ້ຖ້າພວກເຂົາຖືພາຫຼືວາງແຜນທີ່ຈະຖືພາ.
ໄລຍະໃຫ້ນົມລູກ
ຍັງບໍ່ທັນຮູ້ເທື່ອວ່າ insulin glulisin ຈະສົ່ງເຂົ້າໄປໃນນົມແມ່ໄດ້ແນວໃດ, ແຕ່ໂດຍທົ່ວໄປແລ້ວ, insulin ບໍ່ຜ່ານເຂົ້າໄປໃນນົມແມ່ແລະບໍ່ໄດ້ຮັບການດູດຊຶມຈາກການບໍລິຫານທາງປາກ.
ສຳ ລັບແມ່ຍິງໃນໄລຍະໃຫ້ນົມລູກ, ຕ້ອງມີການ ກຳ ນົດລະບຽບການກິນຢາອິນຊູລິນແລະອາຫານທີ່ ຈຳ ເປັນ.
ປະລິມານຢາແລະການບໍລິຫານ
ຢາ Apidra be ຄວນຖືກ ນຳ ໃຊ້ໃນລະບອບການປິ່ນປົວເຊິ່ງປະກອບມີອິນຊູລິນໃນລະດັບປານກາງ, ຫລືອິນຊູລິນທີ່ມີການປະຕິບັດດົນນານ, ຫຼືອະນາໄມອິນຊູລິນທີ່ໃຊ້ໄດ້ດົນ. ນອກຈາກນັ້ນ, ຢາ Apidra ®ສາມາດຖືກ ນຳ ໃຊ້ປະສົມກັບຢາທີ່ມີທາດ ນຳ ້ຕານໃນເລືອດ (PHGP).
ລະດັບປະລິມານຢາຂອງ Apidra ®ຖືກເລືອກເປັນສ່ວນບຸກຄົນໂດຍອີງຕາມ ຄຳ ແນະ ນຳ ຂອງທ່ານ ໝໍ ຕາມຄວາມຕ້ອງການຂອງຄົນເຈັບ. ຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານໄດ້ຖືກແນະ ນຳ ໃຫ້ຕິດຕາມກວດກາຄວາມເຂັ້ມຂຸ້ນຂອງນ້ ຳ ຕານໃນເລືອດຂອງເຂົາເຈົ້າ.
ໃຊ້ໃນກຸ່ມຄົນເຈັບພິເສດ
ເດັກນ້ອຍແລະໄວລຸ້ນ
Apidra ®ສາມາດໃຊ້ໃນເດັກອາຍຸ 6 ປີແລະໄວລຸ້ນ. ຂໍ້ມູນທາງຄລີນິກກ່ຽວກັບການ ນຳ ໃຊ້ຢາໃນເດັກອາຍຸຕ່ ຳ ກວ່າ 6 ປີ ຈຳ ກັດ.
ຄົນເຈັບຜູ້ສູງອາຍຸ
ຂໍ້ມູນທາງຢາ pharmacokinetics ທີ່ມີຢູ່ໃນຜູ້ປ່ວຍຜູ້ສູງອາຍຸທີ່ເປັນໂລກເບົາຫວານແມ່ນບໍ່ພຽງພໍ.
ການເຮັດວຽກຂອງ ໝາກ ໄຂ່ຫຼັງທີ່ພິການໃນໄວແກ່ສາມາດເຮັດໃຫ້ຄວາມຕ້ອງການຂອງອິນຊູລິນຫຼຸດລົງ.
ຄົນເຈັບທີ່ເປັນໂຣກ ໝາກ ໄຂ່ຫລັງ
ຄວາມຕ້ອງການຂອງ insulin ໃນຄວາມລົ້ມເຫຼວຂອງຫມາກໄຂ່ຫຼັງອາດຈະຫຼຸດລົງ.
ຄົນເຈັບທີ່ເປັນໂຣກຕັບ
ໃນຜູ້ປ່ວຍທີ່ມີການເຮັດວຽກຂອງຕັບທີ່ພິການ, ຄວາມຕ້ອງການຂອງອິນຊູລິນອາດຈະຫຼຸດລົງເນື່ອງຈາກຄວາມສາມາດຫຼຸດລົງຂອງ gluconeogenesis ແລະການຊ້າລົງຂອງທາດ metabolism ໃນອິນຊູລິນ.
ສ່ວນປະກອບແລະຮູບແບບຂອງການປ່ອຍຕົວ
| ການແກ້ໄຂ Subcutaneous | 1 ມລ |
| insulin glulisin | 3,49 ມກ |
| (ເທົ່າກັບ 100 IU ຂອງ insulin ຂອງມະນຸດ) | |
| ຜູ້ຊ່ຽວຊານ: m-cresol, trometamol, sodium chloride, polysorbate 20, sodium hydroxide, ກົດ hydrochloric ເຂັ້ມຂົ້ນ, ນ້ ຳ ສຳ ລັບສັກ |
ໃນຕຸກ 10 ມລຫລືໃນໄສ້ຕອງ 3 ມລ, ໃນຊອງກະດາດຊາຍ 1 ຂວດຫລືໃນແຜ່ນຫຸ້ມຫໍ່ທີ່ມີຕຸ່ມໂພງ 5 ກ່ອງ ສຳ ລັບປາກກາ syringe OptiPen ຫຼືກະດອງທີ່ຕິດຢູ່ໃນປາກກາ syringe ທີ່ຖິ້ມໄດ້ຫລື OptiClick .
ແພດການຢາ
Insulin glulisin ແມ່ນສານອິນຊູລິນຂອງມະນຸດ, ເຊິ່ງມີຄວາມເຂັ້ມແຂງເທົ່າກັບ insulin ຂອງມະນຸດ ທຳ ມະດາ. Insulin glulisin ເລີ່ມປະຕິບັດໄດ້ໄວແລະມີໄລຍະເວລາສັ້ນກວ່າການລະລາຍຂອງອິນຊູລິນ. ການປະຕິບັດທີ່ ສຳ ຄັນທີ່ສຸດຂອງການປຽບທຽບອິນຊູລິນແລະອິນຊູລິນ, ລວມທັງ insulin glulisin ແມ່ນກົດລະບຽບຂອງການເຜົາຜານ metabolism. Insulin ຫຼຸດຜ່ອນຄວາມເຂັ້ມຂຸ້ນຂອງ glucose ໃນເລືອດ, ກະຕຸ້ນການດູດຊຶມຂອງ glucose ໂດຍເນື້ອເຍື່ອສ່ວນປະກອບ, ໂດຍສະເພາະກ້າມເນື້ອໂຄງກະດູກແລະເນື້ອເຍື່ອ adipose, ພ້ອມທັງຍັບຍັ້ງການສ້າງ glucose ໃນຕັບ. Insulin ຍັບຍັ້ງການ lipolysis adipocyte ແລະ proteolysis ແລະເສີມຂະຫຍາຍການສັງເຄາະທາດໂປຼຕີນ. ການສຶກສາທີ່ ດຳ ເນີນໃນຜູ້ອາສາສະ ໝັກ ທີ່ມີສຸຂະພາບດີແລະຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານໄດ້ສະແດງໃຫ້ເຫັນວ່າດ້ວຍການບໍລິຫານອິນຊູລິນ glulisin ເລີ່ມປະຕິບັດໄດ້ໄວແລະມີໄລຍະເວລາສັ້ນກວ່າການປະຕິບັດຂອງອິນຊູລິນ. ເມື່ອ s / ກັບການແນະ ນຳ ລະດັບຕ່ ຳ ຂອງນ້ ຳ ຕານໃນເລືອດ, ການກະ ທຳ ຂອງ insulin glulisin ເລີ່ມຕົ້ນໃນ 10-20 ນາທີ. ດ້ວຍການບໍລິຫານ iv, ຜົນກະທົບຂອງການຫຼຸດລະດັບ glucose ໃນເລືອດຂອງ insulin glulisin ແລະທາດ insulin ຂອງມະນຸດລະລາຍແມ່ນເທົ່າກັບຄວາມເຂັ້ມແຂງ. ໜ່ວຍ ໜຶ່ງ ຂອງ insulin glulisin ມີກິດຈະ ກຳ ຫຼຸດນ້ ຳ ຕານດຽວກັນກັບທາດລະລາຍອິນຊູລິນຂອງມະນຸດ.
ໃນໄລຍະ ໜຶ່ງ ທີ່ຂ້ອຍສຶກສາໃນຄົນເຈັບທີ່ເປັນໂຣກເບົາຫວານປະເພດ 1, ໂປຼແກຼມຫຼຸດຜ່ອນລະດັບ glucose ຂອງ insulin glulisin ແລະທາດ insulin ຂອງມະນຸດລະລາຍໄດ້ຖືກປະເມີນ, ໃຊ້ໃນລະດັບປະລິມານ 0.15 ໜ່ວຍ / ກິໂລໃນຊ່ວງເວລາທີ່ແຕກຕ່າງກັນທຽບກັບອາຫານ 15 ນາທີທີ່ໄດ້ມາດຕະຖານ.
ຜົນຂອງການສຶກສາໄດ້ສະແດງໃຫ້ເຫັນວ່າທາດ insulin glulisin, ໃຊ້ເວລາ 2 ນາທີກ່ອນອາຫານ, ໄດ້ໃຫ້ການຄວບຄຸມ glycemic ດຽວກັນຫຼັງຈາກກິນອາຫານຄືກັບ insulin ຂອງມະນຸດລະລາຍ, ປະຕິບັດກ່ອນ 30 ນາທີກ່ອນອາຫານ. ໃນເວລາທີ່ປະຕິບັດ 2 ນາທີກ່ອນອາຫານ, insulin glulisin ໄດ້ໃຫ້ການຄວບຄຸມ glycemic ທີ່ດີກວ່າຫຼັງຈາກກິນອາຫານຫຼາຍກ່ວາລະລາຍຂອງ insulin ຂອງມະນຸດໄດ້ປະຕິບັດ 2 ນາທີກ່ອນອາຫານ. Glulisin insulin, ປະຕິບັດ 15 ນາທີຫຼັງຈາກອາຫານເລີ່ມຕົ້ນ, ໄດ້ໃຫ້ການຄວບຄຸມ glycemic ດຽວກັນຫຼັງຈາກກິນອາຫານຄືກັບທາດລະລາຍອິນຊູລິນຂອງມະນຸດ, ປະຕິບັດ 2 ນາທີກ່ອນອາຫານ.
ໂລກອ້ວນ ການສຶກສາໄລຍະ ໜຶ່ງ ທີ່ຂ້ອຍ ດຳ ເນີນດ້ວຍ insulin glulisin, insulin lispro ແລະລະລາຍ insulin ຂອງມະນຸດໃນກຸ່ມຄົນເຈັບທີ່ເປັນໂລກອ້ວນໄດ້ສະແດງໃຫ້ເຫັນວ່າໃນຄົນເຈັບເຫຼົ່ານີ້, insulin glulisin ຮັກສາຄຸນລັກສະນະທີ່ເຮັດໄດ້ໄວ. ໃນການສຶກສາຄັ້ງນີ້, ເວລາທີ່ຈະບັນລຸເຖິງ 20% ຂອງ AUC ທັງ ໝົດ ແມ່ນ 114 ນາທີ ສຳ ລັບຢາອິນຊູລິນ glulisin, 121 min ສຳ ລັບ insulin lispro ແລະ 150 min ສຳ ລັບ insulin ຂອງມະນຸດລະລາຍ, ແລະ AUC (0–2 ຊົ່ວໂມງ), ເຊິ່ງຍັງສະທ້ອນໃຫ້ເຫັນເຖິງກິດຈະ ກຳ ຫຼຸດນ້ ຳ ຕານໃນຕົ້ນໆ, ແມ່ນ 427 mg · kg -1 - ສຳ ລັບ insulin glulisin, 354 mg · kg -1 - ສຳ ລັບ insulin lispro ແລະ 197 mg · kg -1 - ສຳ ລັບທາດລະລາຍອິນຊູລິນຂອງມະນຸດ, ຕາມ ລຳ ດັບ.
ໂຣກເບົາຫວານປະເພດ 1. ໃນການທົດລອງທາງຄລີນິກ 26 ອາທິດຂອງໄລຍະ III, ໃນນັ້ນ insulin glulisin ໄດ້ຖືກປຽບທຽບກັບ lispro insulin, ປະຕິບັດໃນວັນທີກ່ອນກ່ອນອາຫານ (0-15 ນາທີ), ຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານຊະນິດ 1, ໃຊ້ insulin glargine, insulin glulisin ເປັນ insulin basal. ໄດ້ປຽບທຽບກັບ lyspro insulin ກ່ຽວກັບການຄວບຄຸມ glycemic, ເຊິ່ງໄດ້ຖືກປະເມີນໂດຍການປ່ຽນແປງຂອງຄວາມເຂັ້ມຂົ້ນຂອງ glyogylated hemoglobin (HbA)1 ຄ) ໃນເວລາທີ່ຈຸດຈົບຂອງການສຶກສາສົມທຽບກັບຜົນໄດ້ຮັບ. ຄຸນຄ່າຂອງທາດນ້ ຳ ຕານໃນເລືອດທີ່ທຽບເທົ່າໄດ້ຖືກສັງເກດເຫັນ, ຖືກ ກຳ ນົດໂດຍການຕິດຕາມຕົວເອງ. ດ້ວຍການບໍລິຫານຂອງ insulin glulisin, ກົງກັນຂ້າມກັບການຮັກສາດ້ວຍ insulin, lyspro ບໍ່ໄດ້ຮຽກຮ້ອງໃຫ້ມີການເພີ່ມປະລິມານຂອງ insulin basal.
ການສຶກສາທາງຄລີນິກໄລຍະ III ປະມານ 12 ອາທິດ ສຳ ລັບຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານປະເພດ 1 ຜູ້ທີ່ໄດ້ຮັບ insulin glargine ເປັນການ ບຳ ບັດໂດຍການວາງພື້ນຖານໄດ້ສະແດງໃຫ້ເຫັນວ່າປະສິດທິພາບຂອງ insulin glulisin ທັນທີຫຼັງຈາກອາຫານແມ່ນສາມາດປຽບທຽບກັບ insulin glulisin ທັນທີກ່ອນອາຫານ (ສຳ ລັບ 0 min15 ນາທີ) ຫຼືທາດລະລາຍອິນຊູລິນຂອງມະນຸດ (30-45 ນາທີກ່ອນອາຫານ).
ໃນ ຈຳ ນວນປະຊາກອນຂອງຄົນເຈັບຜູ້ທີ່ ສຳ ເລັດການເຮັດອະນຸສັນຍາການສຶກສາ, ໃນກຸ່ມຄົນເຈັບທີ່ໄດ້ຮັບ insulin glulisin ກ່ອນອາຫານການກິນ, ການຫຼຸດລົງຢ່າງຫຼວງຫຼາຍໃນ HbA ໄດ້ຖືກສັງເກດເຫັນ.1 ຄ ເມື່ອທຽບກັບກຸ່ມຄົນເຈັບທີ່ໄດ້ຮັບສານລະລາຍອິນຊູລິນ.
ໂຣກເບົາຫວານປະເພດ 2. ການທົດລອງທາງຄລີນິກໄລຍະ III 26 ອາທິດທີ່ຕິດຕາມມາດ້ວຍການຕິດຕາມການສຶກສາດ້ານຄວາມປອດໄພ 26 ອາທິດໄດ້ຖືກ ດຳ ເນີນເພື່ອປຽບທຽບກັບ insulin glulisin (0–15 ນາທີກ່ອນອາຫານ) ກັບສານອິນຊູລິນຂອງມະນຸດທີ່ລະລາຍ (30-45 ນາທີກ່ອນອາຫານ) ທີ່ໄດ້ຮັບການຄຸ້ມຄອງ sc ໃນຄົນເຈັບທີ່ມີປະເພດ 2 ພະຍາດເບົາຫວານ, ນອກເຫນືອໄປຈາກການນໍາໃຊ້ insulin-isophan ເປັນ basal. ດັດຊະນີມະຫາຊົນຂອງຮ່າງກາຍຄົນເຈັບໂດຍສະເລ່ຍແມ່ນ 34,55 ກິໂລ / ມ 2. Insulin glulisin ໄດ້ຖືກສະແດງໃຫ້ເຫັນວ່າສົມທຽບກັບທາດອິນຊູລິນລະລາຍຂອງມະນຸດທີ່ກ່ຽວຂ້ອງກັບການປ່ຽນແປງຂອງຄວາມເຂັ້ມຂົ້ນຂອງ HbA1 ຄ ຫຼັງຈາກການປິ່ນປົວ 6 ເດືອນເມື່ອທຽບກັບຜົນໄດ້ຮັບ (-0.46% ສຳ ລັບ insulin glulisin ແລະ -0.30% ສຳ ລັບ insulin ຂອງມະນຸດລະລາຍ, p = 0.0029) ແລະຫຼັງຈາກການປິ່ນປົວ 12 ເດືອນເມື່ອທຽບກັບຜົນໄດ້ຮັບ (-0,23% - ສຳ ລັບ insulin glulisin ແລະ -0.13% ສຳ ລັບທາດລະລາຍອິນຊູລິນ, ຄວາມແຕກຕ່າງບໍ່ ສຳ ຄັນ). ໃນການສຶກສາຄັ້ງນີ້, ຜູ້ປ່ວຍສ່ວນໃຫຍ່ (79%) ໄດ້ປະສົມອິນຊູລິນສັ້ນກັບອິນຊູລິນ - isophan ທັນທີກ່ອນສັກ. ໃນຊ່ວງເວລາທີ່ມີການສຸ່ມ, ຄົນເຈັບ 58 ຄົນໄດ້ໃຊ້ຢາທີ່ມີທາດໃນເລືອດໃນປາກແລະໄດ້ຮັບການແນະ ນຳ ໃຫ້ສືບຕໍ່ໃຊ້ໃນປະລິມານດຽວກັນ.
ເຊື້ອຊາດແລະເພດ. ໃນການທົດລອງທາງຄລີນິກທີ່ຄວບຄຸມໃນຜູ້ໃຫຍ່, ຄວາມແຕກຕ່າງໃນຄວາມປອດໄພແລະປະສິດທິຜົນຂອງ insulin glulisin ບໍ່ໄດ້ສະແດງໃຫ້ເຫັນໃນການວິເຄາະກຸ່ມຍ່ອຍທີ່ ກຳ ນົດໂດຍເຊື້ອຊາດແລະເພດ.
ແພດການຢາ
ໃນ insulin glulisin, ການທົດແທນທາດອາຊິດ amino ອາຊິດອິນຊູລິນຂອງທາດ insulin ຂອງມະນຸດຢູ່ ຕຳ ແໜ່ງ B3 ດ້ວຍ lysine ແລະ lysine ຢູ່ ຕຳ ແໜ່ງ B29 ດ້ວຍກົດ glutamic ຊ່ວຍສົ່ງເສີມການດູດຊຶມໄດ້ໄວ.
ການດູດຊືມແລະຊີວະພາບ. ເສັ້ນໂຄ້ງທີ່ໃຊ້ເວລາເຂັ້ມຂຸ້ນຂອງ Pharmacokinetic ໃນອາສາສະ ໝັກ ທີ່ມີສຸຂະພາບແຂງແຮງແລະຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານປະເພດ 1 ແລະ 2 ສະແດງໃຫ້ເຫັນວ່າການດູດຊຶມຂອງ insulin glulisin ເມື່ອທຽບກັບ insulin ຂອງມະນຸດລະລາຍແມ່ນໄວກວ່າປະມານ 2 ເທົ່າ, ເຖິງ 2 ເທົ່າຕົວສູງກວ່າ Cສູງສຸດທີ່ເຄຍ .
ໃນການສຶກສາທີ່ ດຳ ເນີນໃນຜູ້ປ່ວຍທີ່ເປັນໂຣກເບົາຫວານປະເພດ 1, ຫຼັງຈາກການບໍລິຫານຂອງ insulin glulisin ໃນປະລິມານ 0.15 u / kg Tສູງສຸດທີ່ເຄຍ (ເວລາທີ່ເກີດຂື້ນ Cສູງສຸດທີ່ເຄຍ ) ແມ່ນ 55 ນາທີແລະ Cສູງສຸດທີ່ເຄຍ ໃນ plasma ແມ່ນ (82 ± 1.3) μed / ml ທຽບກັບ Tສູງສຸດທີ່ເຄຍ ປະກອບ 82 min ແລະ Cສູງສຸດທີ່ເຄຍ ສ່ວນປະກອບ (46 ± 1.3) μed / ml, ສຳ ລັບທາດລະລາຍອິນຊູລິນ. ເວລາທີ່ຢູ່ອາໄສສະເລ່ຍໃນການ ໝູນ ວຽນລະບົບ ສຳ ລັບ insulin glulisin ແມ່ນສັ້ນກວ່າ (98 ນາທີ) ກ່ວາເວລາອິນຊູລິນຂອງມະນຸດ ທຳ ມະດາ (161 ນາທີ).
ໃນການສຶກສາ ສຳ ລັບຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານຊະນິດທີ 2 ຫຼັງຈາກການບໍລິຫານອິນຊູລິນ glulisin ໃນປະລິມານ 0,2 u / kg Cສູງສຸດທີ່ເຄຍ ແມ່ນ 91 μed / ml ກັບເສັ້ນຂະ ໜານ interquartile ຈາກ 78 ເຖິງ 104 μed / ml.
ດ້ວຍການບໍລິຫານ subulinaneous ຂອງ insulin glulisin ໃນ ກຳ ແພງທ້ອງນ້ອຍ, ຂາຫລືບ່າໄຫລ່ (ພື້ນທີ່ຂອງກ້າມເນື້ອ deltoid), ການດູດຊືມໄວກວ່າເມື່ອແນະ ນຳ ເຂົ້າໄປໃນ ກຳ ແພງທ້ອງນ້ອຍເມື່ອທຽບໃສ່ກັບການບໍລິຫານຢາໃນຂາ. ອັດຕາການດູດຊືມຈາກພາກພື້ນ deltoid ແມ່ນໄລຍະກາງ. ຄວາມເປັນໄປໄດ້ທາງຊີວະພາບຂອງ insulin glulisin (70%) ໃນສະຖານທີ່ສັກຢາຕ່າງໆແມ່ນຄ້າຍຄືກັນແລະມີຄວາມແຕກຕ່າງກັນຕໍ່າລະຫວ່າງຄົນເຈັບທີ່ແຕກຕ່າງກັນ. ຕົວຄູນຂອງການປ່ຽນແປງ (CV) - 11%.
ການແຈກຈ່າຍແລະການຖອນ. ການແຈກຢາຍແລະການອອກລິດຂອງອິນຊູລິນແລະທາດລະລາຍຂອງອິນຊູລິນຫຼັງຈາກການບໍລິຫານ iv ແມ່ນຄ້າຍຄືກັນ, ເຊິ່ງມີ ຈຳ ນວນບໍລິມາດແຈກຢາຍ 13 ແລະ 22 ລິດ, ແລະ T1/2 constituting 13 ແລະ 18 min, ຕາມລໍາດັບ.
ຫຼັງຈາກການບໍລິຫານອິນຊູລິນ, glulisin ຈະອອກໄວກ່ວາທາດລະລາຍຂອງອິນຊູລິນ, ມີ T ທີ່ປາກົດຂື້ນ1/2 42 ນາທີເມື່ອທຽບກັບ T ທີ່ຈະແຈ້ງ1/2 ທາດລະລາຍອິນຊູລິນຂອງມະນຸດ, ປະກອບມີ 86 ນາທີ. ໃນການວິເຄາະດ້ານການສຶກສາລະຫວ່າງພາກສ່ວນຂອງການສຶກສາອິນຊູລິນໃນທັງບຸກຄົນທີ່ມີສຸຂະພາບແຂງແຮງແລະຜູ້ທີ່ເປັນໂລກເບົາຫວານປະເພດ 1 ແລະຊະນິດທີ 2,1/2 ຕັ້ງແຕ່ 37 ເຖິງ 75 ນາທີ.
ກຸ່ມຄົນເຈັບພິເສດ
ຄວາມລົ້ມເຫຼວຂອງຫມາກໄຂ່ຫຼັງ. ໃນການສຶກສາທາງຄລີນິກທີ່ ດຳ ເນີນໃນແຕ່ລະຄົນໂດຍບໍ່ມີໂລກເບົາຫວານໂດຍມີສະຖານະການທີ່ເປັນປະໂຫຍດຂອງ ໝາກ ໄຂ່ຫຼັງ (creatinine Cl> 80 ມລ / ນາທີ, 30-50 ມລ / ນາທີ, Tສູງສຸດທີ່ເຄຍ ແລະ Cສູງສຸດທີ່ເຄຍ ຄ້າຍຄືກັບຜູ້ໃຫຍ່ໃນຜູ້ໃຫຍ່. ເຊັ່ນດຽວກັບຜູ້ໃຫຍ່, ເມື່ອຖືກປະຕິບັດທັນທີກ່ອນການກວດອາຫານ, insulin glulisin ຊ່ວຍຄວບຄຸມລະດັບນ້ ຳ ຕານໃນເລືອດໄດ້ດີຫຼັງຈາກກິນອາຫານຫຼາຍກ່ວາລະລາຍອິນຊູລິນຂອງມະນຸດ. ການເພີ່ມຂື້ນຂອງຄວາມເຂັ້ມຂົ້ນຂອງທາດນ້ ຳ ຕານໃນເລືອດຫຼັງຈາກກິນ (AUC 0-6 h - ພື້ນທີ່ທີ່ຢູ່ພາຍໃຕ້ເສັ້ນໂຄ້ງ ສຳ ລັບຄວາມເຂັ້ມຂຸ້ນຂອງທາດນ້ ຳ ຕານໃນເລືອດ - ເວລາຈາກ 0 ເຖິງ 6 h) ແມ່ນ 641 mg · h · dl -1 - ສຳ ລັບ insulin glulisin ແລະ 801 mg · h · dl -1 - ສຳ ລັບທາດລະລາຍອິນຊູລິນ.
ການຖືພາແລະ lactation
ການຖືພາ ບໍ່ມີຂໍ້ມູນພຽງພໍກ່ຽວກັບການໃຊ້ insulin glulisin ໃນແມ່ຍິງຖືພາ.
ການສຶກສາກ່ຽວກັບການຈະເລີນພັນຂອງສັດຍັງບໍ່ໄດ້ເປີດເຜີຍຄວາມແຕກຕ່າງໃດໆລະຫວ່າງ insulin glulisin ແລະ insulin ຂອງມະນຸດກ່ຽວກັບການຖືພາ, ການພັດທະນາຂອງລູກໃນທ້ອງ, ການເກີດລູກແລະການພັດທະນາຫຼັງເກີດ.
ເມື່ອສັ່ງຢາໃຫ້ຜູ້ຍິງຖືພາຄວນລະມັດລະວັງ. ຕ້ອງມີການຕິດຕາມກວດກາຢ່າງລະມັດລະວັງກ່ຽວກັບລະດັບນ້ ຳ ຕານໃນເລືອດ.
ຄົນເຈັບທີ່ເປັນພະຍາດເບົາຫວານກ່ອນການຖືພາຫຼືພະຍາດເບົາຫວານໃນຮ່າງກາຍ ຈຳ ເປັນຕ້ອງຮັກສາການຄວບຄຸມທາດແປ້ງທີ່ດີທີ່ສຸດຕະຫຼອດການຖືພາ. ໃນຊ່ວງໄຕມາດ ທຳ ອິດຂອງການຖືພາ, ຄວາມຕ້ອງການຂອງອິນຊູລິນອາດຈະຫຼຸດລົງ, ແລະໃນຊ່ວງທີ່ສອງແລະໄຕມາດທີ 3, ປົກກະຕິມັນສາມາດເພີ່ມຂື້ນ. ທັນທີຫຼັງເກີດ, ຄວາມຕ້ອງການຂອງ insulin ຫຼຸດລົງຢ່າງໄວວາ.
ການດູດນົມ. ຍັງບໍ່ທັນຮູ້ເທື່ອວ່າ insulin glulisin ຈະແຜ່ເຂົ້າໄປໃນນົມແມ່ໄດ້ແນວໃດ, ແຕ່ໂດຍທົ່ວໄປແລ້ວ insulin ບໍ່ໄດ້ເຂົ້າໄປໃນນົມແມ່ແລະບໍ່ໄດ້ຮັບການດູດຊືມຈາກການກິນ.
ແມ່ທີ່ພະຍາບານອາດຈະຕ້ອງການການປັບຕົວຂອງອິນຊູລິນແລະອາຫານ.
ກິນເພາະຖ້າກິນ
ອາການຕ່າງໆ ດ້ວຍປະລິມານເກີນຂອງອິນຊູລິນໃນການພົວພັນກັບຄວາມຕ້ອງການຂອງມັນ, ເຊິ່ງຖືກ ກຳ ນົດໂດຍການໄດ້ຮັບອາຫານແລະການບໍລິໂພກພະລັງງານ, ການລະລາຍເລືອດໃນເລືອດສາມາດພັດທະນາໄດ້.
ບໍ່ມີຂໍ້ມູນສະເພາະກ່ຽວກັບການກິນເກີນຂອງ insulin glulisin. ເຖິງຢ່າງໃດກໍ່ຕາມ, ດ້ວຍການກິນຫຼາຍເກີນໄປ, ການລະລາຍນ້ ຳ ຕານໃນເລືອດອາດຈະພັດທະນາໃນຮູບແບບອ່ອນໆຫຼືຮຸນແຮງ.
ການປິ່ນປົວ: ໂລກທີ່ມີລະດັບທາດ ນຳ ້ຕານໃນເລືອດອ່ອນໆສາມາດຢຸດໄດ້ດ້ວຍອາຫານທີ່ມີທາດນ້ ຳ ຕານ. ສະນັ້ນ, ຈຶ່ງແນະ ນຳ ໃຫ້ຜູ້ປ່ວຍທີ່ເປັນໂລກເບົາຫວານຕ້ອງ ນຳ ເອົາສ່ວນປະສົມຂອງນ້ ຳ ຕານ, ເຂົ້າ ໜົມ, cookies ຫຼືນ້ ຳ ໝາກ ໄມ້ຫວານໄປ ນຳ.
ໂຣກລະລາຍໃນເລືອດຕ່ ຳ ໃນລະດັບຮຸນແຮງ, ໃນໄລຍະທີ່ຄົນເຈັບຂາດສະຕິ, ສາມາດຖືກຢຸດໂດຍການບໍລິຫານ intramuscular ຫຼື sc ຂອງ 0.5–1 mg ຂອງ glucagon, ເຊິ່ງປະຕິບັດໂດຍຜູ້ທີ່ໄດ້ຮັບ ຄຳ ແນະ ນຳ ທີ່ ເໝາະ ສົມ, ຫຼື iv ການບໍລິຫານ dextrose (glucose) ໂດຍຜູ້ຊ່ຽວຊານທາງການແພດ. ຖ້າຄົນເຈັບບໍ່ຕອບສະຫນອງຕໍ່ການບໍລິຫານຂອງ glucagon ປະມານ 10-15 ນາທີ, ມັນກໍ່ເປັນສິ່ງຈໍາເປັນທີ່ຈະແນະນໍາ iv dextrose.
ຫລັງຈາກໄດ້ຮັບສະຕິແລ້ວ, ຄວນແນະ ນຳ ໃຫ້ຄາໂບໄຮເດຣດຄົນເຈັບເຂົ້າໄປໃນພາຍໃນເພື່ອປ້ອງກັນບໍ່ໃຫ້ໂຣກຊ້ ຳ ເຮ້ຍເກີດຂື້ນ.
ຫຼັງຈາກການບໍລິຫານຂອງ glucagon, ຄົນເຈັບຄວນໄດ້ຮັບການສັງເກດເຫັນຢູ່ໃນໂຮງຫມໍເພື່ອສ້າງສາເຫດຂອງການເປັນໂຣກເບົາຫວານທີ່ຮ້າຍແຮງນີ້ແລະປ້ອງກັນການພັດທະນາຂອງໂຣກຄ້າຍຄືກັນອື່ນໆ.
ຜົນກະທົບຕໍ່ຄວາມສາມາດໃນການຂັບຂີ່ພາຫະນະແລະກົນໄກ
ຄົນເຈັບຄວນໄດ້ຮັບການແນະ ນຳ ໃຫ້ລະມັດລະວັງແລະຫລີກລ້ຽງການພັດທະນາການເປັນໂລກເບົາຫວານໃນຂະນະທີ່ຂັບຂີ່ພາຫະນະຫລືເຄື່ອງຈັກ. ນີ້ແມ່ນສິ່ງທີ່ ສຳ ຄັນໂດຍສະເພາະໃນຜູ້ປ່ວຍທີ່ມີຄວາມສາມາດຫຼຸດຜ່ອນຫຼືຂາດຄວາມສາມາດໃນການຮັບຮູ້ອາການຕ່າງໆທີ່ບົ່ງບອກເຖິງການພັດທະນາຂອງໂລກເອດສ້້າຕານ, ຫຼືມີໂຣກຊ້ ຳ ເຮື້ອໃນເລືອດເລື້ອຍໆ. ໃນຄົນເຈັບດັ່ງກ່າວ, ຄຳ ຖາມກ່ຽວກັບຄວາມເປັນໄປໄດ້ໃນການຂັບຂີ່ພວກເຂົາດ້ວຍພາຫະນະຫລືກົນໄກອື່ນໆຄວນຈະຖືກຕັດສິນໃຈເປັນສ່ວນບຸກຄົນ.
ຄຳ ແນະ ນຳ ສຳ ລັບການ ນຳ ໃຊ້ແລະການຈັດການ
ຕຸກກະຕາ
ຢາ Apidra-vials ແມ່ນມີຈຸດປະສົງໃນການ ນຳ ໃຊ້ເຂັມຂັດອິນຊູລິນທີ່ມີຂະ ໜາດ ໜ່ວຍ ງານທີ່ ເໝາະ ສົມແລະ ສຳ ລັບໃຊ້ກັບລະບົບປັinsມອິນຊູລິນ.
ກວດກາຂວດກ່ອນການ ນຳ ໃຊ້. ມັນຄວນຈະຖືກ ນຳ ໃຊ້ເທົ່ານັ້ນຖ້າວິທີແກ້ໄຂແມ່ນຈະແຈ້ງ, ບໍ່ມີສີແລະບໍ່ມີສ່ວນປະກອບທີ່ເບິ່ງເຫັນໄດ້.
້ ຳ ຕົ້ມ sc ຢ່າງຕໍ່ເນື່ອງໂດຍໃຊ້ລະບົບປັ.ມ.
Apidra ®ສາມາດໃຊ້ ສຳ ລັບການລະລາຍຂອງອິນຊູລິນ (NPII) ຢ່າງຕໍ່ເນື່ອງໂດຍໃຊ້ລະບົບປັsuitableມທີ່ ເໝາະ ສົມກັບການລະລາຍຂອງອິນຊູລິນກັບທໍ່ລະບາຍແລະອ່າງເກັບນ້ ຳ ທີ່ ເໝາະ ສົມ.
ຊຸດ້ ຳ ຕົ້ມແລະອ່າງເກັບນ້ ຳ ຄວນໄດ້ຮັບການທົດແທນທຸກໆ 48 ຊົ່ວໂມງໂດຍປະຕິບັດຕາມກົດລະບຽບອາການ.
ຜູ້ປ່ວຍທີ່ໄດ້ຮັບຢາ Apidra ®ຜ່ານ NPI ຄວນຈະມີອິນຊູລິນທາງເລືອກໃນຫຸ້ນໃນກໍລະນີທີ່ລະບົບປັpumpມຂາດ.
ໄສ້ຕອງ
ໄສ້ຕອງຄວນໃຊ້ຮ່ວມກັນກັບປາກກາອິນຊູລິນ, AllStar, ແລະສອດຄ່ອງກັບ ຄຳ ແນະ ນຳ ໃນ ຄຳ ແນະ ນຳ ສຳ ລັບການ ນຳ ໃຊ້ຜູ້ຜະລິດອຸປະກອນນີ້. ບໍ່ຄວນໃຊ້ກັບປາກກາ syringe ອື່ນທີ່ສາມາດ ນຳ ໃຊ້ໄດ້, ເພາະວ່າຄວາມຖືກຕ້ອງຂອງການໃຊ້ຢາໄດ້ຖືກສ້າງຕັ້ງຂື້ນດ້ວຍປາກກາ syringe ນີ້.
ຄຳ ແນະ ນຳ ຂອງຜູ້ຜະລິດ ສຳ ລັບການໃຊ້ປາກກາ syringe AllStar ກ່ຽວກັບການໃສ່ກະຕ່າ, ການໃສ່ເຂັມ, ແລະການສັກຢາອິນຊູລິນຕ້ອງຖືກປະຕິບັດຢ່າງແນ່ນອນ. ກວດກາໄສ້ຕອງກ່ອນ ນຳ ໃຊ້. ມັນຄວນຈະຖືກ ນຳ ໃຊ້ເທົ່ານັ້ນຖ້າວິທີແກ້ໄຂຈະແຈ້ງ, ບໍ່ມີສີ, ບໍ່ມີສ່ວນປະກອບທີ່ແຂງແຮງທີ່ເບິ່ງເຫັນໄດ້. ກ່ອນທີ່ຈະໃສ່ໄສ້ຕອງໃສ່ປາກກາ syringe ທີ່ສາມາດເຕີມເງິນໄດ້, ເຄື່ອງຕອງຄວນຢູ່ໃນອຸນຫະພູມຫ້ອງປະມານ 1-2 ຊົ່ວໂມງ. ກ່ອນການສີດ, ຄວນເອົາຟອງອາກາດອອກຈາກກະຕ່າ (ເບິ່ງ ຄຳ ແນະ ນຳ ສຳ ລັບການໃຊ້ເຂັມສັກຢາ). ຄຳ ແນະ ນຳ ກ່ຽວກັບການໃຊ້ເຂັມສັກຢາຕ້ອງໄດ້ຮັບການປະຕິບັດຕາມຢ່າງເຄັ່ງຄັດ. ໄສ້ຕອງຫວ່າງບໍ່ສາມາດເຕີມເງິນໄດ້. ຖ້າປາກກາ syringe "OlStar" (AllStar) ເສຍຫາຍ, ມັນກໍ່ບໍ່ສາມາດໃຊ້ໄດ້.
ຖ້າຫາກວ່າປາກກາບໍ່ເຮັດວຽກຢ່າງຖືກຕ້ອງ, ວິທີແກ້ໄຂສາມາດຖືກແຕ້ມຈາກໄສ້ຕອງເຂົ້າໄປໃນພລາສຕິກພລາສຕິກທີ່ ເໝາະ ສົມກັບອິນຊູລິນໃນລະດັບຄວາມເຂັ້ມຂຸ້ນ 100 PIECES / ml ແລະ ນຳ ໄປບໍລິຫານໃຫ້ຄົນເຈັບ.
ເພື່ອປ້ອງກັນການຕິດເຊື້ອ, ປາກກາທີ່ໃຊ້ຄືນໄດ້ຕ້ອງໄດ້ໃຊ້ໃນຄົນເຈັບດຽວກັນ.