ໂຣກເບົາຫວານປະເພດ 1: ອາການ, ອາການແຊກຊ້ອນ, ການຮັກສາທີ່ ເໝາະ ສົມ

ໂຣກເບົາຫວານປະເພດ 1 (ພະຍາດເບົາຫວານທີ່ຂື້ນກັບອິນຊູລິນ) ເປັນພະຍາດ endocrine, ເຊິ່ງມີລັກສະນະການຜະລິດຮໍໂມນອິນຊູລິນບໍ່ພຽງພໍໂດຍຈຸລັງຂອງກະຕຸກ. ຍ້ອນເຫດນີ້ເອງ, ຄວາມເຂັ້ມຂຸ້ນຂອງທາດນ້ ຳ ຕານໃນເລືອດຈຶ່ງເພີ່ມຂື້ນ, hyperglycemia ທີ່ຍັງຄົງຄ້າງເກີດຂື້ນ. ຜູ້ໃຫຍ່ເບົາຫວານປະເພດ 1 (ຫຼັງຈາກ 40 ປີ) ບໍ່ຄ່ອຍຈະເຈັບປ່ວຍ. ໃນປັດຈຸບັນ, ມັນໄດ້ຖືກຍອມຮັບໂດຍທົ່ວໄປແລ້ວວ່າປະເພດ 1 ແມ່ນພະຍາດເບົາຫວານຂອງໄວ ໜຸ່ມ. ບັດນີ້ເຮົາມາເບິ່ງວ່າເປັນຫຍັງພວກເຮົາເປັນໂລກເບົາຫວານ.
ສາເຫດແລະເຊື້ອພະຍາດ
ໜຶ່ງ ໃນສາເຫດຂອງພະຍາດເບົາຫວານແມ່ນການຕິດເຊື້ອທີ່ມີເຊື້ອໄວຣັດ. ຄວາມເປັນໄປໄດ້ຂອງການເລີ່ມຕົ້ນຂອງພະຍາດແມ່ນມີ ໜ້ອຍ ແຕ່ວ່າມັນຍັງມີຢູ່. ເຫດຜົນທີ່ແນ່ນອນແມ່ນຍັງບໍ່ທັນຮູ້ເທື່ອ, ມີພຽງແຕ່ປັດໃຈທີ່ຖືກ ກຳ ນົດ (ຍົກຍ້າຍລະບົບພູມຕ້ານທານແລະພະຍາດຕິດຕໍ່, ການລະເມີດຂອງພູມຕ້ານທານຂອງຈຸລັງ).
ໂຣກເບົາຫວານໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກນີ້ພັດທະນາຍ້ອນຂາດແຄນຈຸລັງທົດລອງຂອງຕັບໄຕ. ຈຸລັງເຫຼົ່ານີ້ແມ່ນຮັບຜິດຊອບຕໍ່ການຜະລິດອິນຊູລິນ. ຫນ້າທີ່ຕົ້ນຕໍຂອງຮໍໂມນນີ້ແມ່ນເພື່ອຮັບປະກັນການແຊກແຊງຂອງທາດນ້ ຳ ຕານເຂົ້າສູ່ຈຸລັງ. ຖ້າ insulin ຫຼຸດລົງ, ທາດ glucose ທັງ ໝົດ ກໍ່ຈະເກີດຂື້ນໃນເລືອດແລະຈຸລັງເລີ່ມອຶດຫິວ. ເນື່ອງຈາກການຂາດແຄນພະລັງງານ, ການສະຫງວນໄຂມັນໄດ້ຖືກແບ່ງປັນ, ເຊິ່ງເປັນຜົນມາຈາກການທີ່ຄົນເຮົາສູນເສຍນ້ ຳ ໜັກ ຢ່າງໄວວາ. ໂມເລກຸນ glucose ທັງ ໝົດ ດຶງດູດນ້ ຳ ໃຫ້ຕົວເອງ. ດ້ວຍຄວາມເຂັ້ມຂົ້ນຂອງນ້ ຳ ຕານໃນເລືອດ, ທາດແຫຼວພ້ອມດ້ວຍທາດນ້ ຳ ຕານຈະໄຫຼອອກມາໃນຍ່ຽວ. ເພາະສະນັ້ນ, ການສູນເສຍນ້ ຳ ຈະເລີ່ມຕົ້ນໃນຄົນເຈັບແລະຄວາມຮູ້ສຶກຫິວກະຫາຍເປັນປະ ຈຳ.
ເນື່ອງຈາກການລະລາຍຂອງໄຂມັນໃນຮ່າງກາຍ, ການສະສົມອາຊິດໄຂມັນ (FA) ເກີດຂື້ນ. ຕັບບໍ່ສາມາດ“ ຜະລິດຄືນ ໃໝ່” ໄດ້ທຸກຢ່າງ, ສະນັ້ນຜະລິດຕະພັນເສື່ອມສະພາບ - ຮ່າງກາຍ ketone - ສະສົມຢູ່ໃນເລືອດ. ຖ້າບໍ່ໄດ້ຮັບການປິ່ນປົວ, ສະຕິແລະເສຍຊີວິດສາມາດເກີດຂື້ນໃນໄລຍະນີ້.
ອາການຂອງໂຣກເບົາຫວານປະເພດ 1

ອາການຕ່າງໆເພີ່ມຂື້ນຢ່າງໄວວາ: ໃນເວລາພຽງສອງສາມເດືອນຫຼືແມ້ແຕ່ອາທິດ, hyperglycemia ທີ່ຍັງຄົງຄ້າງຈະປາກົດ. ເງື່ອນໄຂຕົ້ນຕໍຂອງການບົ່ງມະຕິທີ່ທ່ານສາມາດສົງໃສວ່າເປັນໂຣກເບົາຫວານແມ່ນ:
- ຄວາມຫິວໂຫຍຢ່າງຮຸນແຮງ (ຄົນເຈັບດື່ມນ້ ຳ ຫຼາຍ),
- ຖ່າຍເບົາເລື້ອຍໆ
- ຄວາມຫິວໂຫຍແລະອາການຄັນຕາມຜິວ ໜັງ,
- ການສູນເສຍນ້ ຳ ໜັກ ທີ່ແຂງແຮງ.
ໃນໂລກເບົາຫວານ, ຄົນເຮົາສາມາດຫຼຸດນ້ ຳ ໜັກ 10-15 ກິໂລພາຍໃນ ໜຶ່ງ ເດືອນ, ໃນຂະນະທີ່ມີອາການອ່ອນເພຍ, ເຫງົານອນ, ເມື່ອຍລ້າແລະຄວາມສາມາດໃນການເຮັດວຽກຫຼຸດລົງ. ໃນໄລຍະ ທຳ ອິດ, ພະຍາດດັ່ງກ່າວມັກຈະມີຄວາມຢາກອາຫານເພີ່ມຂື້ນ, ແຕ່ຍ້ອນວ່າພະຍາດດັ່ງກ່າວມີຄວາມຄືບ ໜ້າ, ຄົນເຈັບປະຕິເສດທີ່ຈະກິນເຂົ້າ. ນີ້ແມ່ນຍ້ອນການເປັນພິດຂອງຮ່າງກາຍ (ketoacidosis). ມີອາການປວດຮາກ, ຮາກ, ເຈັບທ້ອງ, ມີກິ່ນສະເພາະຈາກປາກ.
ການບົ່ງມະຕິແລະການຮັກສາ
ເພື່ອຢືນຢັນການບົ່ງມະຕິ ໂລກເບົາຫວານປະເພດ 1, ທ່ານ ຈຳ ເປັນຕ້ອງເຮັດການຄົ້ນຄວ້າຕໍ່ໄປນີ້:
- ກວດເລືອດ ສຳ ລັບນ້ ຳ ຕານ (ຢູ່ໃນກະເພາະອາຫານຫວ່າງເປົ່າ) - ເນື້ອໃນນ້ ຳ ຕານໃນເລືອດ capillary ແມ່ນ ກຳ ນົດ.
- hemoglobin Glycosylated - ນໍ້າຕານໃນເລືອດສະເລ່ຍ 3 ເດືອນ.
- ການວິເຄາະ ສຳ ລັບ c peptide ຫຼື proinsulin.
ໃນພະຍາດນີ້, ການປິ່ນປົວຕົ້ນຕໍແລະຕົ້ນຕໍແມ່ນການປິ່ນປົວດ້ວຍການທົດແທນ (ການສັກຢາອິນຊູລິນ). ນອກຈາກນັ້ນ, ອາຫານທີ່ເຂັ້ມງວດແມ່ນຖືກ ກຳ ນົດໄວ້. ປະລິມານແລະປະເພດຂອງ insulin ແມ່ນຖືກກໍານົດໄວ້ເປັນສ່ວນບຸກຄົນ. ເພື່ອຕິດຕາມກວດກາລະດັບນ້ ຳ ຕານໃນເລືອດຂອງທ່ານຢ່າງເປັນປະ ຈຳ, ແນະ ນຳ ໃຫ້ທ່ານຊື້ວັດແທກນ້ ຳ ຕານໃນເລືອດ. ຖ້າທຸກເງື່ອນໄຂໄດ້ຮັບການຕອບສະ ໜອງ, ບຸກຄົນສາມາດ ດຳ ລົງຊີວິດເປັນປົກກະຕິ (ແນ່ນອນວ່າມັນຈະມີຂໍ້ ຈຳ ກັດຫຼາຍຢ່າງ, ແຕ່ບໍ່ມີການຫຼົບ ໜີ ຈາກພວກມັນ).
ໂຣກເບົາຫວານປະເພດ 1 ແມ່ນຫຍັງ, ເປັນຫຍັງມັນຈຶ່ງເປັນອັນຕະລາຍ?
ພະຍາດເບົາຫວານປະເພດ 1 (T1DM) ແມ່ນພະຍາດທີ່ກ່ຽວຂ້ອງກັບຄວາມຜິດປົກກະຕິທາງເດີນອາຫານ, ຄືການຂາດທາດອິນຊູລິນແລະການເພີ່ມຂື້ນຂອງລະດັບ glucose ໃນເລືອດ. ນີ້ແມ່ນພະຍາດ autoimmune ເຊິ່ງພູມຕ້ານທານ ທຳ ລາຍຈຸລັງຂອງຮ່າງກາຍເອງໂດຍບໍ່ຖືກຕ້ອງ, ສະນັ້ນມັນຍາກທີ່ຈະປິ່ນປົວ. ພະຍາດດັ່ງກ່າວສົ່ງຜົນກະທົບຕໍ່ຜູ້ໃຫຍ່ແລະເດັກນ້ອຍ. ເດັກນ້ອຍສາມາດເພິ່ງພາອິນຊູລິນຫຼັງຈາກຕິດເຊື້ອໄວຣັດຫຼືຕິດເຊື້ອ. ຖ້າພວກເຮົາສົມທຽບສະຖິຕິ ສຳ ລັບໂຣກເບົາຫວານປະເພດ 1 ແລະຊະນິດ 2, ໂຣກເບົາຫວານປະເພດ 1 ເກີດຂື້ນປະມານ ໜຶ່ງ ໃນ 10 ກໍລະນີ.
ໂຣກເບົາຫວານປະເພດ 1 ແມ່ນອັນຕະລາຍກັບອາການແຊກຊ້ອນຮ້າຍແຮງ - ມັນຄ່ອຍໆ ທຳ ລາຍລະບົບຫລອດເລືອດໃນຫົວ. ຍົກຕົວຢ່າງ, T1DM ເພີ່ມຄວາມສ່ຽງໃນການພັດທະນາພະຍາດ cardiovascular ຢ່າງຫຼວງຫຼາຍ: ຄົນທີ່ເປັນໂຣກ hyperglycemia ມັກຈະເປັນໂຣກເສັ້ນເລືອດຕັນໃນແລະຫົວໃຈວາຍ. ອາຍຸຍືນສະເລ່ຍຂອງແມ່ຍິງທີ່ປະສົບກັບໂລກເບົາຫວານປະເພດ 1 ແມ່ນສັ້ນກວ່າ 15 ປີຂອງເພື່ອນສຸຂະພາບທີ່ແຂງແຮງ. ຜູ້ຊາຍທີ່ມີໂຣກ hyperglycemia ອາຍຸສະເລ່ຍສູງເຖິງ 50-60 ປີແລະເສຍຊີວິດ 15-20 ປີກ່ອນຫນ້ານີ້ກ່ວາຫມູ່ຂອງພວກເຂົາ.
ຜູ້ເປັນໂລກເບົາຫວານຕ້ອງປະຕິບັດຕາມອາຫານການກິນແລະການເຮັດວຽກປະ ຈຳ ວັນ, ກິນອິນຊູລິນແລະຕິດຕາມລະດັບນ້ ຳ ຕານໃນເລືອດ. ອີງຕາມ ຄຳ ແນະ ນຳ ທັງ ໝົດ ຂອງແພດຊ່ຽວຊານ endocrinologist, ຄືທ່ານ ໝໍ ຄົນນີ້ຮັກສາໂລກເບົາຫວານປະເພດ 1 ແລະປະເພດ 2, ອາການແຊກຊ້ອນທີ່ອັນຕະລາຍສາມາດຫລີກລ້ຽງໄດ້ແລະຊີວິດປົກກະຕິກໍ່ສາມາດມີຊີວິດຢູ່ໄດ້.
ສາເຫດຂອງພະຍາດເບົາຫວານປະເພດ 1 ໃນເດັກນ້ອຍແລະໄວລຸ້ນ
ພໍ່ແມ່ຫຼາຍຄົນຄິດຜິດໃນການຄິດວ່າຜູ້ເປັນເບົາຫວານຈະປ່ວຍຍ້ອນວ່າເຂົາເຈົ້າໄດ້ກິນຊັອກໂກແລັດແລະນ້ ຳ ຕານຫຼາຍ. ຖ້າທ່ານ ຈຳ ກັດລູກຂອງທ່ານໃຫ້ເຂົ້າ ໜົມ ຫວານ, ທ່ານສາມາດປົກປ້ອງລາວຈາກການເປັນໂຣກຜິວ ໜັງ ແທນທີ່ຈະເປັນໂລກເບົາຫວານ. ເດັກນ້ອຍເປັນເບົາຫວານຕັ້ງແຕ່ອາຍຸຍັງນ້ອຍບໍ່ແມ່ນຍ້ອນຂາດສານອາຫານ. ນີ້ແມ່ນຫຼັກຖານໂດຍການສະຫລຸບຂອງນັກວິທະຍາສາດທີ່ສຶກສາບັນຫານີ້.
- ການຕິດເຊື້ອໄວຣັດຮ້າຍແຮງທີ່ຖືກຍົກຍ້າຍໃນອາຍຸ 0-3 ປີໃນ 84% ເຮັດໃຫ້ເກີດການພັດທະນາຂອງໂລກເບົາຫວານປະເພດ 1, ຍິ່ງໄປກວ່ານັ້ນ, ມັນມັກຈະຖືກວິນິດໄສວ່າເປັນພະຍາດໃນເວລາທີ່ເດັກນ້ອຍອາຍຸໄດ້ 8 ປີ.
- ARVI ໃນຮູບແບບສ້ວຍແຫຼມ, ຖືກຍົກຍ້າຍໂດຍເດັກເຖິງ 3 ເດືອນ, ເຮັດໃຫ້ເກີດພະຍາດເບົາຫວານໃນ 97% ຂອງກໍລະນີ.
- ໃນເດັກນ້ອຍທີ່ມີພູມຕ້ານທານກັບໂຣກ hyperglycemia, ຄວາມສ່ຽງໃນການພັດທະນາພະຍາດເພີ່ມຂື້ນຂື້ນກັບປັດໃຈທາງໂພຊະນາການ (ໂພຊະນາການ): ການໃຫ້ອາຫານປອມ, ການບໍລິໂພກນົມນົມໃນຊ່ວງຕົ້ນ, ມີນ້ ຳ ໜັກ ສູງ (ສູງກວ່າ 4,5 ກກ).
ອາຍຸສູງສຸດ 5 ປີ ສຳ ລັບກວດພົບໂຣກເບົາຫວານໃນເດັກ - ອາຍຸ 5-8 ປີແລະໄວລຸ້ນ (13-16 ປີ). ບໍ່ຄືກັບຜູ້ໃຫຍ່, ໂຣກເບົາຫວານໃນເດັກນ້ອຍພັດທະນາຢ່າງໄວວາແລະໄວ. ພະຍາດສະແດງອອກດ້ວຍຕົວຕົນເອງທີ່ມີຮູບແບບ ketoacidosis ສ້ວຍແຫຼມ (ເປັນພິດຈາກຮ່າງກາຍ ketone ທີ່ສ້າງຂື້ນໃນຕັບ) ຫຼືເປັນພະຍາດເບົາຫວານ.
ໃນຖານະເປັນເຊື້ອສາຍ, ຄວາມເປັນໄປໄດ້ຂອງການສົ່ງ T1DM ແມ່ນຍັງຕໍ່າ. ຖ້າພໍ່ເປັນໂຣກເບົາຫວານ 1, ຄວາມສ່ຽງຕໍ່ການສົ່ງຕໍ່ເດັກນ້ອຍແມ່ນ 10%. ຖ້າແມ່, ຫຼັງຈາກນັ້ນຄວາມສ່ຽງຈະຫຼຸດລົງເປັນ 10%, ແລະໃນການເກີດ ໃໝ່ ໃນພາຍຫຼັງ (ຫຼັງ 25 ປີ) ມາເປັນ 1%.
ໃນແຝດທີ່ຄ້າຍຄືກັນ, ຄວາມສ່ຽງຂອງການເຈັບປ່ວຍແມ່ນແຕກຕ່າງກັນ. ຖ້າເດັກນ້ອຍຄົນ ໜຶ່ງ ປ່ວຍ, ຫຼັງຈາກນັ້ນພະຍາດທີສອງເກີດຂື້ນບໍ່ເກີນ 30-50%.
ອາການແຊກຊ້ອນຂອງໂຣກເບົາຫວານປະເພດ 1
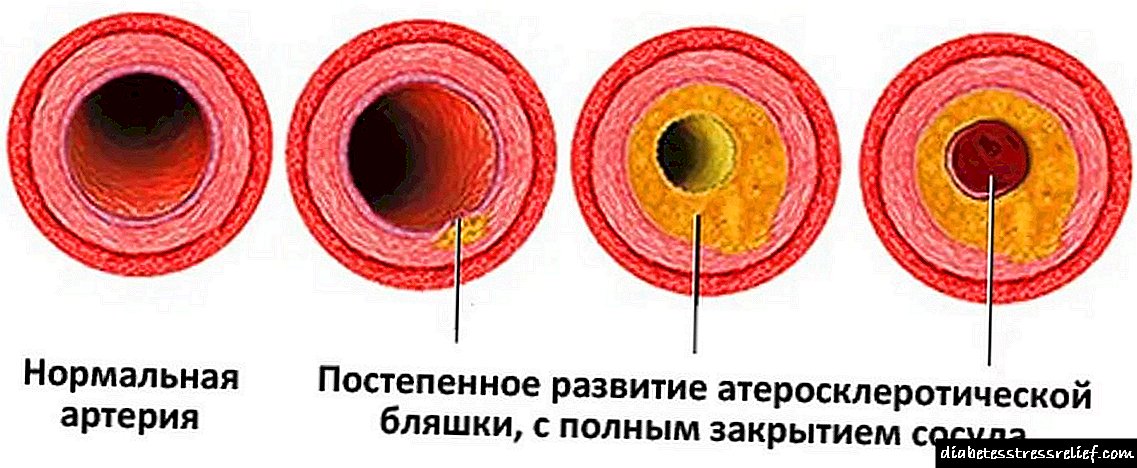
ນອກເຫນືອໄປຈາກໂຣກເບົາຫວານຕົວຂອງມັນເອງ, ອາການແຊກຊ້ອນຂອງມັນກໍ່ບໍ່ມີອັນຕະລາຍຫນ້ອຍ. ເຖິງແມ່ນວ່າຈະມີຄວາມບ່ຽງເບນນ້ອຍໆຈາກມາດຕະຖານ (5.5 ມມມມ / ລິດຕໍ່ກະເພາະເປົ່າຫວ່າງ), ເລືອດຈະ ໜາ ແລະກາຍເປັນ viscous. ເຮືອຈະສູນເສຍຄວາມຍືດຍຸ່ນຂອງພວກມັນ, ແລະເງິນຝາກຕ່າງໆກໍ່ຈະເປັນຮູບເລືອດກ້າມຢູ່ຝາຂອງພວກມັນ (atherosclerosis). lumen ພາຍໃນຂອງເສັ້ນເລືອດແດງແລະເສັ້ນເລືອດແຄບ, ອະໄວຍະວະບໍ່ໄດ້ຮັບສານອາຫານພຽງພໍ, ແລະການ ກຳ ຈັດສານພິດອອກຈາກຈຸລັງຈະຊ້າລົງ. ດ້ວຍເຫດຜົນດັ່ງກ່າວນີ້, ສະຖານທີ່ຂອງໂຣກ necrosis, ອາຫານເສີມເກີດຂື້ນໃນຮ່າງກາຍຂອງມະນຸດ. ມີໂຣກເບື່ອ, ການອັກເສບ, ຜື່ນ, ແລະການສະ ໜອງ ເລືອດໃຫ້ຢູ່ແຂນຂາຈະຊຸດໂຊມລົງ.
ການເພີ່ມຂື້ນຂອງນ້ ຳ ຕານໃນເລືອດຂັດຂວາງການເຮັດວຽກຂອງອະໄວຍະວະທັງ ໝົດ:
- ໝາກ ໄຂ່ຫຼັງ . ຈຸດປະສົງຂອງອະໄວຍະວະຄູ່ແມ່ນການກັ່ນຕອງເລືອດຈາກສານທີ່ເປັນອັນຕະລາຍແລະສານພິດ. ໃນລະດັບນໍ້າຕານຫຼາຍກວ່າ 10 mmol / ລິດ, ໝາກ ໄຂ່ຫຼັງຢຸດເຊົາເຮັດວຽກຂອງພວກເຂົາບໍ່ໄດ້ດີແລະສົ່ງນ້ ຳ ຕານເຂົ້າໄປໃນປັດສະວະ. ສະພາບແວດລ້ອມທີ່ຫວານຈະກາຍເປັນພື້ນຖານທີ່ດີເລີດ ສຳ ລັບການພັດທະນາຂອງ microflora ເຊື້ອພະຍາດ. ເພາະສະນັ້ນ, ພະຍາດອັກເສບຂອງລະບົບ genitourinary - cystitis (ການອັກເສບຂອງພົກຍ່ຽວ) ແລະໂຣກ nephritis (ການອັກເສບຂອງຫມາກໄຂ່ຫຼັງ) ຕາມປົກກະຕິແມ່ນມາພ້ອມກັບ hyperglycemia.
- ລະບົບຫຼອດເລືອດຫົວໃຈ. ແຜ່ນ Atherosclerotic, ສ້າງຕັ້ງຂື້ນເນື່ອງຈາກການເພີ່ມຄວາມໄວໃນເລືອດ, ເຮັດໃຫ້ເສັ້ນຂອງເສັ້ນເລືອດແລະຫຼຸດຜ່ອນການຜ່ານຂອງມັນ. ກ້າມເນື້ອຫົວໃຈຂອງ myocardium ຢຸດເຊົາທີ່ຈະໄດ້ຮັບສານອາຫານທີ່ດີ. ດັ່ງນັ້ນການໂຈມຕີຫົວໃຈ - necrosis ຂອງກ້າມເນື້ອຫົວໃຈ. ຖ້າຄົນເຈັບບໍ່ໄດ້ເປັນໂຣກເບົາຫວານ, ລາວຈະຮູ້ສຶກບໍ່ສະບາຍແລະຮູ້ສຶກອຸກໃຈຢູ່ໃນເອິກຂອງລາວໃນລະຫວ່າງການເປັນໂຣກຫົວໃຈ. ໃນໂລກເບົາຫວານ, ຄວາມອ່ອນໄຫວຂອງກ້າມເນື້ອຫົວໃຈຫຼຸດລົງ, ມັນສາມາດເສຍຊີວິດໂດຍບໍ່ຄາດຝັນ. ດຽວກັນ ສຳ ລັບເສັ້ນເລືອດ. ພວກມັນກາຍເປັນຝີ, ເຊິ່ງເພີ່ມຄວາມສ່ຽງຕໍ່ການເປັນໂຣກເສັ້ນເລືອດໃນສະ ໝອງ.
- ຕາ . ໂລກເບົາຫວານ ທຳ ລາຍເຮືອນ້ອຍແລະເສັ້ນເລືອດແດງ. ຖ້າເສັ້ນເລືອດຂອດຕັນເສັ້ນເລືອດໃຫຍ່ຂອງດວງຕາ, ການເສຍຊີວິດຍ້ອນເປັນໂຣກກະດູກສັນຫຼັງສ່ວນໃດສ່ວນ ໜຶ່ງ, ແລະການວຸ້ນວາຍຫລືໂຣກຕາຕໍ້ຈະພັດທະນາ. ບັນດາພະຍາດເຫຼົ່ານີ້ແມ່ນບໍ່ສາມາດປິ່ນປົວໄດ້ແລະເຮັດໃຫ້ຕາບອດ.
- ລະບົບປະສາດ. ການຂາດສານອາຫານທີ່ກ່ຽວຂ້ອງກັບຂໍ້ ຈຳ ກັດທີ່ຮ້າຍແຮງໃນໂລກເບົາຫວານປະເພດ 1 ນຳ ໄປສູ່ຄວາມຕາຍຂອງເສັ້ນປະສາດ. ບຸກຄົນໃດຫນຶ່ງຢຸດການຕອບສະຫນອງຕໍ່ການກະຕຸ້ນພາຍນອກ, ລາວບໍ່ສັງເກດເຫັນຄວາມເຢັນແລະເຮັດໃຫ້ຜິວຫນັງເຢັນ, ບໍ່ຮູ້ສຶກເຖິງຄວາມຮ້ອນແລະເຮັດໃຫ້ມືຂອງລາວ ໄໝ້.
- ແຂ້ວແລະເຫງືອກ. ພະຍາດເບົາຫວານແມ່ນປະກອບດ້ວຍພະຍາດຂອງຜົ້ງປາກ. ເຫງືອກອ່ອນລົງ, ການເຄື່ອນທີ່ຂອງແຂ້ວເພີ່ມຂື້ນ, ເປັນໂຣກເຍື້ອຫຸ້ມສະ ໝອງ ອັກເສບ (ການອັກເສບຂອງເຫງືອກ) ຫຼືໂຣກຜີວ ໜັງ (periodontitis) (ການອັກເສບຂອງເນື້ອໃນຊັ້ນໃນຂອງເຫງືອກ) ພັດທະນາ, ເຊິ່ງເຮັດໃຫ້ເກີດການສູນເສຍແຂ້ວ. ອິດທິພົນຂອງພະຍາດເບົາຫວານທີ່ຂື້ນກັບອິນຊູລິນຕໍ່ແຂ້ວໃນເດັກແລະໄວລຸ້ນແມ່ນມີການສັງເກດເຫັນໂດຍສະເພາະ - ພວກເຂົາບໍ່ຄ່ອຍຈະເຫັນຮອຍຍິ້ມທີ່ສວຍງາມ: ແມ້ແຕ່ແຂ້ວດ້ານ ໜ້າ ກໍ່ເສີຍຫາຍໄປ.
- ລຳ ໄສ້ໃຫຍ່ . ໃນໂລກເບົາຫວານ, ຈຸລັງເບຕ້າໄດ້ຖືກ ທຳ ລາຍ, ແລະກັບພວກມັນຈຸລັງ PP ທີ່ຮັບຜິດຊອບໃນການຜະລິດນ້ ຳ ກະເພາະ. ຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານມັກຈະຈົ່ມກ່ຽວກັບໂລກກະເພາະອາຫານ (ການອັກເສບຂອງເຍື່ອຫຸ້ມກະເພາະອາຫານ), ຖອກທ້ອງ (ຖອກທ້ອງຍ້ອນການຍ່ອຍອາຫານບໍ່ດີ), ຮູບແບບຕ່ອມຂົມ.
- ບັນຫາກະດູກແລະຮ່ວມ . ການຖ່າຍເບົາເລື້ອຍໆເຮັດໃຫ້ການລະບາດຂອງທາດແຄວຊ້ຽມ, ເຊິ່ງຜົນຈາກການທີ່ກະດູກແລະລະບົບກະດູກປະສົບ, ແລະຄວາມສ່ຽງຂອງກະດູກຫັກຈະເພີ່ມຂື້ນ.
- ຫນັງ . ການເພີ່ມ ນຳ ້ຕານໃນເລືອດ ນຳ ໄປສູ່ການສູນເສຍ ໜ້າ ທີ່ປ້ອງກັນໂດຍຜິວ ໜັງ. capillaries ຂະຫນາດນ້ອຍກາຍເປັນອຸດຕັນກັບໄປເຊຍ້ໍາຕານ, ເຊິ່ງກໍ່ໃຫ້ເກີດອາການຄັນ. ການສູນເສຍນ້ ຳ ເຮັດໃຫ້ຜິວ ໜັງ ມີຮອຍຫ່ຽວແລະແຫ້ງຫລາຍ. ຄົນເຈັບໃນບາງກໍລະນີຈະພັດທະນາ vitiligo - ການແຕກແຍກຂອງຈຸລັງຜິວ ໜັງ ທີ່ຜະລິດເມັດສີ. ໃນກໍລະນີນີ້, ຮ່າງກາຍຈະຖືກປົກຄຸມດ້ວຍຈຸດສີຂາວ.
- ລະບົບສືບພັນເພດຍິງ . ສະພາບແວດລ້ອມທີ່ແສນຫວານສ້າງດິນທີ່ເອື້ອ ອຳ ນວຍໃຫ້ແກ່ການພັດທະນາ microflora ທີ່ມີໂອກາດ. ໃນໂລກເບົາຫວານປະເພດ 1, ອາການກະທັນຫັນຂອງໂຣກຊushອກແມ່ນປົກກະຕິ. ໃນແມ່ຍິງ, ການຫລໍ່ລື່ນໃນຊ່ອງຄອດແມ່ນຖືກປິດບັງບໍ່ດີ, ເຊິ່ງເຮັດໃຫ້ການຮ່ວມເພດສັບສົນ. hyperglycemia ມີຜົນກະທົບທາງລົບຕໍ່ການພັດທະນາຂອງເດັກໃນ 6 ອາທິດ ທຳ ອິດຂອງການຖືພາ. ນອກຈາກນີ້, ໂຣກເບົາຫວານ ນຳ ໄປສູ່ການເປັນປະ ຈຳ ເດືອນກ່ອນໄວອັນຄວນ. ການເປັນປະ ຈຳ ເດືອນເລີ່ມຕົ້ນເກີດຂື້ນໃນ 42-43 ປີ.
ອາການຂອງໂຣກເບົາຫວານປະເພດ 1
ອາການພາຍນອກຊ່ວຍໃນການ ກຳ ນົດພະຍາດເບົາຫວານ, ເພາະວ່າພະຍາດດັ່ງກ່າວສົ່ງຜົນກະທົບຕໍ່ການເຮັດວຽກຂອງຮ່າງກາຍ. ໃນໄວ ໜຸ່ມ ອາຍຸຕໍ່າກວ່າ 18 ປີ, ໂລກເບົາຫວານພັດທະນາຢ່າງໄວວາແລະໄວ. ມັນມັກຈະເກີດຂື້ນໃນ 2-3 ເດືອນຫຼັງຈາກເຫດການທີ່ມີຄວາມກົດດັນ (SARS, ຍ້າຍໄປປະເທດອື່ນ), ອາການເບົາຫວານທີ່ເກີດຂື້ນ. ໃນຜູ້ໃຫຍ່, ອາການດັ່ງກ່າວອາດຈະເບົາບາງລົງ, ຄ່ອຍໆເພີ່ມຂື້ນເລື້ອຍໆ.
ອາການຕໍ່ໄປນີ້ແມ່ນສາເຫດທີ່ ໜ້າ ເປັນຫ່ວງ:
- ຖ່າຍເບົາເລື້ອຍໆ, ຄົນ ໜຶ່ງ ໄປຫ້ອງນ້ ຳ ຫຼາຍໆຄັ້ງຕໍ່ຄືນ.
- ການສູນເສຍນ້ ຳ ໜັກ (ຄາບອາຫານແລະຄວາມປາດຖະ ໜາ ທີ່ຈະສູນເສຍນ້ ຳ ໜັກ ໃນໄວລຸ້ນແມ່ນມີຄວາມອ່ອນເພຍກັບການພັດທະນາຢ່າງໄວວາຂອງ hyperglycemia).
- ຮູບລັກສະນະຂອງການເກີດລິ້ວລອຍບໍ່ແມ່ນຕາມອາຍຸ, ຜິວແຫ້ງ.
- ຄວາມອຶດຫິວເພີ່ມຂື້ນດ້ວຍການຂາດນ້ ຳ ໜັກ.
- ອາການງ້ວງຊຶມ, ຄວາມບໍ່ມີໃຈ, ໄວລຸ້ນຈະຮູ້ສຶກອິດເມື່ອຍ, ຄວາມຄິດທີ່ເຈັບປວດຈະປາກົດຢູ່ໃນລາວ.
- ການລົ້ມເຫລວ, ເຈັບຫົວແຫຼມ, ບັນຫາວິໄສທັດ.
- ຄວາມຫິວໂຫຍຄົງ, ປາກແຫ້ງ.
- ມີກິ່ນສະເພາະຂອງກົດອະໂລໂມນຈາກປາກ, ແລະຢູ່ໃນສະພາບທີ່ຮຸນແຮງຈາກຮ່າງກາຍ.
- ເຫື່ອອອກໃນຕອນກາງຄືນ.
ຖ້າຢ່າງຫນ້ອຍມີອາການຈໍານວນຫນຶ່ງໄດ້ຖືກສັງເກດເຫັນ, ຄົນເຈັບຄວນຈະຖືກສົ່ງໄປຫາຜູ້ຊ່ຽວຊານດ້ານ endocrinologist ທັນທີ.
ຮ່າງກາຍທີ່ອ່ອນກວ່າໄວ, ສະຕິປັນຍາໄວຂຶ້ນ.
ການກວດຫາໂຣກເບົາຫວານ
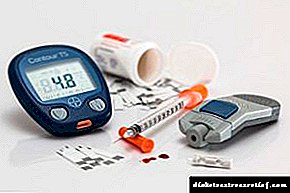
ນັກຊ່ຽວຊານດ້ານ endocrinologist ຈະ ກຳ ນົດການກວດຫາໂຣກເບົາຫວານດັ່ງຕໍ່ໄປນີ້:
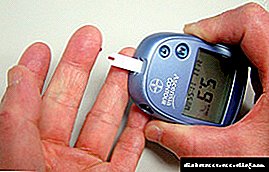
- ກວດເລືອດໃນເລືອດ . ເລືອດແມ່ນເອົາໃສ່ກະເພາະອາຫານຫວ່າງເປົ່າ, ຄາບສຸດທ້າຍບໍ່ຄວນໄວກວ່າ 8 ຊົ່ວໂມງກ່ອນ. ມາດຕະຖານຖືກຖືວ່າເປັນຕົວຊີ້ວັດທີ່ຕໍ່າກວ່າ 5.5 mmol / ລິດ. ຕົວຊີ້ວັດທີ່ສູງເຖິງ 7 mmol / ລິດສະແດງໃຫ້ເຫັນເຖິງຄວາມເຂັ້ມແຂງສູງ, 10 mmol / ລິດແລະສູງກວ່ານັ້ນຊີ້ໃຫ້ເຫັນວ່າເປັນໂຣກ hyperglycemia.
- ການທົດສອບຄວາມທົນທານຂອງນ້ ຳ ຕານໃນປາກ . ການວິເຄາະນີ້ແມ່ນເຮັດ ສຳ ລັບຜູ້ທີ່ສ່ຽງຕໍ່ການເປັນໂຣກເບົາຫວານ. ໃນກະເພາະອາຫານຫວ່າງເປົ່າ, ຄົນເຈັບໃຊ້ວິທີແກ້ໄຂບັນຫານ້ ຳ ຕານ. ຫຼັງຈາກນັ້ນ 2 ຊົ່ວໂມງຕໍ່ມາພວກເຂົາຈະເອົາເລືອດມາເປັນນໍ້າຕານ. ໂດຍປົກກະຕິ, ຕົວຊີ້ວັດຄວນຈະຕໍ່າກວ່າ 140 ມກ / dl. ລະດັບນໍ້າຕານໃນເລືອດສູງກວ່າ 200 mg / dl ຢືນຢັນໂຣກເບົາຫວານ.
- ການຍຶດ hemoglobin A1C Glycosylated . ນ້ ຳ ຕານໃນເລືອດເກີນປະຕິກິລິຍາກັບ hemoglobin, ສະນັ້ນ, ການທົດສອບ A1C ສະແດງໃຫ້ເຫັນວ່າລະດັບນ້ ຳ ຕານໃນເລືອດໃນຮ່າງກາຍດົນປານໃດປົກກະຕິ. ການຕິດຕາມກວດກາແມ່ນຖືກປະຕິບັດໃນທຸກໆ 3 ເດືອນ, ລະດັບຂອງ glyogylated hemoglobin ບໍ່ຄວນເກີນ 7%.
- ກວດເລືອດ ສຳ ລັບພູມຕ້ານທານ . ໂຣກເບົາຫວານປະເພດ 1 ແມ່ນມີລັກສະນະຂອງພູມຕ້ານທານທີ່ອຸດົມສົມບູນໄປສູ່ຈຸລັງຂອງ islets ຂອງ Langerhans. ພວກມັນ ທຳ ລາຍຈຸລັງຂອງຮ່າງກາຍ, ສະນັ້ນພວກມັນຖືກເອີ້ນວ່າລະບົບອັດຕະໂນມັດ. ໂດຍການ ກຳ ນົດຈຸລັງເຫຼົ່ານີ້, ການມີແລະປະເພດຂອງໂລກເບົາຫວານແມ່ນຖືກ ກຳ ນົດ.
- Urinalysis - microalbuminuria . ກວດພົບທາດໂປຼຕີນໃນຍ່ຽວ. ມັນປະກົດວ່າບໍ່ພຽງແຕ່ມີບັນຫາກ່ຽວກັບ ໝາກ ໄຂ່ຫຼັງ, ແຕ່ຍັງມີຄວາມເສຍຫາຍຕໍ່ເສັ້ນເລືອດ. ລະດັບທາດໂປຼຕີນຈາກ albumin ສູງເຮັດໃຫ້ຫົວໃຈວາຍຫຼືເສັ້ນເລືອດຕັນໃນ.
- ການຄັດເລືອກ Retinopathy . ນ້ ຳ ຕານສູງສົ່ງຜົນໃຫ້ເກີດການອຸດຕັນຂອງເຮືອນ້ອຍແລະເສັ້ນເລືອດແດງ. retina ຂອງຕາບໍ່ໄດ້ຮັບການເຕີມເງິນ, ມັນ exfoliates ໃນໄລຍະເວລາແລະເຮັດໃຫ້ຕາບອດ. ອຸປະກອນດິຈິຕອນພິເສດຊ່ວຍໃຫ້ທ່ານສາມາດຖ່າຍຮູບດ້ານຫຼັງຂອງຕາແລະເບິ່ງຄວາມເສຍຫາຍ.
- ການທົດສອບຮໍໂມນ thyroid. ການເພີ່ມຂື້ນຂອງກິດຈະກໍາຂອງ thyroid ເຮັດໃຫ້ hyperthyroidism - ການຜະລິດຮໍໂມນຫຼາຍເກີນໄປ. ໂຣກ hyperthyroidism ເປັນອັນຕະລາຍເພາະຜະລິດຕະພັນທີ່ລະລາຍຂອງຮໍໂມນ thyroid ຊ່ວຍເພີ່ມລະດັບ glucose ໃນເລືອດ, ພະຍາດເບົາຫວານແມ່ນມາພ້ອມກັບກົດ acidosis (ທາດໂປຼຕີນສູງໃນກະເພາະປັດສະວະ), ໂລກກະດູກພຸນ (ການດູດແຄວຊຽມຈາກກະດູກ), arrhythmia (ຄວາມລົ້ມເຫຼວຂອງຈັງຫວະຫົວໃຈ).
ໂຣກເບົາຫວານປະເພດ 1
ໂຣກເບົາຫວານປະເພດ 1 ບໍ່ສາມາດຮັກສາໄດ້ເພາະວ່າຈຸລັງ beta ບໍ່ສາມາດຟື້ນຟູໄດ້. ວິທີດຽວທີ່ຈະຮັກສາລະດັບນ້ ຳ ຕານໃນເລືອດປົກກະຕິໃນຄົນທີ່ປ່ວຍແມ່ນໂດຍການກິນອິນຊູລິນ, ຮໍໂມນທີ່ຜະລິດໂດຍຈຸລັງທົດລອງຂອງບັນດາ islets ຂອງ Langerhans.
ອີງຕາມຄວາມໄວຂອງການ ສຳ ຜັດແລະໄລຍະເວລາຂອງຜົນກະທົບ, ຢາທີ່ມີອິນຊູລິນແບ່ງອອກເປັນຫລາຍປະເພດ:
- ການສະແດງສັ້ນ (Insuman Rapid, Actrapid) . ພວກເຂົາເລີ່ມປະຕິບັດ 30 ນາທີຫຼັງຈາກກິນ, ສະນັ້ນພວກເຂົາ ຈຳ ເປັນຕ້ອງກິນເຄິ່ງຊົ່ວໂມງກ່ອນອາຫານ. ດ້ວຍການແນະ ນຳ ຢາດັ່ງກ່າວເຂົ້າສູ່ເສັ້ນເລືອດ, ມັນຖືກ ນຳ ໃຊ້ພາຍຫຼັງ ໜຶ່ງ ນາທີ. ໄລຍະເວລາຂອງຜົນກະທົບແມ່ນ 6-7 ຊົ່ວໂມງ.
- ການປະຕິບັດ ultrasonic (Lizpro, Aspart). ເລີ່ມເຮັດວຽກ 15 ນາທີຫຼັງຈາກສີດ. ການກະ ທຳ ດັ່ງກ່າວໃຊ້ເວລາພຽງ 4 ຊົ່ວໂມງ, ສະນັ້ນ, ຢາດັ່ງກ່າວແມ່ນໃຊ້ ສຳ ລັບການບໍລິຫານການສູບ.
- ໄລຍະເວລາປານກາງ (Insuman Bazal, Protafan). ຜົນກະທົບດັ່ງກ່າວເກີດຂື້ນ 1 ຊົ່ວໂມງຫຼັງຈາກການບໍລິຫານແລະແກ່ຍາວເຖິງ 8-12 ຊົ່ວໂມງ.
- ການ ສຳ ຜັດໃນໄລຍະຍາວ (Tresiba). ຢາຖືກປະຕິບັດ 1 ຄັ້ງຕໍ່ມື້, ມັນບໍ່ມີການກະ ທຳ ອັນສູງສຸດ.
ຢາຖືກເລືອກໃຫ້ຄົນເຈັບເປັນສ່ວນບຸກຄົນປະສົມປະສານກັບຢາອື່ນໆທີ່ປ້ອງກັນຜົນກະທົບທາງລົບຂອງການເພີ່ມຂື້ນຂອງນ້ ຳ ຕານໃນເລືອດ.
ການປິ່ນປົວແບບ ໃໝ່ ສຳ ລັບໂຣກເບົາຫວານປະເພດ 1
ດຽວນີ້ນັກວິທະຍາສາດ ກຳ ລັງສະ ເໜີ ວິທີການ ໃໝ່ ສຳ ລັບການປິ່ນປົວໂຣກເບົາຫວານທີ່ມີພະຍາດເບົາຫວານອິນຊູລິນ. ຍົກຕົວຢ່າງ, ວິທີການຖ່າຍທອດຈຸລັງເບຕ້າຫຼືທົດແທນການເປັນຕຸ່ມທັງ ໝົດ ແມ່ນ ໜ້າ ສົນໃຈ. ການປິ່ນປົວດ້ວຍເຊື້ອ, ການຮັກສາດ້ວຍຈຸລັງ ລຳ ຕົ້ນກໍ່ໄດ້ຖືກທົດສອບຫຼື ກຳ ລັງພັດທະນາ. ໃນອະນາຄົດ, ວິທີການເຫຼົ່ານີ້ຈະທົດແທນການສັກຢາອິນຊູລິນທຸກໆວັນ.
ອອກ ກຳ ລັງກາຍ ສຳ ລັບເບົາຫວານ
ການອອກ ກຳ ລັງກາຍໃນໂລກເບົາຫວານປະເພດ 1 ແມ່ນມີຄວາມ ຈຳ ເປັນງ່າຍດາຍ, ເຖິງວ່າຈະມີຂໍ້ ຈຳ ກັດດ້ານກິລາ. ການອອກ ກຳ ລັງກາຍເຮັດໃຫ້ຄວາມດັນເລືອດເປັນປົກກະຕິ, ປັບປຸງສະຫວັດດີການ, ນ້ ຳ ໜັກ ປົກກະຕິ. ແຕ່ໃນບາງກໍລະນີ, ການອອກ ກຳ ລັງກາຍເຮັດໃຫ້ລະດັບນ້ ຳ ຕານໃນເລືອດສູງຂື້ນ.
ມີໂລກເບົາຫວານປະເພດ 1, ທ່ານບໍ່ສາມາດເຮັດໃຫ້ຕົວເອງເກີນໄປ, ສະນັ້ນການຝຶກອົບຮົມບໍ່ຄວນເກີນ 40 ນາທີຕໍ່ມື້. ກິລາຕໍ່ໄປນີ້ໄດ້ຖືກອະນຸຍາດ:
- ຍ່າງ, ຂີ່ລົດຖີບ,
- ລອຍນໍ້າ, ເຕັ້ນແອໂລບິກ, ໂຍຄະ,
- ບານເຕະ tennis ຕາຕະລາງ
- ຫ້ອງຮຽນໃນຫ້ອງອອກ ກຳ ລັງກາຍ.
ການໂຫຼດໃດ ໜຶ່ງ ແມ່ນມີຄວາມຕ້ານທານຖ້າຫາກວ່າ ketones ຖືກກວດພົບໃນນໍ້າຍ່ຽວ - ຜະລິດຕະພັນລະລາຍທາດໂປຼຕີນ, ພ້ອມທັງຄວາມດັນເລືອດເພີ່ມຂື້ນຫຼືມີບັນຫາກ່ຽວກັບເສັ້ນເລືອດ.
ບ່ອນທີ່ໂລກເບົາຫວານປະເພດ 1 ຖືກກວດຫາແລະປິ່ນປົວຢູ່ເມືອງ St. Petersburg, ລາຄາ
ຖ້າທ່ານສົງໃສວ່າເປັນໂຣກເບົາຫວານ, ໃຫ້ແນ່ໃຈວ່າທ່ານໄດ້ຮັບການກວດ, ທ່ານສາມາດເຮັດສິ່ງນີ້ໄດ້ທີ່ຄລີນິກ Diana ໃນ St. ໃນທີ່ນີ້ທ່ານສາມາດໄດ້ຮັບ ຄຳ ແນະ ນຳ ຈາກຊ່ຽວຊານດ້ານ endocrinologist ທີ່ມີປະສົບການ, ໄດ້ຮັບການກວດພົບໂດຍພະຍາດ pancreatic ultrasound ແລະການວິນິດໄສປະເພດອື່ນໆ. ຄ່າໃຊ້ຈ່າຍຂອງ ultrasound ແມ່ນ 1000 ຮູເບີນ, ຄ່າໃຊ້ຈ່າຍຂອງການໄດ້ຮັບແພດຫມໍ endocrinologist ແມ່ນ 1000 ຮູເບີນ.
ຖ້າທ່ານພົບຂໍ້ຜິດພາດ, ກະລຸນາເລືອກເອົາບາງສ່ວນຂອງຂໍ້ຄວາມແລະກົດ Ctrl + Enter