Dibicor ກັບ arrhythmia
ຕົວແທນການຍ່ອຍອາຫານ Dibicor ແມ່ນຖືກ ກຳ ນົດໄວ້ ສຳ ລັບລະບຽບການຂອງຂະບວນການ E -book ໃນຈຸລັງ, ເນື້ອເຍື່ອແລະລະບົບອະໄວຍະວະຕ່າງໆທີ່ຖືກ ທຳ ລາຍ, ແລະຖືກ ນຳ ໃຊ້ເຂົ້າໃນການປິ່ນປົວທີ່ສັບສົນຂອງພະຍາດຫົວໃຈ, ພະຍາດເບົາຫວານໃນລະດັບ ທຳ ອິດຫລືສອງ. ການບໍລິຫານດ້ວຍຕົນເອງຫຼືການປ່ຽນແປງເອກະລາດໃນປະລິມານຢາທີ່ແພດແນະ ນຳ ແມ່ນບໍ່ໄດ້ຮັບອະນຸຍາດ, ໂດຍບໍ່ສົນເລື່ອງຂອງການຂັດແຍ້ງທີ່ຮ້າຍແຮງແລະຜົນຂ້າງຄຽງ.
ສາເຫດຂອງການຢຸດເຕັ້ນຂອງຫົວໃຈແລະການຮັກສາຂອງມັນດ້ວຍວິທີແກ້ໄຂອື່ນໆ

ເປັນເວລາຫລາຍປີແລ້ວ, ການຕໍ່ສູ້ກັບຄວາມດັນເລືອດສູງທີ່ປະສົບຜົນ ສຳ ເລັດບໍ?
ຫົວ ໜ້າ ສະຖາບັນ:“ ທ່ານຈະປະຫລາດໃຈວ່າມັນງ່າຍທີ່ຈະປິ່ນປົວພະຍາດຄວາມດັນໂລຫິດໂດຍການກິນມັນທຸກໆມື້.
Arrhythmia ແມ່ນໂຣກຫົວໃຈທີ່ເກີດຂື້ນໃນຄົນເຈັບທີ່ມີອາຍຸແຕກຕ່າງກັນ. ມັນໄດ້ມາແລະເກີດມາ. ສ່ວນຫຼາຍມັກ, ຄົນເຈັບມີໂຣກເສັ້ນປະສາດ atrial fibrillation, ແຕ່ມັນກໍ່ມີອີກປະເພດອື່ນ: extrasystole, bradycardia, tachycardia ແລະກ້າມເນື້ອຫົວໃຈອຸດຕັນ.
Arrhythmia ແມ່ນປະກອບດ້ວຍການປ່ຽນແປງຂອງອັດຕາການເຕັ້ນຂອງຫົວໃຈ, ເຊິ່ງກໍ່ໃຫ້ເກີດການເສື່ອມໂຊມຂອງສະຫວັດດີພາບແລະການພັດທະນາຂອງໂຣກປອດສານພິດ. ຕະຫຼອດມື້, ກຳ ມະຈອນຂອງຄົນເຮົາປ່ຽນແປງ, ເລັ່ງໃສ່ພື້ນຫລັງຂອງກິດຈະ ກຳ ທາງດ້ານຮ່າງກາຍແລະຄວາມບໍ່ສະຫງົບ, ຊ້າລົງໃນເວລາພັກຜ່ອນ. ສະຖານະການທີ່ເຄັ່ງຕຶງທີ່ເກີດຂື້ນເລື້ອຍໆເຮັດໃຫ້ເກີດຄວາມວຸ້ນວາຍ. ໃນໄລຍະເບື້ອງຕົ້ນ, ຈົນກ່ວາການປ່ຽນແປງການຊົດເຊີຍໄດ້ເກີດຂື້ນ, ມັນກໍ່ເປັນໄປໄດ້ທີ່ຈະຮັກສາຄວາມຜິດປົກກະຕິກັບວິທີແກ້ໄຂອື່ນໆ. ທ່ານຕ້ອງການເລີ່ມຕົ້ນການປິ່ນປົວແບບດັ້ງເດີມພຽງແຕ່ຫຼັງຈາກປຶກສາທ່ານ ໝໍ. ການຮັກສາພະຍາດເສັ້ນປະສາດຢູ່ເຮືອນຊ່ວຍໃຫ້ທ່ານສາມາດ ກຳ ຈັດອາການຂອງພະຍາດ, ຜ່ອນຄາຍສຸຂະພາບຂອງຄົນເຈັບແລະ ກຳ ຈັດສາເຫດຂອງການເຕັ້ນຂອງຫົວໃຈຜິດປົກກະຕິ.
ຄຳ ແນະ ນຳ ສຳ ລັບໃຊ້ Dibikora
ຢາ Dibicor ແມ່ນຢູ່ໃນກຸ່ມ pharmacological ຂອງຢາທີ່ມີຜົນກະທົບຕໍ່ການຍ່ອຍອາຫານ. ການຕ້ອນຮັບເງິນທຶນເຫຼົ່ານີ້ສົ່ງຜົນກະທົບຕໍ່ການເຮັດໃຫ້ລະບົບການຍ່ອຍອາຫານເປັນປົກກະຕິເຊັ່ນ: ການຂົນສົ່ງອົກຊີເຈນແລະການເຮັດວຽກຂອງເລືອດ, ການແກ້ໄຂຄວາມສົມດຸນຂອງພະລັງງານແລະຄວາມຜິດປົກກະຕິທາງເດີນອາຫານຂອງຈຸລັງຂອງອະໄວຍະວະຕ່າງໆ. ໃນໄລຍະການຮັກສາ, ການສະ ໜອງ ພະລັງງານຂອງເນື້ອເຍື່ອໄດ້ຖືກຟື້ນຟູ.
ເພສັດຕະວະແພດແລະ pharmacokinetics
ສານທີ່ມີການເຄື່ອນໄຫວຕົ້ນຕໍຂອງ Dibikor - taurine - ແມ່ນຜະລິດຕະພັນທີ່ຍ່ອຍສະຫລາຍຂອງກົດອະມິໂນທີ່ມີທາດຊູນຟູຣິກ (cysteine, methionine, cysteamine). ການກິນຢາດັ່ງກ່າວມີສານຕ້ານອະນຸມູນອິດສະຫຼະ, ມີຜົນກະທົບຫຼາຍຂື້ນຕໍ່ຈຸລັງທີ່ເສຍຫາຍ, ມີຜົນກະທົບຕໍ່ອົງປະກອບ phospholipid ຂອງຈຸລັງ, ເຮັດໃຫ້ການແລກປ່ຽນທາດ ion ແຄວຊຽມແລະໂພແທດຊຽມໃນຈຸລັງຄົງຕົວ. ໃນລະຫວ່າງການສຶກສາທາງຄລີນິກ, ຄຸນລັກສະນະຂອງຜົນກະທົບຂອງການຍັບຍັ້ງຂອງ neurotransmitter, ມີຜົນກະທົບຕໍ່ການປ່ອຍອາຊິດ gamma-aminobutyric, prolactin, adrenaline, ແລະຮໍໂມນອື່ນໆໄດ້ຖືກຄົ້ນພົບ.
ຢາ Dibicor ຊ່ວຍປັບປຸງຂະບວນການ E -book ໃນຕັບ, ຫົວໃຈ, ອະໄວຍະວະອື່ນໆແລະແພຈຸລັງ. ມັນແມ່ນ hepatoprotector - ໃນກໍລະນີທີ່ບໍ່ພຽງພໍຊໍາເຮື້ອຫຼືພະຍາດທີ່ແຜ່ກະຈາຍອື່ນໆຂອງຕັບ, ມັນຊ່ວຍຫຼຸດຜ່ອນຄວາມຮຸນແຮງຂອງ cytolysis ແລະເພີ່ມການໄຫຼວຽນຂອງເລືອດ. ມັນຊ່ວຍຫຼຸດຜ່ອນຄວາມແອອັດໃນການໄຫຼວຽນຂອງປອດແລະການໄຫຼວຽນຂອງເລືອດ, ສະນັ້ນມັນຖືກນໍາໃຊ້ໃນການປິ່ນປົວຄວາມລົ້ມເຫຼວຂອງເສັ້ນເລືອດຫົວໃຈ. ຫຼຸດຜ່ອນຄວາມດັນເລືອດໃນເສັ້ນເລືອດໃນກະເພາະອາຫານ, ເຮັດໃຫ້ກ້າມເນື້ອຫົວໃຈເຕັ້ນໄວຂື້ນ. ໃນລະດັບປານກາງຈະຊ່ວຍຫຼຸດຄວາມດັນເລືອດໃນຄົນເຈັບທີ່ເປັນໂລກຄວາມດັນເລືອດສູງ.
ມີໂລກເບົາຫວານ, 10-14 ມື້ຫຼັງຈາກເລີ່ມການກິນ, ລະດັບນໍ້າຕານໃນເລືອດຫຼຸດລົງ. ຫຼຸດຜ່ອນ hyperlipidemia ແລະ hypercholesterolemia. ໃນກໍລະນີຂອງການເປັນພິດເນື່ອງຈາກການກິນຢາເກີນຂະ ໜາດ ຂອງ glycosides cardiac ຫຼືທາດສະກັດຊ່ອງທາງແຄວຊຽມ, ມັນຊ່ວຍຫຼຸດຜ່ອນຄວາມຮ້າຍແຮງຂອງຜົນຂ້າງຄຽງແລະສາມາດຖືວ່າເປັນຢາແກ້ພິດ. ດ້ວຍການ ນຳ ໃຊ້ເປັນເວລາດົນ (ຈາກຫົກເດືອນຫຼືຫຼາຍກວ່ານັ້ນ), ມີການປັບປຸງການໄຫຼວຽນຂອງຈຸລິນຊີຈຸລິນຊີຂອງເສັ້ນເລືອດອອກມາ.
ດູດຊຶມໃນລະບົບຍ່ອຍອາຫານ.ດ້ວຍປະລິມານ 500 ມລກຂອງ Dibicor, taurine ໃນເລືອດຈະກວດພົບພາຍຫຼັງ 15-30 ນາທີ. ລະດັບຄວາມເຂັ້ມຂົ້ນສູງສຸດເກີດຂື້ນພາຍຫຼັງ 2 ຊົ່ວໂມງ. ສານທີ່ມີການເຄື່ອນໄຫວຂອງຢາຈະຖືກ metabolized ໃນຈຸລັງທັງ ໝົດ ຂອງຮ່າງກາຍຂອງຄົນ, ໄລຍະການຂັບຖ່າຍແມ່ນ 24 ຊົ່ວໂມງ (ໄລ່ອອກຈາກ ໝາກ ໄຂ່ຫຼັງ). ດ້ວຍການ ນຳ ໃຊ້ເປັນເວລາດົນ, ມັນຄ່ອຍໆສະສົມຢູ່ໃນເນື້ອເຍື່ອແລະອະໄວຍະວະໃນປະລິມານຮັກສາ.

ຕົວຊີ້ບອກ ສຳ ລັບການໃຊ້ຢາ Dibikor
ຢາ Dibicor ແມ່ນຖືກ ກຳ ນົດໄວ້ ສຳ ລັບພະຍາດແລະເງື່ອນໄຂຕ່າງໆທີ່ຮຽກຮ້ອງໃຫ້ມີການ ທຳ ມະດາຂອງຂະບວນການເຜົາຜານຂອງຈຸລັງ. ຕົວຊີ້ບອກ ສຳ ລັບການ ນຳ ໃຊ້ແມ່ນ:
- ຜິດປົກກະຕິທີ່ເປັນປະໂຫຍດຂອງຫົວໃຈ - ຄວາມລົ້ມເຫຼວຂອງ cardiovascular ຂອງ etiologies ຕ່າງໆ,
- ການປິ່ນປົວແບບສະລັບສັບຊ້ອນຂອງໂຣກເບົາຫວານ mellitus 1 ແລະ 2 ອົງສາ, ລວມທັງດ້ວຍລະດັບ cholesterol ທີ່ສູງໃນລະດັບປານກາງ,
- lesions retinal - cataracts, ການບາດເຈັບແລະການເສື່ອມສະພາບຂອງຕາຂອງຕາ,
- intoxication ຂອງຮ່າງກາຍຫຼັງຈາກເປັນພິດກັບ glycosides cardiac,
- ການປ້ອງກັນການພັດທະນາຂອງໂລກຕັບອັກເສບຢາເສບຕິດດ້ວຍການ ນຳ ໃຊ້ຢາຕ້ານເຊື້ອເປັນເວລາດົນ,
- ການຮັກສາໂລກອ້ວນ
- ການກະຕຸ້ນການຜະລິດ adrenaline ແລະ neurotransmitters ອື່ນໆ.
ປະລິມານຢາແລະການບໍລິຫານ
ຢາເມັດ Dibicor ແມ່ນກິນທາງປາກ, ປະມານ 20-30 ນາທີກ່ອນອາຫານ, ດື່ມນໍ້າຫຼາຍໆ. ຂະ ໜາດ ຂອງຢາ, ຂະ ໜາດ, ໄລຍະເວລາຂອງຫຼັກສູດແມ່ນຖືກຄັດເລືອກເປັນສ່ວນບຸກຄົນໂດຍແພດທີ່ເຂົ້າຮ່ວມ, ໂດຍອີງຕາມການບົ່ງມະຕິແລະລະດັບຂອງການພັດທະນາຂອງຂະບວນການທາງ pathological. ລະບຽບການ ນຳ ໃຊ້ທີ່ ຄຳ ແນະ ນຳ ຢ່າງເປັນທາງການ ສຳ ລັບການ ນຳ ໃຊ້:
- ຄວາມລົ້ມເຫຼວຂອງຫົວໃຈ - 250-500 ມກ, ສອງຄັ້ງຕໍ່ມື້, ເປັນເວລາ ໜຶ່ງ ເດືອນ. ປະລິມານຢາໃນແຕ່ລະວັນສາມາດເພີ່ມຂື້ນເປັນ 6-8 ເມັດຕໍ່ມື້ຫຼືຫຼຸດລົງເປັນ 1-2, ອີງຕາມການຊີ້ບອກແລະຂໍ້ສະ ເໜີ ແນະຂອງທ່ານ ໝໍ.
- ໂຣກເບົາຫວານປະເພດ 1 - 500 ມລກສອງເທື່ອຕໍ່ມື້, ນອກ ເໜືອ ຈາກການກະກຽມອິນຊູລິນ, ຫຼັກສູດການປິ່ນປົວຢ່າງຕໍ່ເນື່ອງ, ຕາມກົດລະບຽບ, ແມ່ນມາຈາກ 4 ຫາ 6 ເດືອນ.
- ໂຣກເບົາຫວານປະເພດ 2 - 500 ມລກສອງເທື່ອຕໍ່ມື້, ໃນຂະຫນານກັບຢາທີ່ມີທາດໂປຣຕີນໃນເລືອດຫລືເປັນສ່ວນ ໜຶ່ງ ຂອງການ ບຳ ບັດດ້ວຍ monotherapy, ໄລຍະເວລາຂອງຫຼັກສູດແມ່ນຖືກ ກຳ ນົດໂດຍທ່ານ ໝໍ.
- intoxication cardiac glycoside - 750 ມລກຕໍ່ມື້ກ່ອນອາການຈະຫາຍໄປ.
ການຮັກສາແບບດັ້ງເດີມ
ການປິ່ນປົວໂຣກເສັ້ນປະສາດໂດຍການຊ່ວຍເຫຼືອຂອງຢາພື້ນເມືອງຄວນໄດ້ຮັບການປະຕິບັດຫຼັງຈາກປຶກສາຫາລືກັບແພດຫົວໃຈ. ໂດຍປົກກະຕິພວກເຂົາແນະ ນຳ ຕົວເອງໃຫ້ໃຊ້ວິທີການປິ່ນປົວທີ່ບໍ່ ທຳ ມະດາ ສຳ ລັບການຟື້ນຕົວຂອງຮ່າງກາຍຢ່າງໄວວາ, ເພາະວ່າໃນການປະສົມປະສານກັບຢາ, ວິທີການຮັກສາຢູ່ເຮືອນຢ່າງໄວວາແລະປະສົບຜົນ ສຳ ເລັດຊ່ວຍໃນການ ກຳ ຈັດການສະແດງອອກຂອງພະຍາດທັງ ໝົດ.
ການຂາດນໍ້າໃນຮ່າງກາຍ, ເຖິງແມ່ນວ່າເລັກນ້ອຍ, ກໍ່ສາມາດເພີ່ມຄວາມໄວໃນເລືອດແລະເຮັດໃຫ້ເກີດຄວາມຜິດປົກກະຕິ. ການຊ່ວຍເຫຼືອຄັ້ງ ທຳ ອິດໃນລະຫວ່າງການໂຈມຕີແມ່ນການດື່ມນ້ ຳ ເຢັນ ໜຶ່ງ ຈອກ: ມັນຊ່ວຍຫຼຸດຜ່ອນຄວາມຕຶງຄຽດ, ຄວາມກັງວົນໃຈແລະວິນຫົວ.
ເພື່ອ ກຳ ຈັດຄວາມຜິດປົກກະຕິຢູ່ເຮືອນ, ພ້ອມດ້ວຍການໂຈມຕີດ້ວຍໂຣກຫົວໃຈວາຍ, ມັນເປັນປະໂຫຍດໃນການລ້າງ. ຂັ້ນຕອນດັ່ງກ່າວ, ພ້ອມກັບອາບນ້ ຳ ເຢັນ, "ບູດ" ລະບົບປະສາດ, ສ້າງຄວາມສົມດຸນໃຫ້ແກ່ກິດຈະ ກຳ ທີ່ມີຄວາມເຫັນອົກເຫັນໃຈແລະພະຍາດສັດ.
ເນື່ອງຈາກເນື້ອໃນແຮ່ທາດທີ່ອຸດົມສົມບູນ, ນ້ ຳ ຕານສີນ້ ຳ ຕານຟື້ນຟູຄວາມດຸ່ນດ່ຽງຂອງ electrolytes (ແມກນີຊຽມ, ໂພແທດຊຽມ, ແຄວຊ້ຽມແລະສັງກະສີ), ການຂາດສານອາຫານທີ່ເຮັດໃຫ້ຫົວໃຈວາຍ. ສ່ວນປະກອບທີ່ອຸດົມດ້ວຍທາດເຫຼັກຊ່ວຍໃນການເປັນໂລກເລືອດຈາງເຊິ່ງເປັນ ໜຶ່ງ ໃນສາເຫດຂອງການເກີດອາການຜິດປົກກະຕິ. ເປັນທາດແປ້ງທາດແປ້ງທີ່ສັບສົນ, ສານກໍ່ຈະດູດຊຶມໄດ້ງ່າຍ. ປະລິມານທີ່ຕ້ອງການແມ່ນ 30-50 g ເຊິ່ງສາມາດລະລາຍໃນຈອກນ້ ຳ ໄດ້.
ການຂາດແຄນແມກນີຊຽມກະຕຸ້ນໃຫ້ເກີດຄວາມຜິດປົກກະຕິ, ເນື່ອງຈາກວ່າການໄຫລວຽນຂອງອົກຊີເຈນໃຫ້ກັບຈຸລັງຖືກລົບກວນ. ແຮ່ທາດຊ່ວຍຜ່ອນຄາຍເສັ້ນເລືອດແດງ, ສົ່ງເສີມການຜະລິດພະລັງງານຈາກ ATP ໃນ cardiomyocytes. ການກິນ 150-250 ມລກສາມເທື່ອຕໍ່ມື້, ທ່ານສາມາດເສີມຂະຫຍາຍການເຮັດວຽກຂອງຫົວໃຈ. ຫມາກໄມ້ປ່າເມັດແລະສານສະກັດຈາກ hawthorn ມີຜົນກະທົບທີ່ສັບສົນຕໍ່ພະຍາດຕ່າງໆຂອງຫົວໃຈ, ແຕ່ເຮັດວຽກເປັນປະ ຈຳ. ສານທີ່ເຮັດໃຫ້ເສັ້ນເລືອດໃນເສັ້ນເລືອດຜ່ອນຄາຍແລະຫຼຸດຜ່ອນຄວາມກົດດັນ, ນັ້ນແມ່ນ, ກຳ ຈັດອາການຕ່າງໆ.ສາເຫດດ້ານຊີວະເຄມີແລະພະລັງງານທີ່ເຮັດໃຫ້ການໂຈມຕີຍັງບໍ່ທັນໄດ້ຮັບການແກ້ໄຂ, ແລະຮ່າງກາຍຕ້ອງໄດ້ທົດແທນພວກມັນ. ເນື່ອງຈາກວ່າຫມາກໄມ້ແມ່ນຖືກຫ້າມໃນ bradycardia, arrhythmias, ຄວາມດັນເລືອດຕໍ່າແລະການຖືພາ. ຫົວໃຈເຕັ້ນໄວ, ເປັນອາການຂອງການເປັນປະ ຈຳ ເດືອນ, ສະຫງົບລົງດ້ວຍຄວາມຊ່ວຍເຫຼືອຂອງ tincture ຂອງ hawthorn. ທ່ານຕ້ອງຕື່ມນ້ ຳ 20 ຢອດໃສ່ຈອກນ້ ຳ 3 ເທື່ອຕໍ່ມື້. ປະສິດທິຜົນຂອງຢານີ້ບົ່ງບອກຕົວເອງໃນ ໜຶ່ງ ອາທິດ. Tincture ບໍ່ສາມາດຖືກນໍາໃຊ້ພາຍໃຕ້ຄວາມກົດດັນທີ່ຫຼຸດລົງ.
ເຄື່ອງດື່ມທີ່ອີງໃສ່ສອງບ່ວງກາເຟຂອງ hawthorn, rosehip, ໃບ motherwort ແລະຊາຂຽວຖອກຈອກນ້ ຳ ຕົ້ມ, ປະໄວ້ 1 ຊົ່ວໂມງ. ເຄື່ອງມືດັ່ງກ່າວແມ່ນໃຊ້ໃນເວລາກາງເວັນແທນໃບຊາປົກກະຕິເພື່ອຄວບຄຸມຈັງຫວະຫົວໃຈດ້ວຍຄວາມດັນໂລຫິດແລະໂຣກ neurosis ຂອງຫົວໃຈ.
ການເກັບເອົາຮາກ valerian, ໃບຂອງໂມງສາມໃບແລະ ໝາກ ພິກໄທ, ໜຶ່ງ ບ່ວງແກງແຕ່ລະບ່ວງ, ຖືກຖອກໃສ່ຈອກນ້ ຳ ຕົ້ມແລະ ໜຶ່ງ ຊົ່ວໂມງກໍ່ຖືກນ້ ຳ. ຫຼັງຈາກການກັ່ນຕອງແລ້ວ, ຢາດັ່ງກ່າວຖືກເອົາໄປໃນບ່ວງ 30 ນາທີກ່ອນອາຫານ 3 ຄັ້ງຕໍ່ມື້.
ໝາກ ໄມ້ viburnum 3 ຈອກແມ່ນຖືກຕີໂດຍໃຊ້ເຄື່ອງປັ່ນແລະຖອກລົງດ້ວຍນ້ ຳ ຕົ້ມ 2 ລິດ. ການປະສົມດັ່ງກ່າວແມ່ນອີ່ມຕົວເປັນເວລາຫົກຊົ່ວໂມງ, ກັ່ນຕອງດ້ວຍການເພີ່ມ 500 ml ຂອງນໍ້າເຜິ້ງ. ຜະລິດຕະພັນດັ່ງກ່າວຖືກເກັບຮັກສາໄວ້ໃນຕູ້ເຢັນແລະຖືກນໍາໃຊ້ໃນສ່ວນທີສາມຂອງແກ້ວສາມເທື່ອຕໍ່ມື້ໃນຫຼັກສູດເປັນເວລາສອງອາທິດ. ສ່ວນປະກອບນີ້ແມ່ນມີປະສິດຕິຜົນ ສຳ ລັບບັນຫາຫົວໃຈ, ເຊິ່ງສະແດງໂດຍການທົບທວນຄືນຂອງຄົນເຈັບ.
ການຕົບແຕ່ງດອກໄມ້ໃບ birch (ບ່ວງ ໜຶ່ງ ຈອກຕໍ່ຈອກນ້ ຳ ຕົ້ມ) ແມ່ນກິນເຄິ່ງ ໜຶ່ງ ໃນຕອນເຊົ້າແລະຕອນແລງ. ທ່ານສາມາດປະສົມນ້ ຳ ໝາກ ນາວ 10 ກຣາມ, ໃບ wort ທີ່ St ຂອງ John, ໃບແມ່ແລະໃບ birch, ຖອກນ້ ຳ ຕົ້ມແລະປ່ອຍໃຫ້ປະສົມປະມານ ໜຶ່ງ ຊົ່ວໂມງ. ດື່ມຈອກໄຕມາດທຸກໆມື້.
ໃນເວລາທີ່ເຕັ້ນຂອງຫົວໃຈຊ້າ, ເຄື່ອງມືທີ່ອີງໃສ່ນາວແລະຜັກທຽມຖືກນໍາໃຊ້. ມັນເປັນສິ່ງຈໍາເປັນທີ່ຈະຕັດສິບຫມາກໄມ້, ຖອກນ້ໍາຕົ້ມ, ຫຼັງຈາກ 10 ນາທີ, ຖອກນ້ໍາແລະປະສົມມັນດ້ວຍຫົວຜັກທຽມທີ່ມີຫົວຜັກທຽມຫຼາຍສິບສ່ວນ. ນ້ ຳ ເຜິ້ງ ໜຶ່ງ ບ່ວງແກງຈະຖືກເພີ່ມເຂົ້າໃນຜະລິດຕະພັນ, ແລະສ່ວນປະກອບແມ່ນມີອາຍຸເປັນເວລາສິບວັນໃນຕູ້ເຢັນ, ເປັນໄລຍະທີ່ສັ່ນສະເທືອນ. ເອົາວິທີແກ້ໄຂໃນ ຈຳ ນວນສີ່ບ່ວງກາເຟໃສ່ກະເພາະອາຫານຫວ່າງເພື່ອເພີ່ມສຽງຂອງລະບົບປະສາດແລະເສັ້ນເລືອດ.
ເພື່ອຮັກສາໂຣກ atrial fibrillation, ມັນເປັນສິ່ງຈໍາເປັນທີ່ຈະເຮັດໃຫ້ການເກັບກໍາຂອງຮາກຂອງ valerian, balm ນາວແລະ yarrow (ສ່ວນປະກອບແມ່ນປະຕິບັດໃນອັດຕາສ່ວນ 3: 3: 2). ພືດສະຫມຸນໄພທີ່ຖືກປະສົມແມ່ນປະສົມຢ່າງລະອຽດ, ວັດແທກ 2 ບ່ວງປະສົມແລະຕື່ມໃສ່ຈອກທີ່ບໍ່ມີນ້ ຳ ຮ້ອນ. ຫຼັງຈາກນັ້ນ, ສ່ວນປະກອບດັ່ງກ່າວຕ້ອງຖືກປະໄວ້ເປັນເວລາ 3 ຊົ່ວໂມງ ສຳ ລັບການຮຽກຮ້ອງ, ຫຼັງຈາກນັ້ນມັນຖືກຕົ້ມແລະກັ່ນຕອງ. ເອົາເຂົ້າຕົ້ມທີ່ກຽມໄວ້ໃນສ່ວນນ້ອຍໆຕະຫຼອດມື້. ການປັບປຸງສຸຂະພາບທີ່ ສຳ ຄັນເກີດຂື້ນພາຍຫຼັງ 2-3 ວັນ. ສຳ ລັບຜົນໄດ້ຮັບທີ່ເຫັນໄດ້, ແນະ ນຳ ໃຫ້ຜ່ານການຝຶກອົບຮົມເປັນເວລາ 7 ວັນ, ແຕ່ລະຄັ້ງກະກຽມສ່ວນ ໃໝ່ ຂອງຜະລິດຕະພັນ.
ການພົວພັນຢາ
ມັນສາມາດຖືກກໍານົດຮ່ວມກັນກັບຢາຂອງກຸ່ມ pharmacological ອື່ນໆ (ຕົວແທນ hypoglycemic, ການກະກຽມ insulin). ຜົນກະທົບຂອງ taurine ໃນຂະບວນການ E -book ຊ່ວຍເພີ່ມປະສິດທິພາບຂອງ glycosides cardiac ແລະ blockers ຊ່ອງທາງດ້ວຍທາດການຊຽມ, ສະນັ້ນ, ດ້ວຍການໄດ້ຮັບສານຂະ ໜານ, ແນະ ນຳ ໃຫ້ຫຼຸດປະລິມານຂອງຢາເຫຼົ່ານີ້ລົງເຄິ່ງ ໜຶ່ງ.

ຜົນຂ້າງຄຽງແລະການກິນເກີນ
ການປິ່ນປົວດ້ວຍຢາດິບຊີຕີແມ່ນໄດ້ຮັບການຍອມຮັບໄດ້ດີຈາກຄົນເຈັບ, ໂດຍບໍ່ມີອາການຂ້າງຄຽງ. ດ້ວຍຄວາມອ່ອນໄຫວທີ່ເພີ່ມຂື້ນຫຼືຄວາມບໍ່ທົນທານຕໍ່ບຸກຄົນຕໍ່ສ່ວນປະກອບຕົ້ນຕໍຫຼືຊ່ວຍ, ອາການແພ້ໃນຮູບແບບຂອງຜື່ນຜິວ ໜັງ (urticaria) ໄດ້ຖືກສັງເກດເຫັນ. ໃນກໍລະນີດັ່ງກ່າວ, ມັນກໍ່ເປັນໄປໄດ້ທີ່ຈະຍົກເລີກການປິ່ນປົວຫຼືການແຕ່ງຕັ້ງຢາຕ້ານອັກເສບ. ມີໂລກເບົາຫວານໃນຂະນະທີ່ກິນຢາ, ການລະລາຍໃນເລືອດໃນເລືອດອາດຈະພັດທະນາໄດ້, ມັນ ຈຳ ເປັນຕ້ອງປັບຂະ ໜາດ ຂອງການກະກຽມອິນຊູລິນ.
Contraindications
ຢາດັ່ງກ່າວບໍ່ໄດ້ຖືກ ກຳ ນົດໄວ້ ສຳ ລັບຄວາມບໍ່ຍອມຮັບຂອງແຕ່ລະບຸກຄົນຕໍ່ taurine ຫຼືສ່ວນປະກອບອື່ນໆຂອງຢາ. ການຕ້ອນຮັບແມ່ນຖືກ ທຳ ລາຍໂດຍຄົນທີ່ມີອາຍຸຕ່ ຳ ກວ່າ 18 ປີ.ການ ນຳ ໃຊ້ໃນໄລຍະຖືພາແລະໃນໄລຍະໃຫ້ນົມລູກແມ່ນບໍ່ຖືກແນະ ນຳ ເນື່ອງຈາກມີຂໍ້ມູນທີ່ບໍ່ພຽງພໍກ່ຽວກັບຜົນກະທົບຂອງສານທີ່ມີການເຄື່ອນໄຫວຕົ້ນຕໍຕໍ່ລູກແລະຂະບວນການຂອງການສ້າງ.
ການປຽບທຽບຂອງ Dibikor
ຖ້າກວດພົບວ່າຄວາມບໍ່ສະ ໝັກ ໃຈຂອງແຕ່ລະຄົນ (ຕົວຢ່າງ, ໃນຮູບແບບຂອງພູມແພ້ຕໍ່ຜິວ ໜັງ), ທ່ານ ໝໍ ສາມາດທົດແທນຢາດັ່ງກ່າວໂດຍໃຊ້ ໜຶ່ງ ໃນຕົວຄ້າຍຄືກັນຂອງໂຄງສ້າງ (Taurine Bufus ຫຼື Taufon), ຫຼືດ້ວຍຢາທີ່ມີກົນໄກທີ່ຄ້າຍຄືກັນ. ຢາເຫຼົ່ານີ້ປະກອບມີ:
- Flowerpot - ຢາທີ່ຊ່ວຍເພີ່ມການເຜົາຜານ metabolism ແລະປັບປຸງການສະ ໜອງ ພະລັງງານຂອງເນື້ອເຍື່ອ, ຖືກ ກຳ ນົດໃຫ້ເປັນພະຍາດຫົວໃຈ, ພະຍາດຕາທີ່ມີຄວາມເສື່ອມຂອງເນື້ອງອກ.
- ເມັກຊິໂກແມ່ນສານຕ້ານອະນຸມູນອິດສະຫຼະ, neuroprotective, nootropic, anxiolytic ແລະສານຕ້ານອະນຸມູນອິດສະຫຼະທີ່ໃຊ້ໃນ ischemia ແລະໃນຂັ້ນຕອນຂອງການເປັນໂຣກ myocardial infarction.
- Metamax ແມ່ນ angioprotector ທີ່ໃຊ້ໃນການປິ່ນປົວພະຍາດຫົວໃຈແລະເຮືອກອງທຶນ.
- Neocardyl - antianginal, antiarrhythmic, antioxidant, cardiotonic, antiplatelet, antispasmodic, antihypoxic, neuroprotective, antiatherosclerotic.
- Preductal ແມ່ນຢາຊະນິດ ໜຶ່ງ ທີ່ມີຜົນຕໍ່ຕ້ານສານຕ້ານອະນຸມູນອິດສະຫຼະທີ່ຊ່ວຍປັບປຸງການເຜົາຜານພະລັງງານ.
- tincture Hawthorn ແມ່ນຢາສະຫມຸນໄພທີ່ມີຜົນກະທົບ antispasmodic cardiotonic, ຖືກນໍາໃຊ້ໃນການປິ່ນປົວໂຣກຫົວໃຈ.

ລາຄາ Dibikor
ທ່ານສາມາດຊື້ຢາໃນຮ້ານຂາຍຢາຫລືຊັບພະຍາກອນທີ່ມີຄວາມຊ່ຽວຊານທາງອິນເຕີເນັດ, ພ້ອມດ້ວຍການຈັດສົ່ງກັບບ້ານ. ໃບສັ່ງແພດຈາກທ່ານ ໝໍ ແມ່ນບໍ່ ຈຳ ເປັນ ສຳ ລັບສິ່ງນີ້. ລະດັບລາຄາ ສຳ ລັບທຸກຮູບແບບຂອງການປ່ອຍຢາໃນຮ້ານຂາຍຢາມອດໂກ:
| ແບບຟອມການປ່ອຍ | ລາຄາສະເລ່ຍ, ເປັນຮູເບີນ |
|---|---|
| ແທັບເລັດ 250 ເລກ 30 ໃນບັດ. ການຫຸ້ມຫໍ່ | 269 |
| ຢາເມັດ 250 ເລກທີ 60 ຕໍ່ບັດ. ການຫຸ້ມຫໍ່ | 475 |
| ຢາເມັດ 500 ເລກທີ 30 ໃນຕຸກ | 425 |
| ຢາເມັດ 500 ເລກທີ 60 ໃນແກ້ວ | 550 |
ນາງ Anna, ອາຍຸ 32 ປີ, ຕາມການແນະ ນຳ ຂອງເພື່ອນ, ນາງໄດ້ກິນ Dibicor ສຳ ລັບການສູນເສຍນ້ ຳ ໜັກ ໃນລະຫວ່າງຄາບອາຫານ, ດື່ມ 2 ເມັດຕໍ່ມື້ເປັນເວລາ 2 ເດືອນຄຽງຄູ່ກັບຄາບອາຫານທີ່ບໍ່ມີທາດແປ້ງ. ມັນກາຍເປັນການລະຄາຍເຄືອງຫນ້ອຍລົງແລະລະບົບປະສາດ, ມັນສາມາດສູນເສຍ 7 ກິໂລ. ຂ້ອຍບໍ່ໄດ້ສັງເກດເຫັນຜົນຂ້າງຄຽງໃດໆຈາກການກິນມັນ, ຂ້ອຍຮູ້ສຶກດີຕະຫຼອດເວລານີ້.
Sergey, ອາຍຸ 42 ປີຂ້ອຍຖືກກວດພົບວ່າເປັນພະຍາດເບົາຫວານປະເພດ 1, Dibicor ຖືກ ກຳ ນົດໃຫ້ເປັນສ່ວນ ໜຶ່ງ ຂອງການປິ່ນປົວທີ່ສົມບູນແບບ. ຂ້ອຍກິນເມັດ 500 ມລກສອງເທື່ອຕໍ່ມື້, ເຄິ່ງຊົ່ວໂມງກ່ອນອາຫານ. ນໍ້າຕານເກືອບຈະກັບຄືນສູ່ສະພາບປົກກະຕິໃນອາທິດທີ 6 ຂອງການໄດ້ຮັບສານ. ເຄື່ອງມືມີລາຄາບໍ່ແພງ, ທ່ານ ໝໍ ກ່າວວ່າໃນຂະນະທີ່ຮັກສາການເຄື່ອນໄຫວໃນຫຼັກສູດຕໍ່ໄປ, ທ່ານສາມາດພະຍາຍາມຫຼຸດປະລິມານຂອງການກະກຽມອິນຊູລິນ.
Marina, ອາຍຸ 46 ປີ, ຄວາມລົ້ມເຫຼວຂອງຫົວໃຈຂອງຂ້ອຍໄດ້ຖືກກວດພົບໃນ 3 ປີກ່ອນ. Dibikor ໄດ້ຖືກແນະ ນຳ ເມື່ອໄວໆມານີ້, ທ່ານ ໝໍ ສັ່ງໃຫ້ກິນ 4 ເມັດຕໍ່ມື້, ແບ່ງເປັນ 3 ຄັ້ງ. ຕົວຊີ້ວັດຄວາມກົດດັນໄດ້ຮັບການປັບປຸງ, ນາງເລີ່ມຮູ້ສຶກສະບາຍ, ສຽງທົ່ວໄປຂອງນາງກັບຄືນສູ່ສະພາບປົກກະຕິ. ຂ້ອຍພໍໃຈ, ຂ້ອຍຈະດື່ມໃນຫລັກສູດສອງຫລືສາມເທື່ອຕໍ່ປີ.
ສາເຫດຂອງ arrhythmias ໃນໂລກເບົາຫວານ
ສະພາບຂອງກ້າມເນື້ອຫົວໃຈໃນໂລກເບົາຫວານແມ່ນມີລັກສະນະໂດຍການປ່ຽນແປງດັ່ງກ່າວ:
- ເນື່ອງຈາກການເພີ່ມຂື້ນຂອງນ້ ຳ ຕານໃນກຸ່ມກ້າມເນື້ອ, ທາດໂປຼຕີນຈາກໂຄງສ້າງທີ່ຜິດປົກກະຕິ (glycated) ກໍ່ຖືກສ້າງຕັ້ງຂຶ້ນ.
- ດ້ວຍການຂາດອິນຊູລິນ, myocardiocytes ຂາດສານອາຫານເພື່ອສ້າງພະລັງງານ.
- ໄຂມັນແລະໂປຕີນແມ່ນໃຊ້ເປັນແຫຼ່ງພະລັງງານ. ນີ້ເຮັດໃຫ້ການສະສົມຂອງອົງການ ketone ເປັນພິດຕໍ່ຈຸລັງ.
- ໂຣກ atherosclerosis ທີ່ກ້າວຫນ້າຈະເຮັດໃຫ້ການໄຫຼວຽນຂອງເລືອດຫຼຸດລົງຜ່ານເສັ້ນເລືອດແດງ.
- ດ້ວຍໂຣກ neuropathy ທີ່ເປັນເອກະລາດ, ຄວາມເລິກຂອງຫົວໃຈແມ່ນຖືກລົບກວນ.
ທັງ ໝົດ ນີ້ ນຳ ໄປສູ່ການລະເມີດການປະພຶດແລະຄວາມຕື່ນເຕັ້ນຂອງ myocardium, ການພັດທະນາຂອງການລົບກວນຂອງຈັງຫວະຊະນິດຕ່າງໆ, ແລະການຫຼຸດລົງຂອງ ກຳ ລັງຂອງການຫົດຕົວ. ນອກຈາກນັ້ນ, ພະຍາດທາງເດີນອາຫານຂອງຮໍໂມນຮໍໂມນເຮັດໃຫ້ມີການປ່ຽນແປງໃນສ່ວນປະກອບຂອງ electrolyte ຂອງເລືອດເຊິ່ງເປັນອັນຕະລາຍທີ່ສຸດແມ່ນການຂາດແຄນແມກນີຊຽມແລະໂປຕາຊຽມ.
ການຈັດປະເພດຂອງ arrhythmias ໃນໂລກເບົາຫວານ
ເພື່ອສ້າງແຮງກະຕຸ້ນໃນໄຟຟ້າໃນ myocardium ມີຈຸລັງພິເສດຂອງ sinus node. ຕາມປົກກະຕິພວກເຂົາແມ່ນຜູ້ທີ່ເຮັດຈັງຫວະ. ພາຍໃຕ້ອິດທິພົນຂອງການປ່ຽນແປງຂອງຂະບວນການ E -book ໃນຜູ້ປ່ວຍເບົາຫວານ, ປະເພດຂອງໂຣກເສັ້ນເລືອດອຸດຕັນປະເພດດັ່ງຕໍ່ໄປນີ້ເກີດຂື້ນ:
- tachycardia - ການຫົດຕົວເລື້ອຍໆແຕ່ເປັນຈັງຫວະ,
- bradycardia - ອັດຕາການເຕັ້ນຂອງຫົວໃຈຕໍ່າກວ່າ 60 ເທື່ອຕໍ່ນາທີ,
- arrhythmia (ຈັງຫວະປົກກະຕິ) sinus ຕົ້ນກໍາເນີດ,
- extrasystole (ການຫຼຸດຜ່ອນແບບພິເສດ).
ເມື່ອແຫລ່ງທີ່ມາຂອງການຜະລິດສັນຍານປ່ຽນແປງ, ການຫລອກລວງແລະໂຣກ fibrillation ຂອງ atria ຫຼື ventricles ພັດທະນາ. ການຊ້າໆຂອງການກະຕຸ້ນຂອງການກະຕຸ້ນຕາມ myocardium ເຮັດໃຫ້ເກີດການຂັດຂວາງປະເພດອື່ນ. ໃນພະຍາດເບົາຫວານ mellitus, ປະສົມປະສານຂອງ arrhythmias ອາດຈະເກີດຂື້ນ.
ອາການຂອງຄວາມລົ້ມເຫຼວຂອງຫົວໃຈ
ບາງປະເພດຂອງການລົບກວນຂອງຈັງຫວະອາດຈະບໍ່ສະແດງຕົວເອງໃນຄລີນິກແລະຖືກກວດພົບໃນໄລຍະການກວດຫາໂຣກ ECG. ອາການຂອງການຜິດປົກກະຕິແມ່ນຂື້ນກັບຊະນິດຂອງມັນ, ອັດຕາການເຕັ້ນຂອງ ກຳ ມະຈອນ, ຜົນກະທົບຕໍ່ການໄຫຼວຽນຂອງເລືອດພາຍໃນຫົວໃຈ, ກະແສເລືອດ, ໂພຊະນາການຂອງສະ ໝອງ ແລະ ໝາກ ໄຂ່ຫຼັງ. ອາການທີ່ມີລັກສະນະເດັ່ນທີ່ສຸດແມ່ນ:
- ການຂັດຂວາງແລະມະລາຍຫາຍໄປຂອງຫົວໃຈ (ດ້ວຍໂຣກ extrasystole ຫຼື sinus arrhythmia),
- ຫົວໃຈເຕັ້ນເລື້ອຍໆກັບ tachycardia,
- ການຈ່ອຍຜອມ, ອ່ອນເພຍແລະວິນຫົວແມ່ນສັນຍານຂອງຄວາມລົ້ມເຫຼວຂອງ bradycardia ຫຼື sinus.
ການໂຈມຕີ (paroxysm) ຂອງ flicker ຫຼື tachycardia ແມ່ນຮູ້ສຶກວ່າເປັນການເພີ່ມຂື້ນຂອງອັດຕາການເຕັ້ນຂອງຫົວໃຈຢ່າງກະທັນຫັນ, ເຊິ່ງບັນລຸ 200 ເທື່ອຕໍ່ນາທີ. ມີຮູບແບບຄົງທີ່ຂອງໂຣກ atrial fibrillation, ອາດຈະບໍ່ມີອາການສະແດງອອກ.
ເປັນຫຍັງອາການຜິດປົກກະຕິເກີດຂື້ນເລື້ອຍໆກັບໂຣກເບົາຫວານປະເພດ 2
ໂຣກເບົາຫວານປະເພດ 2 ສ່ວນໃຫຍ່ມັກຈະພັດທະນາຕໍ່ກັບຄວາມເປັນມາຂອງໂລກອ້ວນ, ຄວາມດັນໂລຫິດແດງແລະການປ່ຽນແປງເສັ້ນເລືອດໃນເສັ້ນເລືອດ. ຖ້າມີລະດັບ glucose ສູງໃນເລືອດ, ຄວາມຜິດປົກກະຕິທັງ ໝົດ ນີ້ຈະເລີນກ້າວ ໜ້າ.
ໜຶ່ງ ໃນປັດໃຈທີ່ກໍ່ໃຫ້ເກີດຂະບວນການ dystrophic ທີ່ຮ້າຍແຮງໃນ myocardium ແມ່ນລະດັບເພີ່ມຂື້ນຂອງ insulin. ນີ້ແມ່ນປະຕິກິລິຍາທີ່ຊົດເຊີຍຕໍ່ການຂາດຄວາມອ່ອນໄຫວຂອງເນື້ອເຍື່ອກັບຮໍໂມນນີ້.
Insulin ເຮັດໃຫ້ມີການສັງເຄາະ cholesterol ເພີ່ມຂື້ນໃນຕັບ, ການຍ່ອຍຂອງໄຂມັນໃນເນື້ອເຍື່ອ subcutaneous, ຊ່ວຍເພີ່ມການແຂງຕົວຂອງເລືອດ. ດັ່ງນັ້ນ, ໃນຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານຊະນິດທີ 2, ຝາຂອງເສັ້ນເລືອດຈະຖືກ ທຳ ລາຍໄວກ່ວາເກົ່າ, ແລະດ້ວຍເຫດນີ້, ການໄຫຼວຽນຂອງເລືອດໃນກ້າມຊີ້ນຫົວໃຈຫຼຸດລົງ, ແລະຈັງຫວະຂອງການປັ້ນຂອງມັນກໍ່ຈະຖືກລົບກວນ.
ອັນຕະລາຍຂອງການເກີດຄວາມຜິດປົກກະຕິໃນໂລກເບົາຫວານແມ່ນຫຍັງ
ຮູບແບບທີ່ບໍ່ຮ້າຍແຮງຂອງເສັ້ນເລືອດໃນສະ ໝອງ ສາມາດ ນຳ ໄປສູ່ການຢຸດຂອງການຫົດຕົວທີ່ສົມບູນ, ການອຸດຕັນຂອງເສັ້ນເລືອດໃນເສັ້ນເລືອດ, ການລົບກວນຂອງເສັ້ນເລືອດໃນກະດູກສັນຫຼັງ - ໂຣກປອດບວມ, ເຊັ່ນດຽວກັນກັບເສັ້ນເລືອດຕັນແລະຫົວໃຈວາຍ.
ການລົບກວນຈັງຫວະຊະນິດໃດກໍ່ເປັນອັນຕະລາຍຕໍ່ການພັດທະນາຂອງການຫົດຕົວທີ່ບໍ່ເປັນລະບຽບຂອງເສັ້ນໃຍກ້າມເນື້ອ - ການຜ່າຕັດເສັ້ນເລືອດ. ອາການດັ່ງຕໍ່ໄປນີ້ ກຳ ລັງເຕີບໃຫຍ່:
- ຈຸດອ່ອນທີ່ຮ້າຍແຮງ
- ສະຕິເສີຍ
- ການພົກຍ່ຽວແລະກະເພາະ ລຳ ໄສ້ໂດຍບໍ່ຕັ້ງໃຈ,
- ຄວາມດັນເລືອດຫຼຸດລົງ
- ກຳ ມະຈອນຢຸດເຊົາ,
- cramps ເລີ່ມຕົ້ນ
- ຫາຍໃຈແລະເຕັ້ນຫົວໃຈຢຸດ
- ການເສຍຊີວິດທາງດ້ານການຊ່ວຍເກີດຂື້ນ.
ເພາະສະນັ້ນ, ໃນເວລາທີ່ພະຍາດເບົາຫວານມີອາການເບົາຫວານ, ທ່ານ ຈຳ ເປັນຕ້ອງໄດ້ວັດແທກນໍ້າຕານໃນເລືອດຂອງທ່ານຢ່າງຮີບດ່ວນ.
ການບົ່ງມະຕິກ່ຽວກັບຈັງຫວະຫົວໃຈສະຫມໍ່າສະເຫມີ
ເພື່ອກໍານົດຄວາມລົບກວນຂອງຈັງຫວະ, ການສຶກສາ ECG ແມ່ນຖືກປະຕິບັດ, ແລະໃນກໍລະນີທີ່ມີຄວາມຜິດປົກກະຕິຫຼື paroxysmal arrhythmias, ການຕິດຕາມກວດກາຕະຫຼອດມື້ແມ່ນຊີ້ບອກ. ອີງຕາມການປະຈັກພະຍານ, ການສຶກສາກ່ຽວກັບ electrophysiological ແມ່ນຖືກກໍານົດໂດຍຜ່ານການແນະນໍາຂອງ electrodes ເຂົ້າໄປໃນຢູ່ຕາມໂກນຫົວໃຈຫຼືຫຼອດເລືອດ. ໃນເວລາດຽວກັນ, ຕົວຊີ້ວັດຂອງ electrocardiography ພາຍໃນແລະພາຍນອກແມ່ນຖືກບັນທຶກພ້ອມກັນ.
ການທົດສອບການອອກ ກຳ ລັງກາຍເພື່ອກວດຫາຄວາມຜິດປົກກະຕິທີ່ບໍ່ສາມາດແຜ່ອອກໄດ້ແມ່ນມີແນວພັນຕໍ່ໄປນີ້:
- squats
- ຍ່າງ
- ລົດຖີບ ergometer ຫຼືເຄື່ອງແລ່ນລົດຖີບ,
- ການບໍລິຫານຂອງ dipyridamole ຫຼື ATP.
cardiogram ໄດ້ຖືກກວດກ່ອນແລະຫຼັງການໂຫຼດ. ນີ້ຊ່ວຍໃຫ້ທ່ານສາມາດຕັດສິນຄວາມສາມາດໃນການສະຫງວນຂອງ myocardium ແລະການຊົດເຊີຍສໍາລັບຄວາມລົບກວນຂອງຈັງຫວະ.
ການປິ່ນປົວດ້ວຍຢາ
ອີງຕາມປະເພດຂອງ arrhythmia, 4 ຫ້ອງຮຽນຂອງ blockers ສາມາດຖືກກໍານົດ:
- ຊ່ອງທາງ sodium (procainamide, aminalin, lidocaine, etatsizin),
- ຕົວຮັບ beta (atenolol, metoprolol),
- ຊ່ອງທາງໂພແທດຊຽມ (Cordaron, Ornid),
- ຊ່ອງແຄວຊຽມ (Verapamil, Diltiazem).
ຢາຕ້ານໂລກເອດສ໌ແມ່ນໃຊ້ໃນເວລາທີ່ການຊົດເຊີຍ hyperglycemia ບັນລຸ. ໃນກໍລະນີນີ້, ບໍ່ພຽງແຕ່ຈະມີປະລິມານນ້ ຳ ຕານໃນເລືອດເທົ່ານັ້ນ, ແຕ່ຍັງມີຄໍເລສເຕີຣອນ, triglycerides, ອັດຕາສ່ວນຂອງ lipoproteins ທີ່ມີຄວາມ ໜາ ແໜ້ນ ຕໍ່າແລະສູງ, glycated hemoglobin ແລະຄວາມດັນເລືອດຈະຖືກປະເມີນຜົນ.
ວິທີການຜ່າຕັດຫົວໃຈ
ດ້ວຍຜົນກະທົບທີ່ບໍ່ພຽງພໍຂອງການປິ່ນປົວດ້ວຍຢາ, ວິທີການຮາກສາມາດໃຊ້ໄດ້ຫຼາຍກ່ວາກໍລະນີທີ່ມີການລົບກວນຈັງຫວະທີ່ຮ້າຍແຮງພ້ອມກັບໄພຄຸກຄາມທີ່ອາດຈະເກີດຂື້ນຕໍ່ຊີວິດຂອງຄົນເຈັບ. ວິທີການດັ່ງຕໍ່ໄປນີ້ໃຊ້ໄດ້:
- ກະຕຸ້ນໂດຍ ກຳ ມະຈອນເຕັ້ນໄຟຟ້າຜ່ານທໍ່ອາຫານ,
- implantation ຂອງແຫຼ່ງຈັງຫວະທຽມ (ຈັງຫວະເຄື່ອງສຽງ) ໃນອັດຕາການເຕັ້ນຂອງຫົວໃຈຕໍ່າ,
- ການຕິດຕັ້ງລະບົບ cardioverter ສຳ ລັບພະຍາດຕິດຕໍ່ທາງຊີວະພາບ paroxysmal ແລະໂຣກ fibrillation,
- ການລະມັດລະວັງບໍລິເວນຂອງ myocardium ດ້ວຍແຫລ່ງທີ່ມາຂອງຈັງຫວະຜິດປົກກະຕິໂດຍໃຊ້ຄື້ນວິທະຍຸ,
- ການຜ່າຕັດຫົວໃຈເປີດ.
ການປ້ອງກັນການເກີດຂື້ນຂອງໂຣກເສັ້ນເລືອດໃນໂຣກເບົາຫວານ
ວິທີການທີ່ ສຳ ຄັນທີ່ສຸດໃນການປ້ອງກັນການພັດທະນາຂອງພະຍາດເບົາຫວານໃນຜູ້ທີ່ເປັນໂລກເບົາຫວານແມ່ນການຮັກສາລະດັບ glycemia ທີ່ແນະ ນຳ ໃຫ້ໃກ້ຄຽງກັບລະບຽບການວິທະຍາສາດ.
ເພື່ອເຮັດສິ່ງນີ້, ທ່ານຕ້ອງຍຶດ ໝັ້ນ ໃນອາຫານການກິນຢ່າງເຄັ່ງຄັດໂດຍຍົກເວັ້ນທາດແປ້ງແລະໄຂມັນທີ່ຍ່ອຍໄດ້ງ່າຍຈາກການກິນສັດ, ການກິນຢາທີ່ໄດ້ ກຳ ນົດໄວ້, ພ້ອມທັງເຮັດກິດຈະ ກຳ ທາງຮ່າງກາຍທີ່ບໍ່ມີປະໂຫຍດ.
ມັນເປັນສິ່ງ ຈຳ ເປັນທີ່ຈະປະຖິ້ມການສູບຢາ, ກາເຟ, ພະລັງງານ, ເຫຼົ້າ, ຈຳ ກັດການກິນເກີນ ຈຳ ກັດທີ່ກ່ຽວຂ້ອງກັບຄວາມເຄັ່ງຄຽດທາງຈິດ. ການຮັກສາ Arrhythmia ຄວນຈະຖືກປະຕິບັດໂດຍຜູ້ຊ່ຽວຊານພາຍໃຕ້ການຊີ້ ນຳ ຂອງ ECG ແລະການວິນິດໄສຫ້ອງທົດລອງເທົ່ານັ້ນ.
ການພັດທະນາຂອງ arrhythmias ໃນພະຍາດເບົາຫວານແມ່ນການສະແດງອອກຂອງພະຍາດ cardiomyopathy ພະຍາດເບົາຫວານ, ໂຣກ neuropathy ແລະໂຣກ atherosclerotic ຂອງເສັ້ນເລືອດ. ຫຼັກສູດຂອງມັນສາມາດມາຈາກຄວາມວຸ້ນວາຍຂອງຈັງຫວະທີ່ບໍ່ສະບາຍໄປສູ່ສະພາບທີ່ເປັນໄພຂົ່ມຂູ່ຕໍ່ຊີວິດ. ສຳ ລັບການຮັກສາ, ລະດັບນ້ ຳ ຕານໃນເລືອດແມ່ນເປັນປົກກະຕິ, ຢາຕ້ານໄວຣັດໄດ້ຖືກ ນຳ ໃຊ້, ແລະການຮັກສາຜ່າຕັດແມ່ນໃຊ້ຖ້າບໍ່ມີປະສິດຕິພາບ.
ວິດີໂອທີ່ເປັນປະໂຫຍດ
ສຳ ລັບການປ້ອງກັນອາການແຊກຊ້ອນຈາກໂລກເບົາຫວານ, ເບິ່ງວີດີໂອນີ້:
ຢາ Panangin ສຳ ລັບ arrhythmias ແມ່ນຖືກ ກຳ ນົດທັງ ສຳ ລັບຈຸດປະສົງຂອງການຮັກສາແລະ ສຳ ລັບ prophylaxis, ລວມທັງ atrial fibrillation. ວິທີການໃຊ້ຢາ, ເວລາໃດດີກວ່າທີ່ຈະເລືອກ Panangin forte ສຳ ລັບເສັ້ນປະສາດທີ່ບໍ່ສະ ໝໍ່າ ສະ ເໝີ?
ອາຫານທີ່ມີສ່ວນປະກອບ ສຳ ລັບອາການຢຸດເຕັ້ນ, tachycardia ຫຼື extrasystole ຈະຊ່ວຍປັບປຸງການເຮັດວຽກຂອງຫົວໃຈ. ກົດລະບຽບດ້ານໂພຊະນາການມີຂໍ້ ຈຳ ກັດແລະ contraindications ສຳ ລັບຜູ້ຊາຍແລະແມ່ຍິງ. ໂດຍສະເພາະແມ່ນອາຫານທີ່ຖືກຄັດເລືອກຢ່າງລະມັດລະວັງດ້ວຍ atrial fibrillation, ໃນຂະນະທີ່ກິນ Warfarin.
ຖ້າຫາກວ່າ anaprilin ລາຄາຖືກຖືກກໍານົດໄວ້ສໍາລັບ arrhythmias, ວິທີການດື່ມມັນ? ຢາເມັດ ສຳ ລັບໂຣກ atrial fibrillation ມີ contraindications, ດັ່ງນັ້ນທ່ານ ຈຳ ເປັນຕ້ອງປຶກສາທ່ານ ໝໍ. ກົດລະບຽບການເປີດປະຕູຮັບແມ່ນຫຍັງ?
ຖ້າເກີດອາການຜິດປົກກະຕິເກີດຂື້ນໃນຕອນກາງຄືນ, ໃນຕອນເຊົ້າຄົນເຈັບຈະຮູ້ສຶກອຶດອັດ, ນອນບໍ່ຫຼັບ. ນອກຈາກນີ້ຍັງມັກໃນທົ່ວໄປ, arrhythmia ແມ່ນເສີມໂດຍ insomnia, ຄວາມຢ້ານກົວ. ເປັນຫຍັງການຊັກໃນເວລານອນ, ນອນຢູ່ໃນແມ່ຍິງ? ມີເຫດຜົນຫຍັງແດ່? ເປັນຫຍັງການໂຈມຕີ tachycardia, ຫົວໃຈຈົມລົງ, palpitations ກະທັນຫັນເກີດຂື້ນ? ການຮັກສາແມ່ນຫຍັງ?
ບາງຄັ້ງ arrhythmia ແລະ bradycardia ເກີດຂື້ນພ້ອມກັນ. ຫຼື arrhythmia (ລວມທັງໂຣກ atrial fibrillation) ຕໍ່ກັບຄວາມເປັນມາຂອງ bradycardia, ມີແນວໂນ້ມທີ່ຈະເປັນ. ມີຢາຫຍັງແດ່ແລະຢາຕ້ານໄວຣັດທີ່ຄວນດື່ມ? ການປິ່ນປົວ ດຳ ເນີນໄປແນວໃດ?
ໃນເວລາດຽວກັນ, ໂຣກເບົາຫວານແລະໂຣກ angina pectoris ກໍ່ເປັນໄພຂົ່ມຂູ່ທີ່ຮ້າຍແຮງຕໍ່ສຸຂະພາບ. ວິທີການປິ່ນປົວໂຣກຜີວ ໜັງ ທີ່ມີໂຣກເບົາຫວານປະເພດ 2? ສິ່ງທີ່ລົບກວນຈັງຫວະຂອງຫົວໃຈສາມາດເກີດຂື້ນ?
ເກືອບບໍ່ມີໃຜຄຸ້ມຄອງເພື່ອຫລີກລ້ຽງການພັດທະນາຂອງໂຣກ atherosclerosis ໃນໂລກເບົາຫວານ. ເຊື້ອພະຍາດທັງສອງຢ່າງນີ້ມີຄວາມ ສຳ ພັນໃກ້ຊິດ, ເພາະວ່າການເພີ່ມນ້ ຳ ຕານມີຜົນກະທົບທາງລົບຕໍ່ ກຳ ແພງຂອງເສັ້ນເລືອດ, ເຮັດໃຫ້ເກີດການພັດທະນາຂອງການລະລາຍຂອງເສັ້ນເລືອດຕໍ່າໃນສ່ວນສຸດຂອງຄົນເຈັບ. ການປິ່ນປົວເກີດຂື້ນກັບອາຫານການກິນ.
ສຳ ລັບຜູ້ທີ່ສົງໃສວ່າພວກເຂົາມີບັນຫາກ່ຽວກັບຈັງຫວະຫົວໃຈ, ມັນຈະເປັນປະໂຫຍດທີ່ຈະຮູ້ສາເຫດແລະອາການຂອງໂຣກ atrial fibrillation. ເປັນຫຍັງມັນຈິ່ງເກີດຂື້ນແລະພັດທະນາໃນຊາຍແລະຍິງ? ຄວາມແຕກຕ່າງລະຫວ່າງ paroxysmal ແລະໂຣກ atrial fibrillation idiopathic ແມ່ນຫຍັງ?
Arrhythmia ເກີດຂື້ນຫຼັງຈາກເສັ້ນເລືອດຕັນໃນການປະກົດຕົວຂອງບັນຫາຫົວໃຈ, ແຜ່ນ atherosclerotic, ແລະປັດໃຈອື່ນໆ. ໂຣກ atrial fibrillation ຍັງປາກົດຂື້ນຍ້ອນການກັບມາມີຊີວິດທີ່ບໍ່ດີ.
ຂໍ້ແນະ ນຳ ກ່ຽວກັບໂພຊະນາການ
ການດຸ່ນດ່ຽງໄຟຟ້າແມ່ນຖືກຮັກສາໄວ້ໂດຍລະບົບປະສາດ. ຖ້າຫາກວ່າໂຊດຽມໃນເລືອດຫຼຸດລົງ, ປັດສະວະຈະຖືກໄລ່ອອກມາຈາກ ໜິ້ວ ໄຂ່ຫຼັງ, ແລະດ້ວຍການເພີ່ມເກືອ, ໃນທາງກົງກັນຂ້າມ, ຄວາມຢາກອາຫານຈະປາກົດ.
ເມື່ອຫ້ອງຫົວໃຈຜ່ອນຄາຍ, ມີໂຊດຽມແລະແຄວຊ້ຽມຢູ່ຂ້າງນອກຫຼາຍ, ແລະແມກນີຊຽມແລະໂພແທດຊຽມພາຍໃນ. ດ້ວຍການຕົກຄ້າງຂອງສານເຄມີໂຊດຽມແລະແຄວຊຽມເຂົ້າສູ່ພາຍໃນ, ແລະໂພແທດຊຽມແລະແມກນີຊຽມ - ພາຍນອກ. ມັນແມ່ນການໄດ້ຮັບທາດແຄນຊຽມເຂົ້າໃນເຄື່ອງຊ່ວຍໃນຫ້ອງເຊິ່ງເປັນສາເຫດຂອງການຫົດຕົວຂອງ myocardium. ດ້ວຍການເພີ່ມຄວາມເຂັ້ມຂົ້ນຂອງແຄວຊ້ຽມ, ຈັກສູບນ້ ຳ ໂພແທດຊຽມແລະໂຊດຽມໄດ້ຖືກເປີດໃຊ້, ເຊິ່ງຊ່ວຍໃຫ້ໄອອອນສາມາດກັບຄືນສູ່ ຕຳ ແໜ່ງ ເດີມຂອງມັນແລະ ນຳ ໄປສູ່ການຜ່ອນຄາຍຂອງເຊນ - ການປັບປຸງ ໃໝ່, ເຊິ່ງຮຽກຮ້ອງໃຫ້ມີແຮ່ທາດແມກນີຊຽມ.
ລະດັບທີ່ແຂງແຮງຂອງແມກນີຊຽມແມ່ນ 1,4.52,5 meq / l ໃນເລືອດ, ດ້ວຍການເຕີບໃຫຍ່ຂອງມັນໄລຍະເວລາ refractory ເພີ່ມຂື້ນ, ຄວາມຕື່ນເຕັ້ນແລະການປະພຶດຕົວຫຼຸດລົງ. ດັ່ງນັ້ນ, ແມກນີຊຽມຊັນເຟດແມ່ນໃຊ້ ສຳ ລັບການເຮັດໃຫ້ tachycardia ເຮັດໃຫ້ອາການສະແດງອອກເປັນການຊົ່ວຄາວ. ລະດັບຄວາມເຂັ້ມຂົ້ນສູງເຖິງ 27 meq / l ເພີ່ມໄລຍະເວລາຂອງ ກຳ ມະຈອນໃຫ້ກັບ ventricles, PQ ຍາວ (R), ເຊິ່ງຍັບຍັ້ງການສະກັດກັ້ນ atrioventricular, ການຂະຫຍາຍ QRS complex, ແລະການຈັບກຸມຫົວໃຈ. ແມກນີຊຽມຫຼາຍເກີນໄປເຮັດໃຫ້ເກີດຄວາມຜິດປົກກະຕິຂອງຫລອດເລືອດແລະຫລອດເລືອດ. ອົງປະກອບຕາມຮອຍສູງໆຍັງຊີ້ບອກເຖິງການຂາດນ້ ຳ, ພະຍາດ ໝາກ ໄຂ່ຫຼັງ, ໂຣກເບົາຫວານ, ໂຣກຕ່ອມນ້ ຳ ຕານ, ແລະເນື້ອງອກທີ່ເປັນມະເລັງ.
ອາຫານທີ່ມີໄຂມັນແລະແຄວຊ້ຽມໃນຄາບອາຫານແຊກແຊງການດູດຊຶມຂອງແມກນີຊຽມ. ສ່ວນຫຼາຍມັກ, ສາເຫດຂອງການຂາດແຄນແມ່ນການຖອກທ້ອງເປັນເວລາດົນ, ຄວາມເຄັ່ງຕຶງ, ເມື່ອສານດັ່ງກ່າວຖືກໃຊ້ໃນການສົ່ງຕໍ່ ກຳ ມະຈອນເຕັ້ນທີ່ ໜ້າ ຕື່ນເຕັ້ນ. ແມກນີຊຽມມີຢູ່ໃນ ໝາກ ກ້ວຍ, ເຂົ້າ ໜົມ, ໄຂ່ຂາວ, ຊີດ.
ທາດແຄວຊ້ຽມເກີນແມ່ນຮັບຜິດຊອບຕໍ່ການອຸດຕັນຂອງ atrioventricular, atrial fibrillation, sinus tachycardia ດ້ວຍການເພີ່ມຂື້ນຂອງລະດັບ 65%. ຖ້າທ່ານສັກເກືອດ້ວຍທາດການຊຽມໃນທາງເສັ້ນເລືອດ, ຄວາມຕື່ນເຕັ້ນຂອງໂຣກ myocardial ຈະເພີ່ມຂື້ນ. ທາດໂຊດຽມເປັນຕົວຕ້ານທານ, ຫຼຸດຄວາມເຂັ້ມຂົ້ນຂອງທາດໄອອອນແຄຊຽມ. ຄວາມສົມດຸນຖືກຄວບຄຸມໂດຍພະຍາດ parahormone, ເພາະວ່າແຮ່ທາດຫຼາຍເກີນໄປຈະເຮັດໃຫ້ hyperparathyroidism (ການສ້າງເນື້ອງອກ) ຫຼືການກິນວິຕາມິນດີເກີນໄປ.
ການດູດຊຶມດ້ວຍແຄວຊ້ຽມແມ່ນຂື້ນກັບຫຼາຍປັດໃຈ:
- ໄຂມັນສ່ວນເກີນໃນອາຫານ ນຳ ໄປສູ່ການ ກຳ ຈັດແຮ່ທາດ.
- ປະລິມານຂະຫນາດໃຫຍ່ຂອງແມກນີຊຽມກໍ່ຂັດຂວາງການດູດຊຶມຂອງແຄວຊຽມ.
- ການໄດ້ຮັບສານຟອສຟໍຣາມຫຼາຍເກີນໄປແມ່ນທ່າອ່ຽງໃນການໂພຊະນາການທີ່ທັນສະ ໄໝ, ນຳ ໄປສູ່ການເຮັດໃຫ້ເສັ້ນເລືອດແດງແຂງ, ການສ້າງກ້ອນຫີນໃນ ໝາກ ໄຂ່ຫຼັງ. ໝາກ ສະຕໍເບີຣີແລະ ໝາກ ອຶແມ່ນຕົວຢ່າງຂອງການປະສົມປະສານທີ່ດີທີ່ສຸດຂອງສອງສານ.
- ອາຊິດ oxalic ຫຼາຍເກີນໄປໃນຜັກສີຂຽວສົ່ງຜົນໃຫ້ເກີດການລະລາຍຂອງເກືອທີ່ລະລາຍເຊິ່ງເປັນອັນຕະລາຍຕໍ່ ໝາກ ໄຂ່ຫຼັງ.
ເນື່ອງຈາກວ່າແຫຼ່ງທີ່ດີທີ່ສຸດຂອງທາດການຊຽມແມ່ນເນີຍແຂງກະທຽມ, ຜັກບົ່ວຂຽວ, parsley, ຊີ້ນບໍ່ຕິດ.
ມີການຂາດໂພແທດຊຽມ, ໂຣກຜິວ ໜັງ, ຄວາມເຈັບປວດກ້າມເນື້ອ, ອ່ອນເພຍແລະອາການຄັນຄາຍຕໍ່ກັບພື້ນຫລັງຂອງການເກີດຂື້ນຂອງກະແສເລືອດ. ດ້ວຍການຂາດແຄນຂອງໄອອອນໃນ myocardium (ຕົວຢ່າງ, ກັບຄວາມລົ້ມເຫຼວຂອງຫົວໃຈ), ການປະຕິບັດແມ່ນຖືກລົບກວນ, ເສັ້ນເລືອດຝອຍ ventricular ພັດທະນາ, ປະຕິບັດຕາມການເສຍຊີວິດ. ຮ່າງກາຍໄດ້ຮັບທາດໂປຼຕີນຈາກ raisins, apricots ແຫ້ງ, ເປືອກມັນຕົ້ນ.
ການຂາດແຄນໂພແທດຊຽມໃນຄາບອາຫານບໍ່ຄ່ອຍຈະເກີດຂື້ນ, ແຕ່ການຂາດຂອງມັນສະແດງອອກໂດຍການຫຼຸດລົງຂອງຄວາມກົດດັນແລະຄວາມອ່ອນເພຍ. ອາຫານໂພແທດຊຽມຊ່ວຍໃຫ້ທ່ານສາມາດດຸ່ນດ່ຽງຄວາມສົມດຸນ, ແຕ່ເພື່ອຈຸດປະສົງຂອງມັນຮຽກຮ້ອງໃຫ້ມີການກວດເລືອດ ສຳ ລັບແຮ່ທາດ.
ໂຣກ Atrial fibrillation: ສາເຫດ, ຮູບແບບ, ການຄາດເດົາ, ອາການ, ວິທີການປິ່ນປົວ
ໂຣກ Atrial fibrillation ແມ່ນ ໜຶ່ງ ໃນຮູບແບບຂອງການລົບກວນຈັງຫວະທີ່ເກີດຈາກການເກີດຂື້ນຂອງຈຸດສຸມທາງດ້ານເສັ້ນເລືອດຂອງການ ໝູນ ວຽນຂອງເສັ້ນເລືອດໃນເສັ້ນປະສາດ sinus ຫຼືໃນເນື້ອເຍື່ອ atrial, ມີລັກສະນະສະແດງອອກມາຈາກການຫົດຕົວຂອງເສັ້ນເລືອດ atrial myocardial ທີ່ບໍ່ສະຫມໍ່າສະເຫມີ, ແລະວຸ່ນວາຍ.
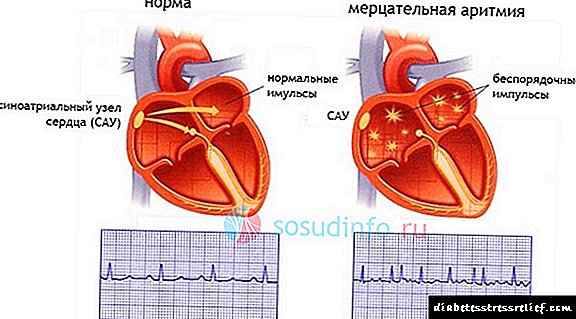
ຮູບແບບຂອງໂຣກ atrial fibrillation, paroxysmal, ທົນນານ
ໃນແນວຄິດທົ່ວໄປຂອງການເປັນໂຣກ atrial fibrillation, ໂຣກ fibrillation (flicker) ແລະ flutter atrial ແມ່ນແຕກຕ່າງກັນ. ໃນປະເພດ ທຳ ອິດ, ການຫົດຕົວຂອງອະໄວຍະວະແມ່ນ“ ຄື້ນຕື້ນ”, ມີ ກຳ ມະຈອນປະມານ 500 ຕໍ່ນາທີ, ເຮັດໃຫ້ມີການຫົດຕົວທາງ ventricular ຢ່າງໄວວາ. ດ້ວຍປະເພດທີສອງຂອງການຫົດຕົວຂອງ atrial, ປະມານ 300-400 ຕໍ່ນາທີ,“ ຄື້ນຟອງຂະ ໜາດ ໃຫຍ່”, ແຕ່ຍັງເຮັດໃຫ້ຫລອດລົມຫາຍໃຈຫຼາຍຂື້ນເລື້ອຍໆ. ທັງໃນປະເພດ ທຳ ອິດແລະປະເພດທີສອງ, ການຫົດຕົວຂອງ ventricular ສາມາດບັນລຸໄດ້ຫຼາຍກ່ວາ 200 ຕໍ່ນາທີ, ແຕ່ວ່າມີລົມຫາຍໃຈຂອງ atrial, ຈັງຫວະສາມາດເປັນປົກກະຕິ - ນີ້ແມ່ນອັນທີ່ເອີ້ນວ່າຈັງຫວະຫຼືຈັງຫວະຂອງ atrial flutter.
ຜູ້ອ່ານຂອງພວກເຮົາໄດ້ໃຊ້ ReCardio ຢ່າງປະສົບຜົນ ສຳ ເລັດໃນການຮັກສາໂລກ hypertension. ເບິ່ງຄວາມນິຍົມຂອງຜະລິດຕະພັນນີ້, ພວກເຮົາໄດ້ຕັດສິນໃຈສະ ເໜີ ໃຫ້ທ່ານສົນໃຈ.
ນອກຈາກນັ້ນ, ໂຣກ atrial fibrillation ແລະ flutter ສາມາດເກີດຂື້ນພ້ອມກັນໃນຄົນເຈັບຄົນດຽວໃນໄລຍະເວລາໃດ ໜຶ່ງ, ຕົວຢ່າງ, ດ້ວຍ paroxysm ຂອງ flicker - atrial flutter. ປົກກະຕິແລ້ວ, ໃນລະຫວ່າງການເປົ່າລົມ atrial, ຄວາມຖີ່ຂອງການຫົດຕົວຂອງ ventricles ຂອງ ventricles ສາມາດຢູ່ໃນຂອບເຂດປົກກະຕິ, ແລະຫຼັງຈາກນັ້ນການວິເຄາະ cardiogram ທີ່ຖືກຕ້ອງຫຼາຍກວ່ານັ້ນແມ່ນມີຄວາມ ຈຳ ເປັນ ສຳ ລັບການບົ່ງມະຕິທີ່ຖືກຕ້ອງ.
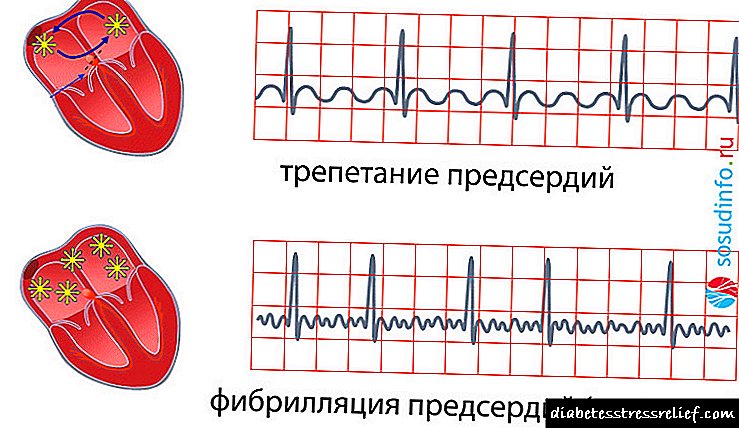
ນອກເຫນືອໄປຈາກການແບ່ງສ່ວນຂອງໂຣກ atrial fibrillation ດັ່ງກ່າວ, ອີງຕາມຫຼັກການຂອງຫຼັກສູດຂອງພະຍາດນີ້, ຮູບແບບຕໍ່ໄປນີ້ແມ່ນ ຈຳ ແນກ:
- Paroxysmal, ມີລັກສະນະໂດຍການເກີດຂື້ນຂອງການລົບກວນໃນການເຮັດວຽກຂອງຫົວໃຈແລະບັນທຶກໂດຍ ECG ໃນໄລຍະ 24-48 ຊົ່ວໂມງ ທຳ ອິດ (ເຖິງເຈັດວັນ), ເຊິ່ງສາມາດຢຸດໄດ້ດ້ວຍຕົນເອງຫຼືດ້ວຍການຊ່ວຍເຫຼືອຂອງຢາ,
- ທົນນານ, ມີລັກສະນະຈາກການລົບກວນຈັງຫວະເຊັ່ນຈັງຫວະ atrial fibrillation ຫຼື flutter ເປັນເວລາຫຼາຍກວ່າເຈັດວັນ, ແຕ່ມີຄວາມສາມາດໃນການຟື້ນຟູດ້ວຍຕົນເອງຫຼືເປັນຢາຕາມຈັງຫວະ,.
- ໄລຍະຍາວ, ມີຢູ່ເປັນເວລາດົນກວ່າ ໜຶ່ງ ປີ, ແຕ່ມີຄວາມສາມາດໃນການຟື້ນຟູຈັງຫວະໂດຍຜ່ານການແນະ ນຳ ກ່ຽວກັບຢາຫຼື electrocardioversion (ການຟື້ນຟູຈັງຫວະ sinus ໂດຍໃຊ້ເຄື່ອງ defibrillator),
- ຖາວອນ - ຮູບແບບ ໜຶ່ງ ທີ່ສະແດງໂດຍການຂາດຄວາມສາມາດໃນການຟື້ນຟູຈັງຫວະ sinus, ມີຢູ່ເປັນເວລາຫຼາຍປີ.
ອີງຕາມຄວາມຖີ່ຂອງການປັ້ນທາງ ventricular, brady, normo, ແລະ tachysystolic ຂອງ atrial fibrillation ແມ່ນມີຄວາມແຕກຕ່າງ. ເພາະສະນັ້ນ, ໃນກໍລະນີ ທຳ ອິດ, ຄວາມຖີ່ຂອງການຫົດຕົວຂອງ ventricular ແມ່ນຫນ້ອຍກວ່າ 55-60 ຕໍ່ນາທີ, ໃນວິນາທີ - 60-90 ຕໍ່ນາທີແລະໃນຄັ້ງທີສາມ - 90 ຫຼືຫຼາຍກວ່ານັ້ນຕໍ່ນາທີ.
ສະຖິຕິ
ອີງຕາມການສຶກສາທີ່ ດຳ ເນີນໃນປະເທດຣັດເຊຍແລະຕ່າງປະເທດ, ໂຣກ atrial fibrillation ເກີດຂື້ນໃນ 5% ຂອງປະຊາກອນໃນໄລຍະ 60 ປີແລະໃນ 10% ຂອງປະຊາກອນໃນໄລຍະ 80 ປີ. ຍິ່ງໄປກວ່ານັ້ນ, ແມ່ຍິງປະສົບກັບໂຣກ atrial fibrillation 1.5 ເທື່ອເລື້ອຍກວ່າຜູ້ຊາຍ. ອັນຕະລາຍຂອງການເກີດປະກົດການຫຍໍ້ທໍ້ແມ່ນວ່າໃນຄົນເຈັບທີ່ມີຮູບແບບ paroxysmal ຫຼືແບບຖາວອນ, ເສັ້ນເລືອດຕັນໃນແລະອາການແຊກຊ້ອນຂອງ thromboembolic ອື່ນໆແມ່ນເກີດຂື້ນ 5 ເທົ່າຕົວ.
ໃນຜູ້ປ່ວຍທີ່ມີຄວາມຜິດປົກກະຕິຂອງຫົວໃຈ, ໂຣກ atrial fibrillation ເກີດຂື້ນໃນຫຼາຍກວ່າ 60% ຂອງທຸກໆກໍລະນີ, ແລະໃນຄົນເຈັບທີ່ເປັນໂຣກຫົວໃຈຫຼອດເລືອດໃນເກືອບ 10% ຂອງກໍລະນີ.
ມີຫຍັງເກີດຂື້ນກັບໂຣກ atrial fibrillation?
ການປ່ຽນແປງຂອງເຊື້ອພະຍາດໃນການລົບກວນຈັງຫວະນີ້ແມ່ນຍ້ອນຂະບວນການດັ່ງຕໍ່ໄປນີ້. ໃນເນື້ອເຍື່ອ myocardial ປົກກະຕິ, ແຮງກະຕຸ້ນກະແສໄຟຟ້າຈະເຄື່ອນຍ້າຍຢ່າງບໍ່ເປັນລະບຽບ - ຈາກເສັ້ນກ່າງ sinus ໄປທາງຂ້າງຂອງເສັ້ນໂຄ້ງ atrioventricular. ຖ້າຫາກວ່າມີທ່ອນໄມ້ຢູ່ໃນເສັ້ນທາງຂອງການກະຕຸ້ນ (ການອັກເສບ, ໂຣກ necrosis, ແລະອື່ນໆ), ແຮງກະຕຸ້ນບໍ່ສາມາດຂ້າມອຸປະສັກນີ້ໄດ້ແລະຖືກບັງຄັບໃຫ້ຍ້າຍໄປໃນທິດທາງກົງກັນຂ້າມ, ອີກເທື່ອຫນຶ່ງກໍ່ໃຫ້ເກີດຄວາມຕື່ນເຕັ້ນຂອງສ່ວນ myocardial ທີ່ໄດ້ເຮັດສັນຍາ.ດັ່ງນັ້ນ, ສູນທາງວິທະຍາສາດຂອງການ ໝູນ ວຽນຄົງທີ່ຂອງແຮງກະຕຸ້ນ.
ການກະຕຸ້ນຢ່າງບໍ່ຢຸດຢັ້ງຂອງບາງພື້ນທີ່ຂອງເນື້ອເຍື່ອ atrial ນຳ ໄປສູ່ຄວາມຈິງທີ່ວ່າພື້ນທີ່ເຫລົ່ານີ້ຂະຫຍາຍຄວາມຕື່ນເຕັ້ນໃຫ້ກັບ myocardium atrial ທີ່ຍັງເຫຼືອ, ແລະເສັ້ນໃຍຂອງມັນໄດ້ຖືກຫຼຸດລົງເປັນສ່ວນບຸກຄົນ, ແບບສຸ່ມແລະສະຫມໍ່າສະເຫມີ, ແຕ່ເລື້ອຍໆ.
ໃນອະນາຄົດ, ການກະຕຸ້ນກະແສໄຟຟ້າຈະຖືກປະຕິບັດໂດຍຜ່ານຈຸດເຊື່ອມຕໍ່ atrioventricular, ແຕ່ເນື່ອງຈາກຄວາມສາມາດ“ ຜ່ານ” ຂະ ໜາດ ນ້ອຍ, ມີພຽງແຕ່ສ່ວນ ໜຶ່ງ ຂອງແຮງກະຕຸ້ນທີ່ໄປຮອດ ventricles, ເຊິ່ງເລີ່ມຕົ້ນສັນຍາຢູ່ໃນຄວາມຖີ່ທີ່ແຕກຕ່າງກັນແລະຍັງມີຄວາມບໍ່ແນ່ນອນ.
ສິ່ງທີ່ເປັນສາເຫດຂອງໂຣກ atrial fibrillation?
ໃນສ່ວນໃຫຍ່ຂອງກໍລະນີ, ໂຣກ atrial fibrillation ເກີດຂື້ນເນື່ອງຈາກຄວາມເສຍຫາຍທາງອິນຊີຕໍ່ myocardium. ພະຍາດຂອງຊະນິດນີ້ແມ່ນຕົ້ນຕໍແມ່ນຄວາມຜິດປົກກະຕິຂອງຫົວໃຈ. ເນື່ອງຈາກໂຣກ stenosis ຫຼືວາວບໍ່ພຽງພໍໃນໄລຍະເວລາ, ຄົນເຈັບພັດທະນາ cardiomyopathy - ການປ່ຽນແປງຂອງໂຄງສ້າງແລະໂມເລກຸນຂອງ myocardium. Cardiomyopathy ນໍາໄປສູ່ຄວາມຈິງທີ່ວ່າສ່ວນຫນຶ່ງຂອງເສັ້ນໃຍກ້າມເນື້ອທີ່ປົກກະຕິໃນຫົວໃຈຈະຖືກທົດແທນໂດຍເສັ້ນໃຍ hypertrophic (ຫນາ), ເຊິ່ງສູນເສຍຄວາມສາມາດໃນການປະຕິບັດການກະຕຸ້ນ. ພື້ນທີ່ຂອງເນື້ອເຍື່ອ hypertrophied ແມ່ນ foci pathological ຂອງການກະຕຸ້ນໃນ atria ໃນເວລາທີ່ມັນມາກັບ stenosis ແລະ / ຫຼືຄວາມບໍ່ພຽງພໍຂອງປ່ຽງ mitral ແລະ tricuspid.
ພະຍາດຕໍ່ໄປ, ເຊິ່ງຄອບຄອງສະຖານທີ່ທີສອງໃນການເກີດຂອງໂຣກ atrial fibrillation, ແມ່ນພະຍາດຫົວໃຈຫຼອດເລືອດ, ລວມທັງການອັກເສບ myocardial infarction. ເສັ້ນທາງຂອງການພັດທະນາຂອງ arrhythmia ແມ່ນຄ້າຍຄືກັບຂໍ້ບົກຜ່ອງ, ມີພຽງແຕ່ບາງສ່ວນຂອງເນື້ອເຍື່ອກ້າມເນື້ອ ທຳ ມະດາເທົ່ານັ້ນທີ່ຖືກທົດແທນບໍ່ແມ່ນດ້ວຍ hypertrophic, ແຕ່ມີເສັ້ນໃຍ necrotic.
ຍັງເປັນສາເຫດທີ່ ສຳ ຄັນຂອງການເກີດຂື້ນຂອງໂຣກເສັ້ນເລືອດໃນສະ ໝອງ ບໍ່ຄືໂຣກ cardiosclerosis - ການຂະຫຍາຍຕົວຂອງເນື້ອເຍື່ອທີ່ເຊື່ອມຕໍ່ແທນຈຸລັງກ້າມເນື້ອ ທຳ ມະດາ. Cardiosclerosis ສາມາດປະກອບພາຍໃນສອງສາມເດືອນຫຼືຫຼາຍປີຫຼັງຈາກການໂຈມຕີຫົວໃຈຫຼືໂຣກ myocarditis (ການປ່ຽນແປງອັກເສບໃນເນື້ອເຍື່ອຫົວໃຈຂອງລັກສະນະໄວຣັດຫຼືເຊື້ອແບັກທີເລຍ). ໂຣກ atrial fibrillation ມັກຈະພົບໃນໄລຍະສ້ວຍແຫຼມຂອງການອັກເສບໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກ.
ໃນຜູ້ປ່ວຍບາງຄົນ, ໂຣກ atrial fibrillation ເກີດຂື້ນໃນກໍລະນີທີ່ບໍ່ມີຄວາມເສຍຫາຍທາງອິນຊີຕໍ່ຫົວໃຈເນື່ອງຈາກພະຍາດຂອງລະບົບ endocrine. ສາເຫດທົ່ວໄປທີ່ສຸດໃນກໍລະນີນີ້ແມ່ນພະຍາດ thyroid, ພ້ອມດ້ວຍການປ່ອຍຮໍໂມນຂອງມັນເພີ່ມຂື້ນໃນເລືອດ. ເງື່ອນໄຂນີ້ຖືກເອີ້ນວ່າ hyperthyroidism, ເຊິ່ງເກີດຂື້ນກັບໂຣກຫູເປື່ອຍຫຼືໂຣກຜີວ ໜັງ ທີ່ເປັນໂຣກ autoimmune. ນອກຈາກນັ້ນ, ຜົນກະທົບທີ່ກະຕຸ້ນຄົງທີ່ຂອງຮໍໂມນ thyroid ໃນຫົວໃຈ ນຳ ໄປສູ່ການສ້າງໂຣກ cardiomyopathy ທີ່ບໍ່ເປັນປະໂຫຍດເຊິ່ງໃນຕົວມັນເອງສາມາດ ນຳ ໄປສູ່ການກະທົບກະເທືອນໃນ atria.
ນອກເຫນືອໄປຈາກເຫດຜົນຕົ້ນຕໍ, ປັດໃຈສ່ຽງສາມາດຖືກກໍານົດວ່າເພີ່ມຄວາມເປັນໄປໄດ້ຂອງການພັດທະນາໂຣກ atrial fibrillation ໃນຄົນເຈັບສະເພາະ. ເຫຼົ່ານີ້ລວມມີອາຍຸຫຼາຍກວ່າ 50 ປີ, ເພດຍິງ, ໂລກອ້ວນ, ໂລກອ້ວນ, ໂລກຄວາມດັນເລືອດ, ພະຍາດທາງເດີນປັດສະວະ, ລວມທັງໂລກເບົາຫວານ, ປະຫວັດຂອງພະຍາດຫົວໃຈ.
ປັດໄຈທີ່ກະຕຸ້ນໃຫ້ເກີດການເກີດຂື້ນຂອງ paroxysm ຂອງໂຣກ atrial fibrillation ໃນຄົນທີ່ມີອາການຜິດປົກກະຕິໃນປະຫວັດສາດປະກອບມີເງື່ອນໄຂທີ່ເຮັດໃຫ້ເກີດການປ່ຽນແປງໃນລະບຽບການຂອງລະບົບປະຕິບັດການຂອງຫົວໃຈ.
ຍົກຕົວຢ່າງ, ໂດຍມີຜົນກະທົບທີ່ ສຳ ຄັນຂອງເສັ້ນປະສາດຂອງຊ່ອງຄອດ (ຊ່ອງຄອດ, ຜົນກະທົບຕໍ່ແມ່ກາຝາກ), ການໂຈມຕີທີ່ບໍ່ເປັນປົກກະຕິສາມາດເລີ່ມຕົ້ນຫຼັງຈາກກິນອາຫານ ໜັກ, ໃນເວລາທີ່ຮ່າງກາຍຫັນປ່ຽນ, ໃນເວລາກາງຄືນຫຼືໃນເວລາພັກຜ່ອນກາງເວັນ, ແລະອື່ນໆເມື່ອເສັ້ນປະສາດທີ່ເຫັນອົກເຫັນໃຈມີອິດທິພົນຕໍ່ຫົວໃຈ, ການປະກົດຕົວຫຼືຮ້າຍແຮງກວ່າເກົ່າຂອງການຢຸດເຊົາຂອງເສັ້ນປະສາດ. ເກີດຂື້ນເນື່ອງຈາກຄວາມກົດດັນ, ຄວາມຢ້ານກົວ, ຄວາມຮູ້ສຶກທີ່ເຂັ້ມແຂງຫຼືກິດຈະກໍາທາງດ້ານຮ່າງກາຍ - ນັ້ນແມ່ນເງື່ອນໄຂທັງ ໝົດ ທີ່ປະກອບດ້ວຍຄວາມລັບຂອງ adrenaline ແລະ norepinephrine ທີ່ເພີ່ມຂື້ນໃນເລືອດ.
ອາການຂອງໂຣກ atrial fibrillation
ອາການຂອງໂຣກ atrial fibrillation ອາດຈະແຕກຕ່າງກັນໃນຄົນເຈັບແຕ່ລະຄົນ.ຍິ່ງໄປກວ່ານັ້ນ, ການສະແດງທາງຄລີນິກສ່ວນໃຫຍ່ແມ່ນຖືກ ກຳ ນົດໂດຍຮູບແບບແລະການປ່ຽນແປງຂອງໂຣກ atrial fibrillation.

ດັ່ງນັ້ນ, ຕົວຢ່າງ, ຄລີນິກຂອງ paroxysmal atrial fibrillation ແມ່ນສົດໃສແລະມີລັກສະນະ. ຄົນເຈັບ, ຕໍ່ກັບຄວາມເປັນມາຂອງສຸຂະພາບຢ່າງເຕັມທີ່ຫຼືມີອາກາດລ່ວງ ໜ້າ ເລັກນ້ອຍ (ຫາຍໃຈສັ້ນໃນເວລາຍ່າງ, ເຈັບໃນບໍລິເວນຫົວໃຈ), ປະສົບກັບອາການທີ່ບໍ່ເປັນຕາກະທັນຫັນ - ຄວາມຮູ້ສຶກຂອງຫົວໃຈເຕັ້ນໄວ, ຄວາມຮູ້ສຶກຂາດອາກາດ, ການຫາຍໃຈຂອງການຫາຍໃຈ, ຄວາມຮູ້ສຶກທີ່ຫາຍໃຈຢູ່ໃນເອິກແລະຄໍ, ບໍ່ສາມາດຫາຍໃຈເຂົ້າຫຼືອອກ. ໃນກໍລະນີດັ່ງກ່າວ, ອີງຕາມ ຄຳ ອະທິບາຍຂອງຄົນເຈັບຕົວເອງ, ຫົວໃຈວຸ້ນວາຍຄ້າຍຄື "ຫາງຫາງ" ແມ່ນກຽມພ້ອມທີ່ຈະໂດດອອກຈາກ ໜ້າ ເອິກ, ແລະອື່ນໆນອກ ເໜືອ ຈາກອາການທີ່ມີລັກສະນະນີ້ຫຼາຍທີ່ສຸດ, ຄົນເຈັບບາງຄົນມີອາການສະແດງອາການ - ເຫື່ອອອກຫຼາຍເກີນໄປ, ຄວາມຮູ້ສຶກສັ່ນສະເທືອນພາຍໃນທົ່ວຮ່າງກາຍ, ແດງ ຫຼືຜິວ ໜັງ ບໍລິເວນໃບ ໜ້າ, ຄື່ນໄສ້, ຄວາມຮູ້ສຶກຂອງຫົວ. ອາການທີ່ສັບສົນດັ່ງກ່າວໃນພາສາທີ່ງ່າຍດາຍເອີ້ນວ່າ "ການແຕກແຍກ" ຂອງຈັງຫວະ.
ແຕ່ສັນຍານອັນຮ້າຍແຮງທີ່ຄວນແຈ້ງເຕືອນຍາດພີ່ນ້ອງແລະທ່ານ ໝໍ ທີ່ກວດເບິ່ງຄົນເຈັບແມ່ນການເຕັ້ນຂອງຄວາມດັນເລືອດສູງຂື້ນ (ຫຼາຍກ່ວາ 150 mmHg) ຫຼືກົງກັນຂ້າມ, ຄວາມກົດດັນຫຼຸດລົງຢ່າງຫຼວງຫຼາຍ (ຕໍ່າກ່ວາ 90 mmHg), ເພາະວ່າມີຄວາມສ່ຽງສູງຂອງຄວາມດັນສູງ ເສັ້ນເລືອດຕັນໃນ, ແລະຄວາມດັນເລືອດຕໍ່າແມ່ນອາການຂອງຄວາມລົ້ມເຫຼວຂອງຫົວໃຈສ້ວຍແຫຼມຫຼືອາການຊarrອກໃນກະແສເລືອດ.
ການສະແດງທາງຄລີນິກແມ່ນມີຄວາມສະຫວ່າງ, ອັດຕາການເຕັ້ນຂອງຫົວໃຈຫຼາຍກວ່າເກົ່າ. ເຖິງວ່າຈະມີຂໍ້ຍົກເວັ້ນເມື່ອຄົນເຈັບຍອມຮັບຄວາມຖີ່ຂອງ 120-150 ຕໍ່ນາທີຫຼາຍກ່ວາທີ່ ໜ້າ ພໍໃຈ, ແລະໃນທາງກັບກັນ, ຄົນເຈັບທີ່ມີຄວາມປ່ຽນແປງທາງສະ ໝອງ ມີປະສົບກັບຄວາມລົ້ມເຫຼວຂອງຫົວໃຈແລະວິນຫົວ.
ດ້ວຍຮູບແບບທີ່ບໍ່ໄດ້ຈ່າຍ, ແບບຄົງທີ່ຂອງໂຣກ atrial fibrillation ຫຼື flutter, ອັດຕາການເຕັ້ນຂອງຫົວໃຈແມ່ນປົກກະຕິ 80-120 ຕໍ່ນາທີ. ຄົນເຈັບເຄີຍມີຈັງຫວະດັ່ງກ່າວ, ແລະການປະຕິບັດບໍ່ໄດ້ຮູ້ສຶກລົບກວນໃນການເຮັດວຽກຂອງຫົວໃຈ, ພຽງແຕ່ມີການອອກ ກຳ ລັງກາຍເທົ່ານັ້ນ. ແຕ່ໃນທີ່ນີ້, ຍ້ອນການພັດທະນາຂອງໂຣກຫົວໃຈຊຸດໂຊມຊໍາເຮື້ອ, ການຮ້ອງທຸກກ່ຽວກັບການຫາຍໃຈສັ້ນໃນລະຫວ່າງການອອກກໍາລັງກາຍແມ່ນມາກ່ອນ, ແລະມັກຈະມີກິດຈະກໍາພາຍໃນບ້ານ ໜ້ອຍ ທີ່ສຸດແລະເວລາພັກຜ່ອນ.
ການວິນິດໄສ
ສູດການຄິດໄລ່ໃນການວິນິດໄສໂຣກ atrial fibrillation ປະກອບດ້ວຍຈຸດດັ່ງຕໍ່ໄປນີ້:
- ການກວດກາແລະສອບຖາມຄົນເຈັບ. ດັ່ງນັ້ນ, ເຖິງແມ່ນວ່າຢູ່ໃນຂັ້ນຕອນການເກັບ ກຳ ຂໍ້ຮ້ອງທຸກແລະການອັກຄີໄພກໍ່ຕາມ, ມັນກໍ່ເປັນໄປໄດ້ທີ່ຈະ ກຳ ນົດວ່າຄົນເຈັບມີອາການລົບກວນຈັງຫວະໃດໆ. ການນັບ ກຳ ມະຈອນຕໍ່ນາທີແລະການ ກຳ ນົດຄວາມບໍ່ສະຫມໍ່າສະເຫມີຂອງມັນອາດຈະກະຕຸ້ນໃຫ້ທ່ານ ໝໍ ມີຄວາມຄິດກ່ຽວກັບໂຣກ atrial fibrillation.
- ການບົ່ງມະຕິ ECG ແມ່ນວິທີງ່າຍໆ, ລາຄາບໍ່ແພງແລະໃຫ້ຂໍ້ມູນ ສຳ ລັບການຢັ້ງຢືນໂຣກ atrial fibrillation. cardiogram ໄດ້ຖືກປະຕິບັດແລ້ວໃນເວລາທີ່ທີມງານຂົນສົ່ງຄົນເຈັບຖືກເອີ້ນຫຼືໃນໄລຍະການປິ່ນປົວເບື້ອງຕົ້ນຂອງຄົນເຈັບທີ່ມີການຂັດຂວາງຢູ່ໃນຄລີນິກ.
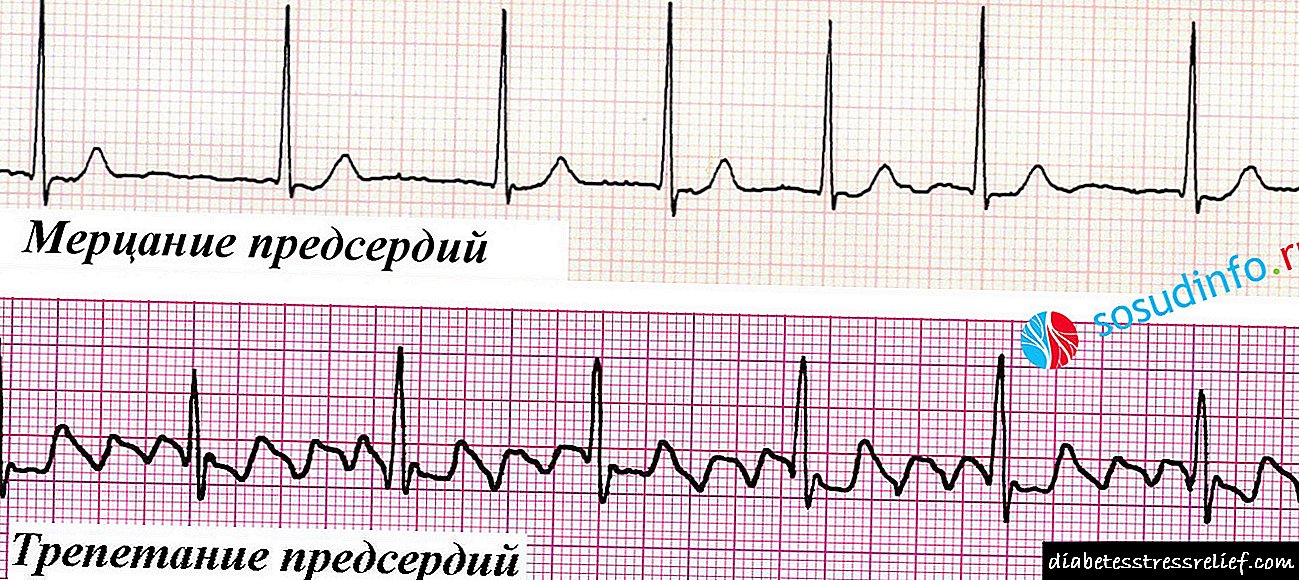
ເງື່ອນໄຂຂອງການເປັນໂຣກ atrial fibrillation ແມ່ນ:
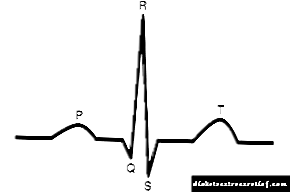 ການປະກົດຕົວຂອງຈັງຫວະທີ່ບໍ່ແມ່ນ sinus (ບໍ່ປາກົດຢູ່ໃນຈຸລັງຂອງ sinus node), ເຊິ່ງສະແດງອອກໂດຍການບໍ່ມີຄື້ນ P ຢູ່ທາງ ໜ້າ ຂອງແຕ່ລະສະລັບສັບຊ້ອນ ventricular,
ການປະກົດຕົວຂອງຈັງຫວະທີ່ບໍ່ແມ່ນ sinus (ບໍ່ປາກົດຢູ່ໃນຈຸລັງຂອງ sinus node), ເຊິ່ງສະແດງອອກໂດຍການບໍ່ມີຄື້ນ P ຢູ່ທາງ ໜ້າ ຂອງແຕ່ລະສະລັບສັບຊ້ອນ ventricular,- ການປະກົດຕົວຂອງຈັງຫວະທີ່ບໍ່ສະຫມໍ່າສະເຫມີ, ເຊິ່ງສະແດງໂດຍໄລຍະ R-R ທີ່ແຕກຕ່າງກັນ - ໄລຍະຫ່າງທີ່ແຕກຕ່າງກັນລະຫວ່າງສະລັບສັບຊ້ອນທີ່ສະທ້ອນໃຫ້ເຫັນການຫົດຕົວຂອງ ventricular,
- ອັດຕາການເຕັ້ນຂອງຫົວໃຈສາມາດມີຫຼາຍຂະ ໜາດ - ແຕ່ 40-50 ເຖິງ 120-150 ຕໍ່ນາທີຫຼືຫຼາຍກວ່ານັ້ນ,
- ສະລັບສັບຊ້ອນ QRS (ສະລັບສັບຊ້ອນ ventricular) ບໍ່ໄດ້ປ່ຽນແປງ,
- ຄື້ນຟອງຂື່ນ f ຫຼືຄື້ນ fl.
- ຫຼັງຈາກ ECG, ຕົວຊີ້ບອກການເຂົ້າໂຮງ ໝໍ ໃນໂຮງ ໝໍ ແມ່ນຖືກ ກຳ ນົດ (ເບິ່ງຂ້າງລຸ່ມນີ້). ໃນກໍລະນີຂອງການເຂົ້າໂຮງ ໝໍ, ການກວດກາຕໍ່ໄປແມ່ນປະຕິບັດຢູ່ໃນພະຍາດ cardiology, ການປິ່ນປົວພະຍາດຫຼືການຜ່າຕັດກະດູກສັນຫຼັງ, ໃນກໍລະນີທີ່ຖືກປະຕິເສດຈາກການເຂົ້າໂຮງ ໝໍ, ຄົນເຈັບຈະຖືກສົ່ງໄປກວດຕໍ່ຢູ່ຄລີນິກທີ່ສະຖານທີ່ຢູ່ອາໄສ.
- ໃນບັນດາວິທີການບົ່ງມະຕິເພີ່ມເຕີມ, ທີ່ຖືກ ກຳ ນົດແລະໃຫ້ຂໍ້ມູນຫຼາຍທີ່ສຸດແມ່ນການຕິດຕາມກວດກາ ECG ແລະຄວາມດັນເລືອດປະ ຈຳ ວັນ. ວິທີການນີ້ອະນຸຍາດໃຫ້ທ່ານລົງທະບຽນເຖິງແມ່ນວ່າຈັງຫວະສັ້ນໆຂອງ arrhythmia ທີ່ບໍ່“ ຖືກຈັບ” ໃສ່ cardiogram ມາດຕະຖານ, ແລະຍັງຊ່ວຍໃນການປະເມີນຄຸນນະພາບຂອງການປິ່ນປົວ.
- Ultrasound ຂອງຫົວໃຈ, ຫຼື echo-CS (echo-cardioscopy).ມັນແມ່ນ "ມາດຕະຖານ ຄຳ" ໃນການບົ່ງມະຕິຮູບພາບຂອງໂຣກຫົວໃຈ, ຍ້ອນວ່າມັນອະນຸຍາດໃຫ້ກວດພົບ
ການລະເມີດທີ່ ສຳ ຄັນຂອງສັນຍາ myocardial, ຄວາມຜິດປົກກະຕິຂອງໂຄງສ້າງຂອງມັນແລະເພື່ອປະເມີນສ່ວນປະກອບທີ່ບໍ່ຖືກຕ້ອງຂອງ ventricle ຊ້າຍ, ເຊິ່ງເປັນເງື່ອນໄຂທີ່ຕັດສິນ ສຳ ລັບການປະເມີນປະສິດທິຜົນຂອງການປິ່ນປົວ ສຳ ລັບໂຣກຫົວໃຈລົ້ມເຫຼວ. - ການກວດສອບ electroesysysical transesophageal (PEFI) ແມ່ນວິທີການທີ່ອີງໃສ່ການກະຕຸ້ນປອມຂອງ myocardium ແລະການກະຕຸ້ນຂອງ flicker, ເຊິ່ງສາມາດຖືກບັນທຶກໃນ ECG ທັນທີ. ມັນໄດ້ຖືກປະຕິບັດດ້ວຍຈຸດປະສົງຂອງການລົງທະບຽນ arrhythmia, ເຊິ່ງທາງຄລີນິກລົບກວນຄົນເຈັບດ້ວຍຄວາມຮູ້ສຶກທີ່ມີຫົວຂໍ້, ແຕ່ບໍ່ໄດ້ຖືກບັນທຶກໄວ້ໃນ ECG (ລວມທັງການນໍາໃຊ້ການກວດສອບ Holter).
- X-ray ແມ່ນໃຊ້ເພື່ອກວດຄົນເຈັບທີ່ມີຮູບແບບ paroxysmal (ສົງໃສວ່າເປັນໂຣກປອດບວມ) ແລະມີຮູບແບບຄົງທີ່ (ສຳ ລັບການປະເມີນຄວາມວຸ້ນວາຍໃນປອດຍ້ອນໂຣກຫົວໃຈຊຸດໂຊມ).
- ການກວດເລືອດທົ່ວໄປແລະຊີວະເຄມີ, ການສຶກສາກ່ຽວກັບລະດັບຂອງຮໍໂມນ thyroid ໃນເລືອດ, ultrasound ຂອງຕ່ອມ thyroid - ຊ່ວຍໃນການບົ່ງມະຕິຄວາມແຕກຕ່າງຂອງ cardiomyopathies.
ໃນຫຼັກການ, ສຳ ລັບການວິນິດໄສໂຣກ atrial fibrillation, ການຮ້ອງທຸກທີ່ມີລັກສະນະ (ຄວາມລົ້ມເຫຼວຂອງຫົວໃຈ, ເຈັບ ໜ້າ ເອິກ, ຫາຍໃຈ), anamnesis (ເກີດຂື້ນຢ່າງແນ່ນອນຫຼືມີຢູ່ເປັນເວລາດົນນານ), ແລະ ECG ທີ່ມີອາການຂອງໂຣກ atrial fibrillation ຫຼື flutter ແມ່ນພຽງພໍ. ເຖິງຢ່າງໃດກໍ່ຕາມ, ເພື່ອຊອກຫາສາເຫດທີ່ເຮັດໃຫ້ເກີດການລົບກວນຈັງຫວະດັ່ງກ່າວຄວນຢູ່ໃນຂັ້ນຕອນການກວດກາຄົນເຈັບຢ່າງລະອຽດເທົ່ານັ້ນ.
ກົນລະຍຸດໃນການຮັກສາໂຣກ atrial fibrillation
ການປິ່ນປົວໂຣກ paroxysmal ແລະແບບຟອມຖາວອນຂອງໂຣກ atrial fibrillation ແມ່ນແຕກຕ່າງກັນ. ຈຸດປະສົງຂອງການຊ່ວຍເຫຼືອໃນຮູບແບບ ທຳ ອິດແມ່ນການໃຫ້ການດູແລສຸກເສີນແລະ ດຳ ເນີນການປິ່ນປົວດ້ວຍການຟື້ນຟູດ້ວຍຈັງຫວະ. ໃນຮູບແບບທີສອງ, ບຸລິມະສິດແມ່ນການແຕ່ງຕັ້ງການປິ່ນປົວດ້ວຍຈັງຫວະກັບການໃຊ້ຢາເລື້ອຍໆ. ຮູບແບບທີ່ຍັງຄົງຄ້າງສາມາດມີທັງການຮັກສາການຟື້ນຟູດ້ວຍຈັງຫວະ, ແລະໃນກໍລະນີທີ່ລົ້ມເຫຼວໃນທີ່ສຸດ, ການໂອນແບບຟອມທີ່ຍັງຄົງຄ້າງມາເປັນແບບຖາວອນໂດຍໃຊ້ຢາຫຼຸດຜ່ອນຈັງຫວະ.
ການຮັກສາໂຣກ paroxysmal atrial fibrillation
ການບັນເທົາທຸກຂອງ floxer ຫຼື flip paroxysm ແມ່ນໄດ້ຖືກປະຕິບັດແລ້ວຢູ່ໃນຂັ້ນຕອນຂອງການກ່ອນໂຮງຫມໍ - ໂດຍການຂົນສົ່ງຄົນເຈັບຫຼືຢູ່ໃນຄລີນິກ.
ຂອງຢາທີ່ ສຳ ຄັນ ສຳ ລັບການ ທຳ ຮ້າຍເສັ້ນປະສາດ, ດັ່ງຕໍ່ໄປນີ້ແມ່ນຖືກ ນຳ ໃຊ້ທາງເສັ້ນເລືອດ:
- ສ່ວນປະສົມຂົ້ວໂລກແມ່ນວິທີແກ້ໄຂຂອງໂພແທດຊຽມ chloride 4% + glucose 5% 400 ml + 5U insulin. ໃນຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານ, ແທນທີ່ຈະເປັນສ່ວນປະສົມ glucose-insulin, phys. ການແກ້ໄຂ (sodium chloride 0.9%) 200 ຫຼື 400 ml.
- ການແກ້ໄຂຂອງ panangin ຫຼື aspartame 10 ml ໃສ່ເສັ້ນເລືອດ.
- ການແກ້ໄຂຂອງ procainamide 10% 5 ຫຼື 10 ml ໃນເກືອ. ມີແນວໂນ້ມທີ່ຈະ hypotension (ຄວາມກົດດັນຕ່ໍາ) ຄວນໄດ້ຮັບການປະຕິບັດພ້ອມໆກັນກັບ mesatone ເພື່ອປ້ອງກັນການ hypotension ຢາ, ການລົ້ມລົງແລະການສູນເສຍສະຕິ.
- Cordarone ໃນປະລິມານນ້ ຳ ໜັກ ຮ່າງກາຍ 5 ມລກ / ກິໂລກຼາມແມ່ນໃຫ້ໃຊ້ໃນການແກ້ໄຂນ້ ຳ ຕານ 5% ໃນເສັ້ນເລືອດປະສົມຢ່າງຊ້າໆຫຼືຢອດ. ມັນຄວນຈະຖືກນໍາໃຊ້ໃນການໂດດດ່ຽວຈາກຢາຕ້ານອະນຸມູນອິດສະຫລະອື່ນໆ.
- Strofantin 0.025% 1 ml ໃນ 10 ml ຂອງເກືອໃນເສັ້ນເລືອດຊ້າໆຫຼືໃນປະລິມານ 200 ມລກຂອງເສັ້ນເລືອດ. ມັນສາມາດຖືກນໍາໃຊ້ພຽງແຕ່ໃນກໍລະນີທີ່ບໍ່ມີສານ intoxication glycoside (ການກິນເກີນຂອງໂຣກ digoxin, corglycon, strophanthin, ແລະອື່ນໆ).
ຫຼັງຈາກການໃຊ້ຢາ, ພາຍຫຼັງ 20-30 ນາທີ, ຄົນເຈັບຈະມີ ECG ແລະໃນກໍລະນີທີ່ບໍ່ມີຈັງຫວະ sinus, ລາວຄວນຈະຖືກ ນຳ ຕົວໄປຫາພະແນກພາຍໃນຂອງໂຮງ ໝໍ ເພື່ອແກ້ໄຂບັນຫາການເຂົ້າໂຮງ ໝໍ. ການຟື້ນຟູຈັງຫວະໃນລະດັບຂອງພະແນກເປີດປະຕູຮັບບໍ່ໄດ້ຖືກປະຕິບັດ, ຄົນເຈັບໄດ້ເຂົ້າໂຮງຫມໍຢູ່ໃນພະແນກ, ບ່ອນທີ່ການປິ່ນປົວເລີ່ມຕົ້ນ.
ຂໍ້ບົ່ງຊີ້ ສຳ ລັບການເຂົ້າໂຮງ ໝໍ:
- ຮູບແບບ paroxysmal ທີ່ກວດພົບຄັ້ງ ທຳ ອິດຂອງ arrhythmia,
- paroxysm ທີ່ຍາວນານ (ຈາກສາມຫາເຈັດມື້), ເນື່ອງຈາກວ່າມີຄວາມເປັນໄປໄດ້ສູງໃນການພັດທະນາພາວະແຊກຊ້ອນຂອງ thromboembolic,
- Paroxysm ທີ່ບໍ່ໄດ້ລົງຈອດໃນຂັ້ນຕອນຂອງການກ່ອນໂຮງ ໝໍ,
- Paroxysm ກັບການພັດທະນາອາການແຊກຊ້ອນຕ່າງໆ (ໂຣກຫົວໃຈວາຍ, ໂຣກປອດບວມ, ໂຣກປອດບວມ, ໂຣກຫົວໃຈວາຍຫລືໂຣກເສັ້ນເລືອດໃນສະ ໝອງ),
- Decompensation ຂອງຄວາມລົ້ມເຫຼວຂອງຫົວໃຈກັບຮູບແບບ flicker ຄົງທີ່.
ການຮັກສາໂຣກ atrial fibrillation ຢ່າງຕໍ່ເນື່ອງ
ໃນກໍລະນີຂອງຮູບແບບ flicker ທີ່ທົນນານ, ທ່ານຫມໍຄວນພະຍາຍາມຟື້ນຟູຈັງຫວະ sinus ໂດຍການຊ່ວຍເຫຼືອຂອງຢາແລະ / ຫຼື cardioversion. ນີ້ແມ່ນຍ້ອນວ່າມີຈັງຫວະ sinus ທີ່ໄດ້ຮັບການຟື້ນຟູ, ຄວາມສ່ຽງຂອງການພັດທະນາພາວະແຊກຊ້ອນຂອງໂຣກ thromboembolic ແມ່ນຕໍ່າກ່ວາຫຼາຍກັບຮູບແບບຄົງທີ່, ແລະຄວາມຜິດປົກກະຕິຂອງຫົວໃຈ ຊຳ ເຮື້ອກໍ່ມີຄວາມຄືບ ໜ້າ ໜ້ອຍ ລົງ. ໃນກໍລະນີຂອງການຟື້ນຟູສົບຜົນສໍາເລັດຂອງຈັງຫວະ sinus, ຄົນເຈັບຄວນໃຊ້ຢາຕ້ານໄວຣັດຢ່າງຕໍ່ເນື່ອງ, ຕົວຢ່າງ, amiodarone, cordarone ຫຼື propafenone (propanorm, rhythmorm).
ດັ່ງນັ້ນ, ກົນລະຍຸດທີ່ມີຮູບແບບທີ່ທົນທານແມ່ນດັ່ງຕໍ່ໄປນີ້ - ຄົນເຈັບໄດ້ຖືກສັງເກດເຫັນໃນ polyclinic ທີ່ມີໂຣກ atrial fibrillation ທີ່ຢູ່ໄດ້ດົນກວ່າເຈັດມື້, ຍົກຕົວຢ່າງ, ຫຼັງຈາກອອກຈາກໂຮງ ໝໍ ດ້ວຍການບັນເທົາ paroxysm ທີ່ລົ້ມເຫຼວແລະດ້ວຍຄວາມບໍ່ມີປະສິດທິຜົນຂອງຢາເມັດທີ່ຄົນເຈັບກິນ. ຖ້າທ່ານຫມໍຕັດສິນໃຈທີ່ຈະພະຍາຍາມຟື້ນຟູຈັງຫວະ sinus, ລາວສົ່ງຄົນເຈັບໄປໂຮງ ໝໍ ອີກເທື່ອ ໜຶ່ງ ເພື່ອໄດ້ຮັບການວາງແຜນຢູ່ໂຮງ ໝໍ ເພື່ອຈຸດປະສົງຂອງການຟື້ນຟູທາງການແພດຂອງຈັງຫວະຫຼືເພື່ອຮັກສາຫົວໃຈ. ຖ້າຄົນເຈັບມີ contraindications (ໂຣກຫົວໃຈວາຍແລະເສັ້ນເລືອດຕັນໃນ, ກ້າມເລືອດໃນເສັ້ນເລືອດຫົວໃຈຕາມຜົນຂອງການກວດຫາໂຣກມະເຮັງ, ໂຣກ hyperthyroidism ທີ່ບໍ່ໄດ້ຮັບການປິ່ນປົວ, ໂຣກຫົວໃຈຊຸດໂຊມຮ້າຍແຮງ, ຕາມໃບສັ່ງແພດຂອງ arrhythmia ເປັນເວລາຫຼາຍກວ່າສອງປີ), ຮູບແບບທີ່ຍັງຄົງຄ້າງແມ່ນຖືກໂອນໄປຫາຖາວອນດ້ວຍການໃຊ້ຢາອື່ນໆ.
ການຮັກສາໂຣກ atrial fibrillation ຢ່າງຕໍ່ເນື່ອງ
ໃນຮູບແບບນີ້, ຄົນເຈັບໄດ້ຖືກ ກຳ ນົດໃຫ້ກຽມຕົວແທັບເລັດເຊິ່ງຊ່ວຍຫຼຸດຜ່ອນອັດຕາການເຕັ້ນຂອງຫົວໃຈ. ຕົວຢ່າງຕົ້ນຕໍແມ່ນກຸ່ມຂອງ beta-blockers ແລະ cardia glycosides, ຍົກຕົວຢ່າງ, ຂະ ໜາດ 5 mg x 1 ຄັ້ງຕໍ່ມື້, coronal 5 mg x 1 ຄັ້ງຕໍ່ມື້, egilok 25 mg x 2 ເທື່ອຕໍ່ມື້, betalok ZOK 25-50 mg x 1 ຄັ້ງຕໍ່ມື້ ແລະຢາອົກຊີ glycosides, Digoxin 0.025 ມລກ, ໃຊ້ 1/2 ເມັດ x 2 ເທື່ອຕໍ່ມື້ - 5 ມື້, ພັກຜ່ອນ - 2 ມື້ (ເສົາ, ອາທິດ).
! ຍົກຕົວຢ່າງໃຫ້ຢາ anticoagulants ແລະຕົວແທນ antiplatelet, ຍົກຕົວຢ່າງ, cardiomagnyl 100 ມລກໃນເວລາທ່ຽງ, ຫຼື Clopidogrel 75 ມລກໃນເວລາທ່ຽງ, ຫຼື warfarin 2.5-5 ມກ x 1 ເທື່ອຕໍ່ມື້ (ສະເຫມີຢູ່ພາຍໃຕ້ການຄວບຄຸມຂອງ INR - ພາລາມິເຕີຂອງລະບົບ coagulation ເລືອດ, 2.0-2.5 ແມ່ນແນະ ນຳ ໃຫ້ເປັນປົກກະຕິ). ຢາເຫຼົ່ານີ້ປ້ອງກັນໂຣກ thrombosis ທີ່ເພີ່ມຂື້ນແລະຫຼຸດຜ່ອນຄວາມສ່ຽງຂອງການໂຈມຕີຫົວໃຈແລະເສັ້ນເລືອດຕັນໃນ.
ຄວາມລົ້ມເຫຼວຂອງຫົວໃຈເຮື້ອຮັງຄວນໄດ້ຮັບການປິ່ນປົວດ້ວຍຢາ diuretics (indapamide 1.5 ມລກໃນຕອນເຊົ້າ, veroshpiron 25 ມລກໃນຕອນເຊົ້າ) ແລະຕົວຍັບຍັ້ງ ACE (Prestarium 5 ມລກໃນຕອນເຊົ້າ, enalapril 5 mg x 2 ເທື່ອຕໍ່ມື້, lisinopril 5 ມລກໃນຕອນເຊົ້າ), ເຊິ່ງມີຜົນກະທົບຕໍ່ອະໄວຍະວະຕໍ່ເສັ້ນເລືອດແລະຫົວໃຈ.
ເມື່ອໃດທີ່ຖືກບົ່ງມະຕິ cardioversion?
Cardioversion ແມ່ນການຟື້ນຟູຂອງອັດຕາການເຕັ້ນຂອງຫົວໃຈເບື້ອງຕົ້ນໃນຄົນເຈັບທີ່ເປັນໂຣກ atrial fibrillation ໂດຍໃຊ້ຢາ (ເບິ່ງຂ້າງເທິງ) ຫຼືກະແສໄຟຟ້າທີ່ສົ່ງຜ່ານເອິກແລະສົ່ງຜົນກະທົບຕໍ່ກິດຈະ ກຳ ໄຟຟ້າຂອງຫົວໃຈ.
cardioversion ໄຟຟ້າແມ່ນປະຕິບັດໃນກໍລະນີສຸກເສີນຫຼືຕາມການ ກຳ ນົດໂດຍໃຊ້ເຄື່ອງປ້ອງກັນ. ການຊ່ວຍເຫຼືອປະເພດນີ້ຄວນຈະສະ ໜອງ ໃຫ້ພຽງແຕ່ຢູ່ໃນ ໜ່ວຍ ເບິ່ງແຍງທີ່ເຂັ້ມຂົ້ນໂດຍໃຊ້ອາການສລົບ.
ການຊີ້ບອກເຖິງໂຣກ cardioversion ສຸກເສີນແມ່ນ paroxysm ຂອງໂຣກ atrial fibrillation ທີ່ມີໄລຍະເວລາບໍ່ເກີນສອງມື້ດ້ວຍການພັດທະນາຂອງອາການຊarrອກ arrhythmogenic.
ການບົ່ງມະຕິກ່ຽວກັບ cardioversion ທີ່ວາງແຜນໄວ້ - paroxysm ທີ່ມີໄລຍະເວລາຫຼາຍກວ່າສອງມື້, ບໍ່ໄດ້ຢຸດເຊົາທາງການແພດ, ໃນກໍລະນີທີ່ບໍ່ມີເລືອດກ້າມຢູ່ເສັ້ນປະສາດ atrial, ໄດ້ຮັບການຢັ້ງຢືນໂດຍ ultrasound transesophageal ຂອງຫົວໃຈ. ຖ້າກວດພົບເສັ້ນເລືອດໃນຫົວໃຈ, ຄົນເຈັບຕ້ອງໃຊ້ຢາ warfarin ບົນພື້ນຖານຄົນເຈັບເປັນເວລາ ໜຶ່ງ ເດືອນ, ໃນໄລຍະທີ່ກ້າມເລືອດຈະລະລາຍໃນກໍລະນີສ່ວນໃຫຍ່, ແລະຫຼັງຈາກນັ້ນ, ພາຍຫຼັງການກວດຫົວໃຈອັກເສບຄັ້ງທີສອງ, ໃນກໍລະນີທີ່ບໍ່ມີກ້ອນເລືອດ, ຈະຖືກສົ່ງກັບໂຮງ ໝໍ ເພື່ອແກ້ໄຂບັນຫາ cardioversion.
ດັ່ງນັ້ນ, cardioversion ທີ່ວາງແຜນແມ່ນປະຕິບັດໂດຍສ່ວນໃຫຍ່ແມ່ນຄວາມປາຖະຫນາຂອງທ່ານຫມໍໃນການຟື້ນຟູຈັງຫວະ sinus ດ້ວຍຮູບແບບຂອງໂຣກ atrial fibrillation ທີ່ທົນທານ.
ທາງດ້ານເຕັກນິກ, cardioversion ແມ່ນປະຕິບັດໂດຍການໃຊ້ electrodes defibrillator ໃສ່ຝາອັດ ໜ້າ ເອິກກ່ອນຫຼັງຈາກຄົນເຈັບໄດ້ຮັບການສັກຢາໂດຍໃຊ້ຢາສັກເຂົ້າເສັ້ນ. ຫຼັງຈາກນີ້, ຢາປ້ອງກັນໄດ້ສົ່ງຜົນໃຫ້ມີການລົງຂາວ, ເຊິ່ງກໍ່ມີຜົນກະທົບຕໍ່ຈັງຫວະຂອງຫົວໃຈ. ອັດຕາຄວາມ ສຳ ເລັດສູງຫຼາຍແລະມີຫລາຍກວ່າ 90% ຂອງການຟື້ນຟູສົບຜົນ ສຳ ເລັດຂອງຈັງຫວະ sinus. ເຖິງຢ່າງໃດກໍ່ຕາມ, cardioversion ບໍ່ເຫມາະສົມກັບກຸ່ມຄົນເຈັບທຸກກຸ່ມ, ໃນຫຼາຍໆກໍລະນີ (ຕົວຢ່າງ, ໃນຄົນສູງອາຍຸ), MA ຈະພັດທະນາຢ່າງໄວວາ.
ອາການແຊກຊ້ອນຂອງ Thromboembolic ຫຼັງຈາກທີ່ cardioversion ກວມເອົາປະມານ 5% ໃນບັນດາຄົນເຈັບທີ່ບໍ່ໄດ້ກິນຢາຕ້ານເຊື້ອແລະຕົວແທນ antiplatelet, ເຊັ່ນດຽວກັນກັບປະມານ 1% ໃນບັນດາຄົນເຈັບທີ່ໄດ້ຮັບຢາດັ່ງກ່າວຕັ້ງແຕ່ເລີ່ມຕົ້ນຂອງ arrhythmia.
ໃນເວລາທີ່ການປິ່ນປົວການຜ່າຕັດແມ່ນຊີ້ບອກ
ການປິ່ນປົວດ້ວຍການຜ່າຕັດ ສຳ ລັບໂຣກ atrial fibrillation ສາມາດມີເປົ້າ ໝາຍ ຫຼາຍຢ່າງ. ດັ່ງນັ້ນ, ຕົວຢ່າງ, ກັບຄວາມຜິດປົກກະຕິຂອງຫົວໃຈເປັນສາເຫດຕົ້ນຕໍຂອງການເກີດຄວາມຜິດປົກກະຕິ, ການດັດແກ້ການຜ່າຕັດຂອງພະຍາດດັ່ງກ່າວເປັນການປະຕິບັດງານທີ່ເປັນເອກະລາດໃນອັດຕາສ່ວນໃຫຍ່ຂອງກໍລະນີປ້ອງກັນບໍ່ໃຫ້ເກີດການລະບາດຂອງ atrial fibrillation ຕື່ມອີກ.
ໃນບັນດາພະຍາດຫົວໃຈອື່ນໆ, ການກວດແສງດ້ວຍລັງສີຫຼືຄວາມເສື່ອມໂຊມຂອງຫົວໃຈແມ່ນຖືກຕ້ອງໃນກໍລະນີດັ່ງຕໍ່ໄປນີ້:
- ປະສິດທິພາບຂອງການປິ່ນປົວດ້ວຍ antiarrhythmic ກັບ paroxysms ເລື້ອຍໆຂອງ atrial fibrillation,
- ຮູບແບບຖາວອນຂອງ flicker ກັບຄວາມຄືບຫນ້າຢ່າງໄວວາຂອງຄວາມລົ້ມເຫຼວຂອງຫົວໃຈ,
- Intolerance ກັບຢາຕ້ານອາການຄັນ.
ablation Radiofrequency ປະກອບດ້ວຍຄວາມຈິງທີ່ວ່າພື້ນທີ່ຂອງ atria ທີ່ກ່ຽວຂ້ອງກັບການໄຫຼວຽນທາງ pathological ຂອງກໍາມະຈອນໄດ້ຖືກສໍາຜັດກັບໄຟຟ້າທີ່ມີເຊັນເຊີວິດທະຍຸໃນຕອນສຸດທ້າຍ. electrode ໄດ້ຖືກໃສ່ເຂົ້າໄປໃນຄົນເຈັບພາຍໃຕ້ອາການສລົບທົ່ວໄປໂດຍຜ່ານເສັ້ນເລືອດແດງ femoral ພາຍໃຕ້ການຄວບຄຸມຂອງໂທລະພາບ X-ray. ການປະຕິບັດງານແມ່ນມີຄວາມປອດໄພແລະມີອາການຊlowອກຕ່ ຳ, ໃຊ້ເວລາສັ້ນໆແລະບໍ່ແມ່ນແຫຼ່ງທີ່ບໍ່ສະບາຍຂອງຄົນເຈັບ. RFA ສາມາດສະແດງໂຄຕ້າຈາກກະຊວງສາທາລະນະສຸກຂອງສະຫະພັນຣັດເຊຍຫຼືເພື່ອເງິນຂອງຄົນເຈັບເອງ.
ການຮັກສາດ້ວຍວິທີການປິ່ນປົວແບບພື້ນເມືອງແມ່ນຍອມຮັບໄດ້ບໍ?
ຄົນເຈັບບາງຄົນອາດຈະບໍ່ສົນໃຈ ຄຳ ແນະ ນຳ ຂອງແພດທີ່ເຂົ້າຮ່ວມແລະເລີ່ມຮັບການປິ່ນປົວຢ່າງເປັນອິດສະຫຼະ, ໂດຍ ນຳ ໃຊ້ວິທີການຢາພື້ນເມືອງ. ໃນຖານະເປັນການປິ່ນປົວແບບອິດສະຫຼະ, ແນ່ນອນ, ການບໍ່ໄດ້ຮັບສານສະຫມຸນໄພແລະການຕົ້ມ, ແນ່ນອນບໍ່ໄດ້ແນະ ນຳ ໃຫ້ໃຊ້ ແຕ່ເປັນວິທີການຊ່ວຍ, ນອກ ເໜືອ ຈາກວິທີການປິ່ນປົວດ້ວຍຢາຕົ້ນຕໍ, ຄົນເຈັບສາມາດເອົາ ໝາກ ຫຸ່ງຕົ້ມຈາກພືດທີ່ສະອາດ, ເຊິ່ງມີຜົນດີຕໍ່ລະບົບປະສາດແລະລະບົບຫຼອດເລືອດຫົວໃຈ. ຍົກຕົວຢ່າງ, ການຕົ້ມແລະວິທີຕົ້ມຂອງ valerian, hawthorn, clover, chamomile, mint ແລະ balm lemon ແມ່ນໃຊ້ເລື້ອຍໆ. ໃນກໍລະນີໃດກໍ່ຕາມ, ຄົນເຈັບຄວນແຈ້ງໃຫ້ແພດທີ່ເຂົ້າຮ່ວມກ່ຽວກັບການກິນຢາສະຫມຸນໄພດັ່ງກ່າວ.
ຜູ້ສະ ໝັກ ເພື່ອການຮັກສາພະຍາດເບົາຫວານປະເພດ 1
ເອກະສານໃນບົດຄວາມນີ້ບໍ່ສາມາດໃຊ້ ສຳ ລັບການໃຊ້ຢາດ້ວຍຕົນເອງ. ການກິນຢາໃດໆໂດຍບໍ່ມີໃບສັ່ງແພດຈາກແພດແມ່ນເປັນອັນຕະລາຍຕໍ່ສຸຂະພາບຂອງທ່ານ.
Verapamil ເປັນຂອງກຸ່ມຢາ - ທາດຍັບຍັ້ງຫຼອດລົມດ້ວຍທາດການຊຽມ. ຢາກຸ່ມນີ້ຖືກພັດທະນາເພື່ອຫຼຸດຜ່ອນຄວາມຕື່ນເຕັ້ນຂອງກ້າມເນື້ອໃນກະເພາະແລະຫົວໃຈ, ແລະມັນຍັງມີປະໂຫຍດໃນການເປັນໂລກຄວາມດັນເລືອດສູງ, ພະຍາດຫຼອດເລືອດຫົວໃຈ, ແລະເສັ້ນປະສາດຫົວໃຈ.
ແຕ່ເມື່ອບໍ່ດົນມານີ້, ມັນໄດ້ຖືກຄົ້ນພົບວ່າຕົວປ້ອງກັນຊ່ອງທາງແຄວຊ້ຽມ verapamil ຍັບຍັ້ງ (ສະກັດກັ້ນ) ການສະແດງອອກຂອງທາດໂປຼຕີນຈາກ TXNIP (ສາເຫດຂອງໂຣກເບົາຫວານ) - ສາເຫດທີ່ຖືກກ່າວຫາວ່າການເສຍຊີວິດຂອງຈຸລັງ pancreatic and ແລະຮັກສາໂລກເບົາຫວານຊະນິດ 1. ດັ່ງນັ້ນ, ຢາຖືກຄົ້ນພົບເປັນຄັ້ງ ທຳ ອິດທີ່ມີທ່າແຮງອ້າງວ່າສາມາດຮັກສາໂລກເບົາຫວານໄດ້ຢ່າງສົມບູນ. ຜົນໄດ້ຮັບທີ່ດີເລີດໄດ້ຮັບໃນ vitro ແລະໃນຫນູ. ໃນ ໜູ, ສາມາດປ້ອງກັນການເສຍຊີວິດຂອງຈຸລັງβແລະແມ້ກະທັ້ງປີ້ນກັບຂັ້ນຕອນການຕາຍຂອງພວກມັນ.
ການທົດລອງທາງດ້ານການຊ່ວຍໃນມະນຸດໄດ້ເລີ່ມຕົ້ນໃນຕົ້ນປີ 2015. ນີ້ແມ່ນການສຶກສາຕາບອດຄູ່ກັບ 52 ຄົນ. ຜົນໄດ້ຮັບຈະຖືກເປີດເຜີຍໃນຕົ້ນປີ 2016.
ຂະ ໜາດ ຢາ Verapamil ທີ່ຖືກຄົ້ນຄວ້າ ສຳ ລັບການປິ່ນປົວໂຣກເບົາຫວານແມ່ນ 120-160 ມລກ 2-3 ເທື່ອຕໍ່ມື້.
ການເຊື່ອມຕໍ່ກັບການຄົ້ນຄວ້າ, ບົດຂຽນແລະການສົນທະນາ:
ຂ່າວນີ້ສ້າງຄວາມປະທັບໃຈໃຫ້ຜູ້ປ່ວຍຫຼາຍໆຄົນທີ່ມີການວິນິດໄສໂຣກເບົາຫວານປະເພດ 1 ທີ່ພວກເຂົາເລີ່ມກິນຢາ verapamil ແລ້ວ, ໂດຍບໍ່ຕ້ອງລໍຖ້າການສິ້ນສຸດຂອງການທົດລອງທາງຄລີນິກ. ແລະພວກເຂົາອ້າງວ່າລະດັບ C-peptide ຂອງພວກເຂົາໄດ້ເລີ່ມສູງຂື້ນ. ບໍ່ມີໃຜສົງໃສວ່າ verapamil ຮັກສາໂລກເບົາຫວານປະເພດ 1. ຜູ້ຊ່ຽວຊານມີຄວາມກັງວົນຕໍ່ ຄຳ ຖາມດຽວເທົ່ານັ້ນ - ສາມາດເຮັດໃຫ້ verapamil ເອົາຊະນະໂຣກເບົາຫວານປະເພດ 1 ໄດ້ຢ່າງສົມບູນ, ຫລືມັນຈະຕ້ອງໄດ້ຮັບການປະຕິບັດເພື່ອຊີວິດ.
ຂ່າວດີອີກ. Verapamil ຍັບຍັ້ງການເຜົາຕົວຂອງມັນເອງຜ່ານ cytochrome. ແລະເພາະສະນັ້ນ, ປະລິມານຂອງມັນສາມາດຫຼຸດລົງຕາມການເວລາໃນຂະນະທີ່ຮັກສາຜົນດຽວກັນ.
ແຕ່ ຄຳ ຖາມແມ່ນ. verapamil ຈະດີຫລືບໍ່ດີ ສຳ ລັບຮ່າງກາຍທັງ ໝົດ ເທົ່າໃດ? ຫຼັງຈາກທີ່ທັງຫມົດ, ພວກເຮົາສົນໃຈກັບການຍັບຍັ້ງຂະບວນການຜູ້ສູງອາຍຸ. ເພື່ອເຮັດສິ່ງນີ້, ໃຫ້ພວກເຮົາພິຈາລະນາໃນຂອບຂອງບົດຄວາມນີ້ຜົນກະທົບທາງບວກແລະດ້ານລົບຂອງຢາແລະໃຫ້ຂໍ້ສະຫລຸບສຸດທ້າຍ - ມັນສະແດງໃຫ້ພວກເຮົາເຫັນຫຼືບໍ່.
ເພີ່ມທະວີໂອກາດໃນການຮັກສາມະເລັງ

Verapamil ແມ່ນຢາຍັບຍັ້ງທີ່ມີປະສິດຕິພາບຂອງ P-glycoprotein. ມັນ ໝາຍ ຄວາມວ່າແນວໃດ? P-GP (P-glycoprotein ຫຼືທາດໂປຼຕີນຈາກຄວາມຕ້ານທານຫຼາຍ) ແມ່ນທາດໂປຼຕີນທີ່ມີຢູ່ໃນສັດແລະເຊື້ອເຫັດເພື່ອປ້ອງກັນສານທີ່ເປັນອັນຕະລາຍ - ລວມທັງຢາ. ມັນແມ່ນທາດໂປຼຕີນນີ້ທີ່ປ້ອງກັນບໍ່ໃຫ້ຢາເສບຕິດສະແດງຜົນຢ່າງເຕັມທີ່ຂອງມັນ. ແລະຍິ່ງໄປກວ່ານັ້ນ. ໂຣກມະເຮັງບາງຊະນິດເຮັດໃຫ້ລະດັບໂປຕີນ P-GP ສູງຂື້ນ, ສະນັ້ນຈຶ່ງສາມາດຕ້ານທານກັບການປິ່ນປົວດ້ວຍຢາ. ແລະຖ້າທ່ານ ກຳ ຈັດການປ້ອງກັນນີ້, ທ່ານສາມາດຫຼຸດຜ່ອນປະລິມານຢາຕ້ານມະເລັງຢ່າງຫຼວງຫຼາຍ, ບັນລຸຜົນດຽວກັນ. ແລະນີ້ແມ່ນສິ່ງທີ່ ສຳ ຄັນທີ່ສຸດ - ເພາະວ່າຂະ ໜາດ ຂອງຢາທີ່ພວກເຮົາໃຊ້ ໜ້ອຍ ລົງ, ພວກເຮົາຈະມີອັນຕະລາຍ ໜ້ອຍ ຕໍ່ຮ່າງກາຍຂອງພວກເຮົາດ້ວຍຢານີ້.
Verapamil, ສະກັດກັ້ນກິດຈະກໍາຂອງໂປຕີນ P-GP, ເພີ່ມລະດັບການຈັດສົ່ງຢາທີ່ມີສານເຄມີໃດໆ (ແລະພຽງແຕ່ຢາ ສຳ ລັບເນື້ອງອກທີ່ເປັນໂຣກ) ໄປສູ່ສະ ໝອງ. ແລະສິ່ງນີ້ຊ່ວຍເພີ່ມໂອກາດໃນການຢູ່ລອດແລະການຮັກສາທີ່ສົມບູນ ສຳ ລັບໂຣກມະເຮັງໃນສະ ໝອງ ທີ່ຕ້ານທານຢາ. ຍົກຕົວຢ່າງ, ມັນສາມາດຖືກລວມເຂົ້າກັບຢາເພື່ອປິ່ນປົວໂຣກ glioblastoma (ໂຣກສະຫມອງ).
ໃນລໍາໄສ້, ທາດໂປຼຕີນຈາກ P-GP ຍັງຖືກສະແດງອອກຢ່າງເຂັ້ມແຂງ. ນີ້ຊ່ວຍຫຼຸດຜ່ອນການດູດຊຶມຂອງຢາຫຼາຍຊະນິດ. ແລະ verapamil ສາມາດເພີ່ມຄວາມສາມາດດ້ານຊີວະພາບຂອງພວກເຂົາ.
Verapamil ມີປະສິດທິພາບໃນການປົກປ້ອງສະ ໝອງ ຈາກການເຖົ້າແກ່

Verapamil ປົກປ້ອງສະຫມອງຈາກການຕາຍຂອງຈຸລັງເສັ້ນປະສາດ:
- ຍັບຍັ້ງການອັກເສບແລະກິດຈະ ກຳ ຂອງ microglia (ຈຸລັງທີ່ ທຳ ລາຍຈຸລັງເສັ້ນປະສາດ)
- ຍັບຍັ້ງການເຂົ້າຂອງທາດການຊຽມເຂົ້າໄປໃນ neurons
Verapamil ໃນການສຶກສາໄດ້ສະແດງໃຫ້ເຫັນການປ້ອງກັນສະ ໝອງ ທີ່ມີປະສິດຕິພາບສູງກວ່າ curcumin, memantine, ແລະ baikalein.
ເຊື່ອມຕໍ່ການຄົ້ນຄວ້າ:
ປະມານ 1% ຂອງປະຊາຊົນອາຍຸ 60 ກວ່າປີປະສົບກັບໂຣກ Parkinson, ເຊິ່ງເປັນໂຣກໂຣກ neurodegenerative ທີ່ເປັນໂຣກ ຊຳ ເຮື້ອທີ່ມີອາການເປັນໂຣກ ຊຳ ເຮື້ອທີສອງທີ່ສຸດໃນຜູ້ເຖົ້າຜູ້ແກ່ຫລັງຈາກໂຣກ Alzheimer. Verapamil ຫຼຸດຜ່ອນຄວາມສ່ຽງຂອງພະຍາດ Parkinson.
ການເຊື່ອມຕໍ່ການສຶກສາ:
Verapamil ເປັນຕົວຊ່ວຍສ້າງລະບົບ autophagy ທີ່ມີປະສິດທິພາບ
ໜຶ່ງ ໃນສາເຫດຂອງຄວາມເຖົ້າແກ່ຂອງມະນຸດແມ່ນການສະສົມຂອງຂີ້ເຫຍື່ອຊະຊາຍ. ວິທີການຕົ້ນຕໍໃນການຕໍ່ສູ້ກັບສິ່ງເສດເຫຼືອທີ່ລະລາຍແມ່ນ autophagy. ກ່ຽວກັບສິ່ງທີ່ autophagy ສາມາດພົບໄດ້ທີ່ນີ້. ໃນສະບັບຄລາສສິກ, autophagy ແມ່ນຖືກກະຕຸ້ນໂດຍຜ່ານການສະກັດກັ້ນຂອງກິດຈະກໍາ mTOR kinase. ການຖືສິນອົດເຂົ້າໃນແຕ່ລະໄລຍະ, ອາຫານທີ່ມີແຄລໍລີ່ຕ່ ຳ, ແລະຢາຫຼາຍຊະນິດກໍ່ເຮັດເຊັ່ນນີ້: metformin, glucosamine, ແລະອື່ນໆອີກຫຼາຍຢ່າງ. ແຕ່ບັນຫາຂອງການຫຼຸດຜ່ອນກິດຈະ ກຳ ຂອງ mTOR kinase ແມ່ນວ່າມັນແຊກແຊງການສ້າງກ້າມເນື້ອ, ແລະດ້ວຍການສະກັດກັ້ນຫຼາຍເກີນໄປຂອງກິດຈະ ກຳ mTOR, ໂຣກ sarcopenia (ການຫຼຸດລົງຂອງມວນກ້າມເນື້ອ) ເກີດຂື້ນ. ແຕ່ verapamil ປະກອບມີ autophagy bypassing mTOR.
ເຊື່ອມຕໍ່ການຄົ້ນຄວ້າ:
ຜົນກະທົບທາງລົບຂອງ verapamil
ທາດໂປຼຕີນຈາກ P-GP (ເຊິ່ງໄດ້ຖືກອະທິບາຍໄວ້ໃນຕອນຕົ້ນຂອງບົດຄວາມນີ້) ປົກປ້ອງຈຸລັງລໍາຕົ້ນຂອງ hematopoietic ຈາກສານພິດ.ແລະການສະກັດກັ້ນຢ່າງບໍ່ຢຸດຢັ້ງຂອງກິດຈະ ກຳ P-GP ໂດຍ verapamil ສາມາດ ນຳ ໄປສູ່ຄວາມເສຍຫາຍຕໍ່ DNA ຂອງຈຸລັງ ລຳ ຕົ້ນເຫລົ່ານີ້. ບາງທີ - ນີ້ບໍ່ໄດ້ ໝາຍ ຄວາມວ່າມັນຈະ ນຳ ໄປສູ່ຄວາມເສຍຫາຍ. ແຕ່ຖ້າເປັນເຊັ່ນນີ້, verapamil ອາດຈະເຮັດໃຫ້ເກີດການເຕີບໃຫຍ່ໄວຂອງຈຸລັງ ລຳ ຕົ້ນເຊິ່ງ ໝາຍ ຄວາມວ່າມັນສາມາດເຮັດໃຫ້ອາຍຸຍືນສະເລ່ຍກັບການ ນຳ ໃຊ້ຢ່າງຕໍ່ເນື່ອງ. ນີ້ຕ້ອງໄດ້ຮັບການຢັ້ງຢືນໃນການທົດລອງ. ອີງໃສ່ການພິຈາລະນາເຫຼົ່ານີ້, ພວກເຮົາສະຫຼຸບວ່າ verapamil ບໍ່ຄວນຖືກ ນຳ ໃຊ້ຢ່າງຕໍ່ເນື່ອງ. ແລະມັນຄວນຈະຖືກນໍາໃຊ້ໃນຫຼັກສູດ. ຍົກຕົວຢ່າງ, ໃນໄລຍະປິ່ນປົວດ້ວຍຢາຕ້ານມະເລັງເພື່ອເພີ່ມສະມັດຕະພາບຊີວະພາບຂອງເຂົາເຈົ້າ. ແຕ່ລະໄລຍະ, ຫລັກສູດການປິ່ນປົວຂໍ້ຕໍ່, ແລະອື່ນໆການ ນຳ ໃຊ້ຫລັກສູດແຕ່ລະໄລຍະຈະບໍ່ກໍ່ໃຫ້ເກີດຜົນກະທົບທາງລົບ, ແຕ່ສ່ວນຫລາຍແລ້ວມັນຍັງຈະແກ່ຍາວອາຍຸການ ນຳ ອີກ.
ແລະໃນມື້ນີ້, ສຳ ລັບພວກເຮົາ, verapamil ແມ່ນຢາທີ່ມີຄຸນຄ່າໃນການຮັກສາໂລກເບົາຫວານປະເພດ 1, ພ້ອມທັງເຄື່ອງມືທີ່ມີປະສິດທິພາບໃນການເພີ່ມປະສິດທິພາບຂອງການປິ່ນປົວໂຣກມະເລັງ.
ຂໍ້ຄວນລະວັງ: Verapamil ຊ່ວຍຫຼຸດຜ່ອນຜົນກະທົບທີ່ເຮັດໃຫ້ນ້ ຳ ຕານຂອງ metformin ຫຼຸດລົງ
ການເຊື່ອມຕໍ່ການສຶກສາ:
ເອກະສານໃນບົດຄວາມນີ້ບໍ່ສາມາດໃຊ້ ສຳ ລັບການໃຊ້ຢາດ້ວຍຕົນເອງ. ການກິນຢາໃດໆໂດຍບໍ່ມີໃບສັ່ງແພດຈາກແພດແມ່ນເປັນອັນຕະລາຍຕໍ່ສຸຂະພາບຂອງທ່ານ.
ພວກເຮົາຂໍເຊື້ອເຊີນທ່ານໃຫ້ຈອງຈົດ ໝາຍ ຂ່າວ ສຳ ລັບບົດຄວາມ blog ໃໝ່.
ທ່ານຜູ້ອ່ານທີ່ຮັກແພງ ຖ້າທ່ານພົບວ່າເອກະສານທີ່ຢູ່ໃນ blog ນີ້ມີປະໂຫຍດແລະທ່ານຕ້ອງການໃຫ້ຂໍ້ມູນນີ້ມີໃຫ້ແກ່ທຸກໆຄົນ, ຫຼັງຈາກນັ້ນທ່ານສາມາດຊ່ວຍໂຄສະນາ blog ຂອງທ່ານໂດຍໃຊ້ເວລາພຽງ 2-3 ນາທີຂອງເວລາຂອງທ່ານ. ເພື່ອເຮັດສິ່ງນີ້, ໃຫ້ຕິດຕາມລິ້ງ.
ພວກເຮົາຍັງແນະ ນຳ ໃຫ້ອ່ານ:
- ການຮັກສາລາຄາຖືກແລະປອດໄພ ສຳ ລັບໂຣກມະເຮັງຕ່ອມລູກ ໝາກ.
- ເນື້ອງອກໃນສະ ໝອງ ທີ່ເປັນໂຣກ ກຳ ລັງໄດ້ຮັບການປິ່ນປົວແລ້ວ.
- ການຮັກສາມະເລັງເຕົ້ານົມ.
- ວິທີຢຸດການເຖົ້າແກ່ຂອງມະນຸດ https://nestarenie.ru/
Taurine ແລະຫນ້າທີ່ຕົ້ນຕໍຂອງມັນ
ອາຊິດຊູນລູຊີນເປັນສານທີ່ຮັບຜິດຊອບຕໍ່ຫຼັກສູດປະຕິກິລິຍາທາງເດີນອາຫານ, ການດູດຊຶມດ້ວຍທາດການຊຽມ, ແມກນີຊຽມແລະອົງປະກອບອື່ນໆ. ບາງຄັ້ງມັນຖືກເອີ້ນວ່າອາຊິດ amino ທີ່ມີຊູນຟູຣິກ, ເຊິ່ງມີຜົນກະທົບທີ່ສັບສົນ:
- ຟື້ນຟູຂະບວນການ E -book ໃນເນື້ອເຍື່ອ,
- lipid lipid, ພະລັງງານ metabolism,
- ປ້ອງກັນການພັດທະນາຂອງພະຍາດຕາຕໍ້, ໂຣກ atherosclerosis, ໂຣກຊັກ, ພະຍາດເບົາຫວານ, ໂລກຄວາມດັນເລືອດສູງ,
- ຫຼຸດຜ່ອນຄວາມສ່ຽງຂອງການເສຍຊີວິດຢ່າງກະທັນຫັນໃນພື້ນຫລັງຂອງການປ່ຽນແປງຂອງ atherosclerotic ໃນຝາຂອງເສັ້ນເລືອດ,
- cholesterol ຫຼຸດລົງ
- ຊ່ວຍຫຼຸດຜ່ອນປະລິມານຢາໃນການຮັກສາໂລກເບົາຫວານ.
ການຂາດສານ Taurine ກາຍເປັນອັນຕະລາຍໂດຍສະເພາະໃນໄວກາງແລະເຖົ້າ, ເມື່ອການສັງເຄາະແບບ ທຳ ມະຊາດຫຼຸດລົງ, ຄວາມຕ້ອງການເບື້ອງຕົ້ນຂອງການພັດທະນາຂອງໂຣກ E -book, ການປ່ຽນແປງຂອງຮໍໂມນ, ໂຣກເບົາຫວານ, ໂລກເບົາຫວານ, ໂລກອ້ວນ, ໂຣກ atherosclerosis ແລະໂລກ hypertension ເກີດຂື້ນ. ຊາວລັດເຊຍສ່ວນຫຼາຍທົນທຸກທໍລະມານຈາກເນື້ອໃນທີ່ຕໍ່າຂອງກົດຊູນຟູຣິກນີ້, ໂດຍທີ່ບໍ່ຮູ້ຕົວ. ອີງຕາມການຄົ້ນຄ້ວາ, ຄົນທີ່ກິນອາຫານທະເລເປັນປະ ຈຳ ມັກຈະເປັນໂຣກ atherosclerosis. ແຕ່ໂຊກບໍ່ດີ, ປາທະເລແມ່ນສາມາດເຂົ້າເຖິງປະຊາຊົນຂອງເມືອງ Primorye ສ່ວນໃຫຍ່, ມັນບໍ່ຄ່ອຍມີໃນອາຫານປະ ຈຳ ວັນຂອງຄົນຣັດເຊຍຄົນອື່ນໆ.
ສາເຫດຂອງພາວະແຊກຊ້ອນຫົວໃຈແລະປັດໃຈສ່ຽງ
 ໂລກເບົາຫວານມີອາຍຸຍືນສັ້ນກວ່າຍ້ອນລະດັບນ້ ຳ ຕານໃນເລືອດສູງຂື້ນເລື້ອຍໆ. ສະພາບການນີ້ເອີ້ນວ່າ hyperglycemia, ເຊິ່ງມີຜົນກະທົບໂດຍກົງຕໍ່ການສ້າງແຜ່ນຂອງ atherosclerotic. ສຸດທ້າຍແຄບຫຼືຕັນ lumen ຂອງເຮືອ, ເຊິ່ງນໍາໄປສູ່ການ ischemia ຂອງກ້າມເນື້ອຫົວໃຈ.
ໂລກເບົາຫວານມີອາຍຸຍືນສັ້ນກວ່າຍ້ອນລະດັບນ້ ຳ ຕານໃນເລືອດສູງຂື້ນເລື້ອຍໆ. ສະພາບການນີ້ເອີ້ນວ່າ hyperglycemia, ເຊິ່ງມີຜົນກະທົບໂດຍກົງຕໍ່ການສ້າງແຜ່ນຂອງ atherosclerotic. ສຸດທ້າຍແຄບຫຼືຕັນ lumen ຂອງເຮືອ, ເຊິ່ງນໍາໄປສູ່ການ ischemia ຂອງກ້າມເນື້ອຫົວໃຈ.
ທ່ານ ໝໍ ສ່ວນຫຼາຍມີຄວາມເຊື່ອ ໝັ້ນ ວ່າການກິນນ້ ຳ ຕານຫຼາຍເກີນໄປຈະເຮັດໃຫ້ເກີດຄວາມຜິດປົກກະຕິຂອງ endothelial - ບໍລິເວນທີ່ສະສົມ lipid. ເປັນຜົນມາຈາກການນີ້, ຝາຂອງເຮືອກາຍເປັນຮູບແບບທີ່ຫລາກຫລາຍແລະແຜ່ນ.
hyperglycemia ຍັງປະກອບສ່ວນໃຫ້ກັບການກະຕຸ້ນຂອງຄວາມກົດດັນຜຸພັງແລະການສ້າງຕັ້ງຂອງອະນຸມູນອິດສະລະ, ເຊິ່ງຍັງມີຜົນກະທົບທາງລົບຕໍ່ endothelium.
ຫຼັງຈາກການສຶກສາຫຼາຍໆຊຸດ, ສາຍພົວພັນໄດ້ຖືກສ້າງຕັ້ງຂື້ນລະຫວ່າງຄວາມເປັນໄປໄດ້ຂອງໂຣກຫົວໃຈໃນໂຣກໂຣກເບົາຫວານແລະການເພີ່ມຂື້ນຂອງ hemoglobin glycated. ເພາະສະນັ້ນ, ຖ້າ HbA1c ເພີ່ມຂຶ້ນ 1%, ຄວາມສ່ຽງຕໍ່ການ ischemia ເພີ່ມຂຶ້ນ 10%.
ໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກເສັ້ນເລືອດແລະກາຍເປັນແນວຄິດທີ່ພົວພັນກັນຖ້າຄົນເຈັບປະສົບກັບປັດໃຈທີ່ບໍ່ດີ:
ໂລກອ້ວນ, ຖ້າຍາດພີ່ນ້ອງຄົນ ໜຶ່ງ ຂອງຜູ້ເປັນໂລກເບົາຫວານມີອາການຫົວໃຈວາຍ, ມັກມີຄວາມດັນເລືອດສູງ, ສູບຢາ, ດື່ມເຫຼົ້າຜິດກົດ, ມີທາດ cholesterol ແລະ triglycerides ໃນເລືອດ.
ໂລກຫົວໃຈໃດທີ່ສາມາດເປັນພາວະແຊກຊ້ອນຂອງໂລກເບົາຫວານ?
ຊີ້ບອກນໍ້າຕານຂອງທ່ານຫຼືເລືອກເພດ ສຳ ລັບ ຄຳ ແນະ ນຳ
 ສ່ວນຫຼາຍມັກ, ມີ hyperglycemia, ໂຣກຫົວໃຈເບົາຫວານພັດທະນາ. ພະຍາດດັ່ງກ່າວປາກົດໃນເວລາທີ່ໂຣກ myocardium ຜິດປົກກະຕິໃນຜູ້ປ່ວຍທີ່ມີຄວາມບົກຜ່ອງດ້ານການຊົດເຊີຍເບົາຫວານ.
ສ່ວນຫຼາຍມັກ, ມີ hyperglycemia, ໂຣກຫົວໃຈເບົາຫວານພັດທະນາ. ພະຍາດດັ່ງກ່າວປາກົດໃນເວລາທີ່ໂຣກ myocardium ຜິດປົກກະຕິໃນຜູ້ປ່ວຍທີ່ມີຄວາມບົກຜ່ອງດ້ານການຊົດເຊີຍເບົາຫວານ.
ໂດຍທົ່ວໄປແລ້ວພະຍາດແມ່ນເກືອບບໍ່ສະ ໝໍ່າ ສະ ເໝີ. ແຕ່ບາງຄັ້ງຄົນເຈັບກໍ່ ລຳ ຄານຍ້ອນເຈັບຫົວແລະເຕັ້ນຂອງຫົວໃຈເຕັ້ນຜິດປົກກະຕິ (tachycardia, bradycardia).
ໃນເວລາດຽວກັນ, ອະໄວຍະວະຫຼັກຢຸດການດູດເລືອດແລະເຮັດວຽກໃນຮູບແບບທີ່ເຂັ້ມຂົ້ນ, ເພາະວ່າຂະ ໜາດ ຂອງມັນເພີ່ມຂື້ນ. ເພາະສະນັ້ນ, ສະພາບການນີ້ຖືກເອີ້ນວ່າຫົວໃຈເບົາຫວານ. ພະຍາດກ່ຽວກັບໂຣກໃນຜູ້ໃຫຍ່ສາມາດສະແດງອອກໂດຍການວຸ້ນວາຍອາການເຈັບປວດ, ໃຄ່ບວມ, ຫາຍໃຈສັ້ນແລະຄວາມບໍ່ສະບາຍຂອງ ໜ້າ ເອິກທີ່ເກີດຂື້ນຫລັງອອກ ກຳ ລັງກາຍ.
ໂລກຫຼອດເລືອດໃນຫົວໃຈທີ່ເປັນໂຣກເບົາຫວານຈະພັດທະນາໄດ້ 3-5 ຄັ້ງເລື້ອຍກວ່າຄົນທີ່ມີສຸຂະພາບແຂງແຮງ. ມັນເປັນທີ່ຫນ້າສັງເກດວ່າຄວາມສ່ຽງຂອງໂຣກຫົວໃຈວາຍບໍ່ຂຶ້ນກັບຄວາມຮຸນແຮງຂອງພະຍາດທີ່ກ່ຽວຂ້ອງ, ແຕ່ວ່າມັນແມ່ນຂື້ນກັບໄລຍະເວລາຂອງມັນ.
ໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກມະເລັກ. ຍິ່ງໄປກວ່ານັ້ນ, ພະຍາດດັ່ງກ່າວຍັງສົ່ງຕໍ່ຄື້ນ, ໃນເວລາທີ່ການໂຈມຕີແບບສ້ວຍແຫຼມຖືກທົດແທນໂດຍວິທີຊໍາເຮື້ອ.
ລັກສະນະຂອງໂຣກຫົວໃຈວາຍແມ່ນວ່າຫລັງຈາກເສັ້ນເລືອດຝອຍໃນ myocardium, ຕ້ານກັບຄວາມເປັນມາຂອງໂຣກ hyperglycemia ຊໍາເຮື້ອ, ໂຣກຫົວໃຈ, ຄວາມລົ້ມເຫຼວຂອງຫົວໃຈ, ແລະຄວາມເສຍຫາຍຂອງເສັ້ນເລືອດໃນເສັ້ນເລືອດເລີ່ມຕົ້ນທີ່ຈະພັດທະນາຢ່າງໄວວາ. ຮູບພາບທາງຄລີນິກຂອງ ischemia ໃນຜູ້ປ່ວຍເບົາຫວານ:
ລົມຫາຍໃຈສັ້ນ, arrhythmia, ລົມຫາຍໃຈສັ້ນ, ຄວາມເຈັບປວດທີ່ກົດໃນຫົວໃຈ, ຄວາມກັງວົນທີ່ກ່ຽວຂ້ອງກັບຄວາມຢ້ານກົວຂອງການເສຍຊີວິດ.
ການປະສົມປະສານຂອງ ischemia ກັບພະຍາດເບົາຫວານສາມາດນໍາໄປສູ່ການພັດທະນາຂອງ infarction myocardial. ຍິ່ງໄປກວ່ານັ້ນ, ອາການແຊກຊ້ອນນີ້ມີບາງລັກສະນະເຊັ່ນ: ຫົວໃຈວາຍ, ໂຣກປອດບວມ, ອາການເຈັບຫົວທີ່ແຜ່ອອກມາຈາກແຜ່ນກະໂປງ, ຄໍ, ຄາງກະໄຕຫລືຂໍ້ບ່າໄຫລ່. ບາງຄັ້ງຄົນເຈັບປະສົບກັບຄວາມເຈັບປວດທີ່ບີບອັດໃນ ໜ້າ ເອິກ, ປວດຮາກແລະຮາກ.
ແຕ່ໂຊກບໍ່ດີ, ຄົນເຈັບ ຈຳ ນວນຫຼາຍມີໂຣກຫົວໃຈວາຍເພາະວ່າພວກເຂົາບໍ່ສົງໃສວ່າມີໂຣກເບົາຫວານ. ໃນຂະນະດຽວກັນ, ການ ສຳ ຜັດກັບ hyperglycemia ເຮັດໃຫ້ເກີດພາວະແຊກຊ້ອນທີ່ຮ້າຍແຮງ.
ໃນຜູ້ທີ່ເປັນໂລກເບົາຫວານ, ຄວາມເປັນໄປໄດ້ຂອງການພັດທະນາການຜ່າຕັດ angina pectoris ເພີ່ມຂື້ນສອງເທົ່າ. ການສະແດງອອກຕົ້ນຕໍຂອງມັນແມ່ນການປັ່ນປ່ວນ, ໄຂ້, ຫາຍໃຈແລະຫາຍໃຈສັ້ນ.
Angina pectoris, ເຊິ່ງເກີດຂື້ນກັບຄວາມເປັນມາຂອງໂລກເບົາຫວານ, ມີຄຸນລັກສະນະຂອງມັນເອງ. ດັ່ງນັ້ນ, ການພັດທະນາຂອງມັນແມ່ນບໍ່ໄດ້ຮັບຜົນກະທົບຈາກຄວາມຮ້າຍແຮງຂອງພະຍາດທີ່ກ່ຽວຂ້ອງ, ແຕ່ຍ້ອນໄລຍະເວລາຂອງໂຣກຫົວໃຈ. ນອກຈາກນັ້ນ, ໃນຄົນເຈັບທີ່ມີນ້ ຳ ຕານສູງ, ການສະ ໜອງ ເລືອດທີ່ບໍ່ພຽງພໍກັບທາດ myocardium ພັດທະນາໄວກ່ວາຄົນທີ່ມີສຸຂະພາບແຂງແຮງ.
ໃນຜູ້ເປັນໂລກເບົາຫວານຫຼາຍຄົນ, ອາການຂອງໂຣກ angina pectoris ແມ່ນບໍ່ຮຸນແຮງຫລືຂາດເຂີນ. ຍິ່ງໄປກວ່ານັ້ນ, ພວກເຂົາມັກຈະມີໂຣກຜິດປົກກະຕິໃນຈັງຫວະຫົວໃຈ, ເຊິ່ງມັກຈະສິ້ນສຸດລົງໃນຄວາມຕາຍ.
ຜົນສະທ້ອນອີກຢ່າງ ໜຶ່ງ ຂອງໂຣກເບົາຫວານຊະນິດທີ 2 ແມ່ນໂຣກຫົວໃຈຊຸດໂຊມ, ເຊິ່ງເຊັ່ນດຽວກັນກັບໂຣກຫົວໃຈອື່ນໆທີ່ເກີດຈາກ hyperglycemia, ມັນມີສະເພາະຂອງມັນເອງ. ສະນັ້ນ, ຄວາມຜິດປົກກະຕິຂອງຫົວໃຈທີ່ມີນ້ ຳ ຕານສູງມັກຈະພັດທະນາຕອນຍັງນ້ອຍ, ໂດຍສະເພາະໃນຜູ້ຊາຍ. ອາການລັກສະນະຂອງພະຍາດລວມມີ:
ອາການໃຄ່ບວມແລະສີຂາວຂອງທີ່ສຸດ, ຫົວໃຈໃຫຍ່, ຍ່ຽວເລື້ອຍໆ, ເມື່ອຍລ້າ, ຮັບນ້ ຳ ໜັກ, ຍ້ອນການລະງັບຂອງແຫຼວ, ວິນຫົວ, ຫາຍໃຈສັ້ນ, ໄອ.
ໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກເບົາຫວານ (ໂຣກເບົາຫວານ). ພະຍາດທາງວິທະຍາເກີດຂື້ນຍ້ອນການຜິດປົກກະຕິໃນຂະບວນການເຜົາຜານອາຫານ, ກະຕຸ້ນໂດຍການຂາດອິນຊູລິນ, ເຊິ່ງເຮັດໃຫ້ສັບສົນທາງຜ່ານຂອງນ້ ຳ ຕານຜ່ານຈຸລັງ myocardial. ດັ່ງນັ້ນ, ອາຊິດໄຂມັນທີ່ຜຸພັງສະສົມຢູ່ໃນກ້າມເນື້ອຫົວໃຈ.
ຫຼັກສູດຂອງການ dystrophy myocardial ນໍາໄປສູ່ການຮູບລັກສະນະຂອງ foci ຂອງການລົບກວນການປະພຶດ, flopering arrhythmias, extrasystoles ຫຼື parasystoles. ນອກຈາກນີ້, microangiopathy ໃນໂລກເບົາຫວານປະກອບສ່ວນໃຫ້ກັບການທໍາລາຍຂອງເຮືອນ້ອຍທີ່ກິນອາຫານ myocardium.
ໂຣກ sinus tachycardia ເກີດຂື້ນກັບໂຣກລະບົບປະສາດຫລືທາງກາຍ. ຫຼັງຈາກທີ່ທັງຫມົດ, ການເຮັດວຽກຂອງຫົວໃຈທີ່ເລັ່ງແມ່ນມີຄວາມຈໍາເປັນເພື່ອໃຫ້ຮ່າງກາຍມີສ່ວນປະກອບດ້ານໂພຊະນາການແລະອົກຊີເຈນ. ແຕ່ຖ້າຫາກວ່າລະດັບນ້ ຳ ຕານໃນເລືອດສູງຂື້ນເລື້ອຍໆ, ຫຼັງຈາກນັ້ນ, ຫົວໃຈຈະຖືກບັງຄັບໃຫ້ເຮັດວຽກໃນຮູບແບບທີ່ເພີ່ມຂື້ນ.
ເຖິງຢ່າງໃດກໍ່ຕາມ, ໃນຜູ້ທີ່ເປັນໂລກເບົາຫວານ, myocardium ບໍ່ສາມາດຕິດເຊື້ອໄດ້ໄວ. ດ້ວຍເຫດນັ້ນ, ສ່ວນປະກອບອົກຊີເຈນແລະສານອາຫານບໍ່ເຂົ້າສູ່ຫົວໃຈ, ເຊິ່ງມັກຈະເຮັດໃຫ້ຫົວໃຈວາຍແລະຕາຍ.
ດ້ວຍໂຣກ neuropathy ພະຍາດເບົາຫວານ, ຄວາມແຕກຕ່າງຂອງອັດຕາການເຕັ້ນຂອງຫົວໃຈອາດຈະພັດທະນາ. ສຳ ລັບສະພາບລັກສະນະນີ້, ຄວາມຜິດປົກກະຕິເກີດຂື້ນເນື່ອງຈາກການເຫນັງຕີງຂອງຄວາມຕ້ານທານຂອງລະບົບເສັ້ນເລືອດໃນຂອບ, ເຊິ່ງ NS ຕ້ອງຄວບຄຸມ.
ຄວາມສັບສົນອີກຢ່າງ ໜຶ່ງ ຂອງໂຣກເບົາຫວານແມ່ນໂຣກຕັບອ່ອນຕາ. ພວກເຂົາສະແດງອອກໂດຍການຫຼຸດລົງຂອງຄວາມດັນເລືອດ. ອາການຂອງໂລກ hypertension ແມ່ນວິນວຽນ, ວິນຫົວ, ແລະສະມອງ. ນອກຈາກນີ້, ມັນມີລັກສະນະອ່ອນເພຍຫລັງຈາກຕື່ນນອນແລະເຈັບຫົວຢູ່ເລື້ອຍໆ.
ເນື່ອງຈາກວ່າມີການເພີ່ມຂື້ນຂອງນ້ ຳ ຕານໃນເລືອດມີອາການແຊກຊ້ອນຫຼາຍ, ມັນເປັນສິ່ງ ສຳ ຄັນທີ່ຈະຮູ້ວິທີທີ່ຈະເຮັດໃຫ້ຫົວໃຈແຂງແຮງໃນພະຍາດເບົາຫວານແລະການປິ່ນປົວແບບໃດທີ່ຄວນເລືອກຖ້າພະຍາດດັ່ງກ່າວໄດ້ພັດທະນາແລ້ວ.
PKI ແມ່ນຫຍັງແລະວິທີການຄິດໄລ່ເງິນ ບຳ ນານ?
ດ້ວຍການຮັບຮອງເອົາກົດ ໝາຍ ຂອງລັດຖະບານກາງ "ກ່ຽວກັບເງິນ ບຳ ນານປະກັນໄພ", ຂັ້ນຕອນ ໃໝ່ ສຳ ລັບການໄດ້ຮັບເງິນ "ສຳ ລັບຄົນເຖົ້າແກ່" ໄດ້ເຂົ້າມາໃນຊີວິດຂອງພວກເຮົາ. ບັດນີ້ ຈຳ ນວນບັດເງິນທີ່ທ່ານໄດ້ຮັບເພື່ອບັນລຸອາຍຸສະເພາະໃດ ໜຶ່ງ ແມ່ນຂື້ນກັບ ຈຳ ນວນປີທີ່ບໍ່ໄດ້ເຮັດວຽກ, ແຕ່ວ່າມັນແມ່ນສິ່ງທີ່ເປັນຈຸດ ບຳ ນານ. ນີ້ແມ່ນຫຍັງ
ປະສົບການທັງ ໝົດ ທີ່ສະສົມໂດຍຄົນໃນເວລາເລີ່ມຕົ້ນຂອງຊົ່ວໂມງ X ຈະຖືກປ່ຽນເປັນຈຸດ. ການລວມຕົວຂອງພວກມັນຖືກເອີ້ນວ່າຕົວຄູນເງິນ ບຳ ນານສ່ວນບຸກຄົນ, ຫຍໍ້ IPK. ດັ່ງນັ້ນ, ເງິນ ບຳ ນານໄດ້ຄິດໄລ່ດັ່ງຕໍ່ໄປນີ້:
- P - ເງິນ ບຳ ນານ
- F - ຈຳ ນວນເງິນຄົງທີ່ໃນແຕ່ລະປີທີ່ລັດ,
- N - ສ່ວນທີ່ໄດ້ຮັບເງິນ ບຳ ນານ ສຳ ລັບຜູ້ທີ່ມີມັນ,
- B - ຈຳ ນວນຈຸດ ບຳ ນານ,
- Sat - ຄ່າໃຊ້ຈ່າຍຂອງ 1 ຈຸດບໍານານໃນປີປະຈຸບັນ.
ເພື່ອເລີ່ມຕົ້ນການສະ ໝັກ ຮັບ ບຳ ນານ, ຜູ້ສະ ໝັກ ຕ້ອງປະຕິບັດເງື່ອນໄຂດັ່ງຕໍ່ໄປນີ້:
- ບັນລຸອາຍຸກະສຽນອາຍຸທີ່ໄດ້ສ້າງຕັ້ງຂື້ນໂດຍລັດ,
- ມີອາວຸໂສສູງກ່ວາຫຼືເທົ່າກັບຕ່ ຳ ສຸດ,
- ເພື່ອໃຫ້ໄດ້ ຈຳ ນວນ ຕຳ ່ສຸດທີ່ຂອງຈຸດ ບຳ ນານ.
ຖ້າຢ່າງ ໜ້ອຍ ໜຶ່ງ ເງື່ອນໄຂບໍ່ໄດ້ຮັບການປະຕິບັດ, ພົນລະເມືອງມີສອງວິທີ:
- ສືບຕໍ່ເຮັດວຽກຈົນກ່ວາສະພາບການທັງຫມົດແມ່ນບັນລຸໄດ້,
- ນຳ ໃຊ້ເຂົ້າໃນກອງທຶນ ບຳ ນານ ສຳ ລັບການຄິດໄລ່ເງິນ ບຳ ນານໃນສັງຄົມເມື່ອເຖິງອາຍຸທີ່ ກຳ ນົດ (60/65 ປີ ສຳ ລັບແມ່ຍິງ / ຊາຍ, ຕາມ ລຳ ດັບ).
ຈຸດ ບຳ ນານໄດ້ຮັບລາງວັນ ສຳ ລັບແຕ່ລະປີຂອງການເຮັດວຽກ. ເພາະສະນັ້ນ, ໃນເວລາຕໍ່ມາຄົນເຮົາອອກໄປສະ ໝັກ ຮັບ ບຳ ນານ, ຍິ່ງມີຈຸດຫຼາຍເທົ່າໃດ. ແຕ່ມັນຍັງມີມູນຄ່າ ຈຳ ກັດຕ່ ຳ ສຸດ. ບໍ່ມີຈຸດ - ບໍ່ມີເງິນ ບຳ ນານ. ໃນມື້ນີ້, ຄະແນນຕ່ ຳ ສຸດແມ່ນ 11,4, ແລະໃນປີ 2025 ມູນຄ່ານີ້ຈະບັນລຸເຖິງ 30 ເທົ່າ.
ໃນລັກສະນະດຽວກັນ, ຄວາມຍາວຂອງການບໍລິການຂັ້ນຕ່ ຳ ຈະຖືກເພີ່ມຂື້ນຕາມອັດຕາສ່ວນ. ມັນພຽງພໍ ສຳ ລັບຜູ້ທີ່ອອກກິນເບ້ຍ ບຳ ນານໃນປີ 2017 ເຮັດວຽກເປັນເວລາ 7 ປີ, ໃນອະນາຄົດຕົວເລກນີ້ຈະເພີ່ມຂື້ນເປັນ 15 ປີແລະໃນປີ 2025 ມັນຈະເປັນພຽງເທົ່ານັ້ນ. ມັນເປັນມູນຄ່າທີ່ສັງເກດວ່າໄລຍະເວລາດັ່ງກ່າວຍັງຖືກລວມເຂົ້າໃນໄລຍະເວລານີ້:
- ດຳ ລັດ
- ການທະຫານ
- ໄລຍະເວລາພິການ
- ການກັກຂັງ
- ໃຊ້ເວລາໃນການແລກປ່ຽນແຮງງານ
- ອື່ນ.
ມູນຄ່າຂອງຕົວຄູນ ບຳ ນານສ່ວນບຸກຄົນ (IPC): ມັນແມ່ນຫຍັງ?
ກ່ອນ ໜ້າ ນີ້, ເພື່ອເລີ່ມຕົ້ນໄດ້ຮັບເງິນ ບຳ ນານ, ພົນລະເມືອງຕ້ອງໄດ້ສະແດງຄວາມເປັນຜູ້ອາວຸໂສແລະຢັ້ງຢືນມັນດ້ວຍເອກະສານ. ແຕ່ວ່ານັບແຕ່ປີ 2015, ຜູ້ອອກ ບຳ ນານໃນອະນາຄົດສາມາດຄວບຄຸມລາຍໄດ້ ບຳ ນານຂອງພວກເຂົາຢ່າງອິດສະຫຼະ. ສຳ ລັບສິ່ງນີ້, ເງິນ ບຳ ນານໄດ້ແບ່ງອອກເປັນຫລາຍພາກສ່ວນຄື: ໄດ້ຮັບທຶນແລະປະກັນ. ສຸດທ້າຍສາມາດແກ້ໄຂແລະຕັ້ງຖິ່ນຖານໄດ້.
ໃນກໍລະນີນີ້, ພົນລະເມືອງຕ້ອງໄດ້ປະຕິບັດຕາມພາລາມິເຕີທີ່ ສຳ ຄັນຫຼາຍຢ່າງ:
- ມີປະສົບການດ້ານປະກັນໄພຢ່າງ ໜ້ອຍ 15 ປີ.
- ຮອດອາຍຸກະສຽນວຽກ.
- ໃຫ້ຂໍ້ມູນທີ່ຢັ້ງຢືນວ່າຄ່າ ສຳ ປະທານ ບຳ ນານແມ່ນຢ່າງ ໜ້ອຍ 30 ຈຸດ ສຳ ລັບໄລຍະເວລາທັງ ໝົດ ຂອງການບໍລິການ.
ເວົ້າກ່ຽວກັບຄຸນຄ່າຂອງຕົວຄູນ ບຳ ນານສ່ວນບຸກຄົນ (IPC), ມັນແມ່ນຫຍັງແລະ "ມັນກິນກັບຫຍັງ", ມັນມີຄ່າຄວນທີ່ຈະເຂົ້າໃຈວ່າມູນຄ່ານີ້ຖືກຄິດໄລ່ເປັນຈຸດທີ່ໄດ້ຮັບລາງວັນໃນແຕ່ລະປີ, ອີງຕາມລະດັບຂອງເງິນເດືອນແລະລາຍໄດ້ຂອງຜູ້ ບຳ ນານ. ໃນທາງກັບກັນ, ອີງຕາມລະບົບການໃຫ້ຄະແນນ, ປະສົບການໃນການເຮັດວຽກແລະລະດັບຄ່າຈ້າງແມ່ນໄດ້ຖືກ ຄຳ ນຶງເຖິງ. ຈົນຮອດປີ 2014, ຕົວຊີ້ວັດນີ້ຍັງຂື້ນກັບ ຈຳ ນວນການປະກອບສ່ວນເຂົ້າໃນການບໍລິການພາສີ.
ເພາະສະນັ້ນ, ໃນມື້ນີ້, ຖ້າພົນລະເມືອງໄດ້ຮັບລາຍໄດ້ຫຼາຍກວ່າປີ 2017 ກ່ວາໃນປີ 2016, ຫຼັງຈາກນັ້ນ, ຕົວຄູນເງິນ ບຳ ນານສ່ວນບຸກຄົນ (ຄະແນນ ບຳ ນານ) ຈະສູງກວ່າ.
ມັນຍັງມີຄ່າຄວນທີ່ຈະພິຈາລະນາວ່າແຕ່ປີ 2015 ເຖິງປີ 2025 ໄລຍະຂ້າມຜ່ານພິເສດໄດ້ຖືກສະ ໜອງ ໃຫ້. ນີ້ ໝາຍ ຄວາມວ່າເງື່ອນໄຂຕ່າງໆໃນການຄິດໄລ່ເງິນ ບຳ ນານຈະໄດ້ຮັບການຮັດກຸມໃນແຕ່ລະປີ, ມູນຄ່າຂອງຈຸດທີ່ຄິດໄລ່ຈະເຕີບໂຕຕາມອັດຕາເງິນເຟີ້ແລະຕົວຊີ້ວັດດ້ານເສດຖະກິດໃນປະເທດ.
ເພື່ອໃຫ້ເຂົ້າໃຈແນວຄວາມຄິດຂອງຄຸນຄ່າຂອງຕົວຄູນ ບຳ ນານສ່ວນບຸກຄົນ (IPC), ມັນແມ່ນຫຍັງແລະມັນຖືກຄິດໄລ່ແນວໃດ, ມັນຄຸ້ມຄ່າໃນການພິຈາລະນາໃນຫຼາຍລາຍລະອຽດທີ່ ສຳ ຄັນ. ນີ້ແມ່ນສິ່ງທີ່ພວກເຮົາຈະເຮັດ.
IPC ປະ ຈຳ ປີຈະຖືກຄິດໄລ່ແນວໃດ?
ກ່ອນປີ 2015, ລັດຖະບານໄດ້ລວບລວມເອົາສູດຄິດໄລ່ເງິນ ບຳ ນານສ່ວນບຸກຄົນ, ເຊິ່ງມີດັ່ງນີ້: PC = MF / S, ບ່ອນທີ່:
- PC ສະແດງ ຈຳ ນວນເງິນ ບຳ ນານທັງ ໝົດ ຂອງພົນລະເມືອງສະເພາະ.
- MF - ນີ້ແມ່ນສ່ວນ ໜຶ່ງ ຂອງການປະກັນໄພ (ຄຳ ນຶງເຖິງການຫັກຄ່າໃຊ້ຈ່າຍສ່ວນທີ່ ຈຳ ກັດແລະໄດ້ຮັບເງິນ ບຳ ນານ).
- C ເປັນຕົວແທນຄ່າໃຊ້ຈ່າຍຂອງ IPC ໃນເວລາຄິດໄລ່.
ອີງຕາມສູດນີ້, ມັນຂ້ອນຂ້າງງ່າຍທີ່ຈະຄິດໄລ່ ຈຳ ນວນຈຸດສະສົມ. ເພາະສະນັ້ນ, ເພື່ອຊອກຮູ້ວ່າຈະມີການຊົດເຊີຍເງິນ ບຳ ນານຫຍັງແກ່ພົນລະເມືອງ, ບໍ່ ຈຳ ເປັນຕ້ອງຕິດຕໍ່ຫາ FIU. ສິ່ງດຽວທີ່ຕ້ອງໄດ້ຊີ້ແຈງຢ່າງຈະແຈ້ງແມ່ນອັດຕາຜົນປະໂຫຍດເຊິ່ງສາມາດເປັນ 6%, 10% ຫຼື 16%.
ເພື່ອຄິດໄລ່ HIPC ເປັນອິດສະຫຼະ, ມັນ ຈຳ ເປັນຕ້ອງໃຊ້ສົມຜົນຕໍ່ໄປນີ້: HIPC = (SM / MV) * 10, ບ່ອນທີ່:
- SM ຈະເປັນການຈ່າຍເງິນປະກອບສ່ວນຕາມອັດຕາພາສີທີ່ເລືອກ (ເປັນເປີເຊັນ).
- MV ແມ່ນລະດັບທີ່ແນ່ນອນຂອງການຈ່າຍເງິນ, ເຊິ່ງຈະເປັນ 16%.
ຂໍຂອບໃຈກັບສົມຜົນນີ້, ມັນເປັນໄປໄດ້ທີ່ຈະສາມາດ ກຳ ນົດໄດ້ຫຼາຍຈຸດທີ່ຜູ້ ບຳ ນານໃນອະນາຄົດສາມາດສະສົມ ສຳ ລັບທຸກໆກິດຈະ ກຳ ທີ່ເຮັດວຽກຂອງລາວ. ຖ້າໃນເວລາດຽວກັນ, ພົນລະເມືອງປະຕິເສດອົງປະກອບທີ່ໄດ້ຮັບທຶນຈາກການຈ່າຍເງິນບໍານານ, ຫຼັງຈາກນັ້ນລາວຈະສາມາດເພີ່ມອັດຕາສ່ວນປະຈໍາປີບາງສ່ວນ. ຕາມນັ້ນ, ຈຳ ນວນເງິນອຸດ ໜູນ ກໍ່ຈະສູງກວ່າ.
ດັ່ງທີ່ໄດ້ກ່າວມາກ່ອນ ໜ້າ ນີ້, ຄະແນນຂອງນັກ ບຳ ນານສູງຂື້ນ, ສ່ວນແບ່ງຂອງການຈ່າຍກໍ່ຍິ່ງເທົ່າໃດ. ເຖິງຢ່າງໃດກໍ່ຕາມ, ມັນຄວນຈະຢູ່ໃນໃຈວ່າມີ IPC ສູງສຸດ (ຕົວຄູນເງິນ ບຳ ນານສ່ວນບຸກຄົນ), ເຊິ່ງແມ່ນ 7.38 ຄະແນນ. ເພື່ອຈະໄດ້ຮັບມັນ, ໃນໄລຍະປີພົນລະເມືອງຕ້ອງໄດ້ຮັບເງິນເດືອນສູງສຸດ.
ເພື່ອໃຫ້ງ່າຍຕໍ່ການຈັດການກັບສະລັບສັບຊ້ອນທັງ ໝົດ ຂອງ IPC, ພິຈາລະນາຕົວຢ່າງ. ສົມມຸດວ່າພົນລະເມືອງສະເພາະໃດ ໜຶ່ງ ໄດ້ຕັດສິນໃຈຄິດໄລ່ອິດສະຫຼະໃນ ຈຳ ນວນຈຸດທີ່ນາງສາມາດສະສົມໄວ້ ສຳ ລັບກິດຈະ ກຳ ແຮງງານຂອງນາງແລະ ຈຳ ນວນເທົ່າໃດທີ່ນາງຍັງຕ້ອງການເພື່ອຈະໄດ້ຮັບເງິນເດືອນເປັນ ຈຳ ນວນ 25,000 ຮູເບີນ.
ສ່ວນທີ່ແນ່ນອນຂອງເງິນ ບຳ ນານປະກັນໄພແມ່ນປົກກະຕິແລ້ວ 4559 ຮູເບີນ.ໃນເວລາດຽວກັນ, ເງິນ ບຳ ນານເທົ່າກັບ 18,300 ຮູເບີນແມ່ນເພີ່ມຂື້ນກັບແມ່ຍິງ.
ຕາມນັ້ນ, ຈຳ ນວນເງິນຈ່າຍ ສຳ ລັບນາຍ ບຳ ນານໃນອະນາຄົດຈະເປັນ ຈຳ ນວນເງິນ 13 741 ຮູເບີນ (ພວກເຮົາເອົາໄປຈາກພາກສ່ວນປະກັນໄພຄົງທີ່ 18 300).
ເພື່ອຄິດໄລ່ IPC, ແບ່ງ 13 741 ໂດຍ 74.28 ແລະໄດ້ຮັບປະມານ 185 ຄະແນນ. ນີ້ແມ່ນຄຸນຄ່າທີ່ຕ້ອງການ. ຖ້າທ່ານຄິດໄລ່ຫລາຍໆດ້ານ, ມັນງ່າຍທີ່ຈະຮູ້ວ່າເພື່ອຈະໄດ້ຮັບເງິນ 25,000 ຮູເບີນຜູ້ ບຳ ນານຕ້ອງໄດ້ສະສົມ 90 ຈຸດຕໍ່ເດືອນ.
ໂດຍແລະໃຫຍ່, ຄ່າໃຊ້ຈ່າຍຂອງຕົວຊີ້ວັດນີ້ແມ່ນຕົວເລກສະເພາະ, ເຊິ່ງຖືກ ກຳ ນົດໂດຍລັດຕໍ່ປີ. ຍົກຕົວຢ່າງ, ໃນປີ 2015, IPC ເທົ່າກັບ 64 ຮູເບີນ, ແລະໃນເດືອນກຸມພາ 2016, ຍ້ອນການເພີ່ມຂື້ນຂອງອັດຕາເງິນເຟີ້ທົ່ວໄປ, ຕົວຊີ້ວັດນີ້ໄດ້ເພີ່ມຂື້ນເປັນ 74 ຮູເບີນ. ໃນປີນີ້, ຄ່າໃຊ້ຈ່າຍຂອງອັດຕາສ່ວນນີ້ແມ່ນ 78 ຮູເບີນກັບ penny.
ຖ້າຜູ້ ບຳ ນານໄດ້ຮັບ IPC ທີ່ໃຫຍ່ກວ່າ, ຫຼັງຈາກນັ້ນຈະມີການພິຈາລະນາພຽງແຕ່ຕົວຊີ້ວັດສູງສຸດເທົ່ານັ້ນ.
ໂດຍບໍ່ຕ້ອງສົງໃສ, ມັນເບິ່ງຄືວ່າກັບນັກບໍານານທຸກຄົນວ່າການຄິດໄລ່ເອກະລາດຂອງການຈ່າຍເງິນໃນອະນາຄົດແມ່ນຂັ້ນຕອນທີ່ສັບສົນຫຼາຍ. ໃນຄວາມເປັນຈິງ, ທຸກສິ່ງທຸກຢ່າງບໍ່ ໜ້າ ຢ້ານ. ສິ່ງທີ່ ສຳ ຄັນແມ່ນຮຽນຮູ້ວິທີການ ນຳ ໃຊ້ສູດທີ່ ຈຳ ເປັນແລະ ກຳ ນົດເປີເຊັນຂອງສ່ວນຂອງເງິນ ບຳ ນານ. ຖ້າ ຈຳ ເປັນ, ທ່ານສາມາດເຂົ້າໄປເບິ່ງກອງທຶນ ບຳ ນານແລະຂໍການຄິດໄລ່ເບື້ອງຕົ້ນຂອງການຈ່າຍເງິນ ບຳ ນານ.
ເຖິງຢ່າງໃດກໍ່ຕາມ, ມັນກໍ່ຄຸ້ມຄ່າທີ່ຈະເຂົ້າໃຈວ່າສະຖານະການມີການປ່ຽນແປງເລື້ອຍໆ. ບາງທີໃນສອງສາມປີ, ການຄິດໄລ່ເງິນ ບຳ ນານແລະການດັດສະນີຂອງພວກມັນຈະຖືກປະຕິບັດຕາມສູດອື່ນໆ. ເຖິງຢ່າງໃດກໍ່ຕາມ, ຄວາມອາວຸໂສຈະເປັນສ່ວນປະກອບທີ່ບໍ່ອາດປ່ຽນແປງໄດ້ຂອງຜົນປະໂຫຍດຂອງປະເພດນີ້.
ຜູ້ທີ່ຖືກກໍານົດຢາດັ່ງກ່າວ
ຜູ້ເປັນໂຣກເບົາຫວານມັກຈະຖືກ ກຳ ນົດໃຫ້ຮັກສາແບບສັບສົນ. ຢາດັ່ງກ່າວຖືກເລືອກໄວ້ໃນທາງທີ່ຊ່ວຍໃຫ້ມີປະສິດຕິພາບດີຂື້ນໃນປະລິມານ ຕຳ ່ສຸດ. ຕົວແທນ hypoglycemic ສ່ວນໃຫຍ່ມີຜົນຂ້າງຄຽງ, ເຊິ່ງເພີ່ມຂື້ນກັບປະລິມານທີ່ເພີ່ມຂື້ນ. Metformin ແມ່ນທົນທານຕໍ່ບໍ່ດີຕໍ່ລະບົບຍ່ອຍອາຫານ, ການກະກຽມ sulfonylurea ເລັ່ງການ ທຳ ລາຍຈຸລັງທົດລອງ, ອິນຊູລິນປະກອບສ່ວນເຮັດໃຫ້ນ້ ຳ ໜັກ ເພີ່ມຂື້ນ.
ຢາ Dibikor ແມ່ນຢາແກ້ທີ່ເປັນ ທຳ ມະຊາດຢ່າງແທ້ຈິງ, ປອດໄພແລະມີປະສິດຕິຜົນທີ່ບໍ່ມີສານຕ້ານທານແລະຜົນຂ້າງຄຽງໃດໆ. ມັນເຂົ້າກັນໄດ້ກັບຢາທຸກຊະນິດທີ່ໃຊ້ ສຳ ລັບໂຣກເບົາຫວານ. ການຕ້ອນຮັບ Dibikor ຊ່ວຍໃຫ້ທ່ານສາມາດຫຼຸດຜ່ອນປະລິມານຂອງຕົວແທນ hypoglycemic, ປົກປ້ອງອະໄວຍະວະຈາກຜົນກະທົບທີ່ເປັນພິດຂອງ glucose, ແລະຮັກສາການເຮັດວຽກຂອງຫລອດເລືອດ.
ອີງຕາມຄໍາແນະນໍາສໍາລັບການນໍາໃຊ້, Dibicor ແມ່ນຖືກກໍານົດໄວ້ໃນການຮັກສາຄວາມຜິດປົກກະຕິດັ່ງຕໍ່ໄປນີ້:
ພະຍາດເບົາຫວານແລະຄວາມກົດດັນເພີ່ມຂື້ນຈະເປັນສິ່ງທີ່ຜ່ານມາ
ໂລກເບົາຫວານແມ່ນສາເຫດຂອງເກືອບ 80% ຂອງເສັ້ນເລືອດຕັນໃນແລະການຜ່າຕັດທັງ ໝົດ. 7 ໃນ 10 ຄົນເສັຍຊີວິດຍ້ອນການອຸດຕັນຂອງເສັ້ນເລືອດຫົວໃຈຫລືສະ ໝອງ. ໃນເກືອບທຸກກໍລະນີ, ເຫດຜົນ ສຳ ລັບຈຸດສິ້ນສຸດທີ່ຮ້າຍແຮງນີ້ແມ່ນຄືກັນ - ນ້ ຳ ຕານໃນເລືອດສູງ.
ນ້ ຳ ຕານສາມາດແລະຄວນຖືກລົ້ມລົງ, ຖ້າບໍ່ດັ່ງນັ້ນບໍ່ມີຫຍັງເລີຍ. ແຕ່ສິ່ງນີ້ບໍ່ສາມາດປິ່ນປົວພະຍາດຕົນເອງໄດ້, ແຕ່ມັນພຽງແຕ່ຊ່ວຍໃນການຕໍ່ສູ້ກັບການສືບສວນ, ແລະບໍ່ແມ່ນສາເຫດຂອງພະຍາດດັ່ງກ່າວ.
ຢາຊະນິດດຽວທີ່ຖືກແນະ ນຳ ຢ່າງເປັນທາງການ ສຳ ລັບພະຍາດເບົາຫວານແລະຖືກ ນຳ ໃຊ້ໂດຍຜູ້ຊ່ຽວຊານດ້ານ endocrinologist ໃນການເຮັດວຽກຂອງເຂົາເຈົ້າແມ່ນ Ji Dao Diabetes Adhesive.
ປະສິດທິຜົນຂອງຢາ, ຄິດໄລ່ຕາມວິທີການມາດຕະຖານ (ຈຳ ນວນຄົນເຈັບທີ່ໄດ້ຟື້ນຕົວກັບ ຈຳ ນວນຄົນເຈັບໃນກຸ່ມ 100 ຄົນທີ່ໄດ້ຮັບການປິ່ນປົວ) ແມ່ນ:
- ປົກກະຕິຂອງນ້ ຳ ຕານ - 95%
- ການລົບລ້າງເສັ້ນເລືອດໃນເສັ້ນເລືອດ - 70%
- ການລົບລ້າງການເຕັ້ນຂອງຫົວໃຈແຂງແຮງ - 90%
- ບັນເທົາຄວາມດັນເລືອດສູງ - 92%
- Vigor ໃນເວລາກາງເວັນ, ປັບປຸງການນອນຫລັບໃນຕອນກາງຄືນ - 97%
ຜູ້ຜະລິດ Ji Dao ບໍ່ແມ່ນອົງການການຄ້າແລະໄດ້ຮັບການສະ ໜັບ ສະ ໜູນ ຈາກລັດ. ສະນັ້ນ, ດຽວນີ້ຜູ້ຢູ່ອາໄສທຸກຄົນມີໂອກາດໄດ້ຮັບຢາໃນສ່ວນຫຼຸດ 50%.
- ພະຍາດເບົາຫວານ
- ຄວາມລົ້ມເຫຼວຂອງເສັ້ນເລືອດຫົວໃຈ
- intoxication glycosidic, ສິ່ງເສບຕິດ
- ການປ້ອງກັນພະຍາດຕັບດ້ວຍການໃຊ້ຢາເປັນເວລາດົນໂດຍສະເພາະການຕ້ານເຊື້ອພະຍາດ.
ການປະຕິບັດ Dibikor
ຫຼັງຈາກການຄົ້ນພົບ taurine, ນັກວິທະຍາສາດເປັນເວລາດົນນານບໍ່ສາມາດເຂົ້າໃຈວ່າເປັນຫຍັງຮ່າງກາຍຕ້ອງການ.ມັນໄດ້ຫັນອອກວ່າກັບ taurine metabolism ປົກກະຕິບໍ່ມີຜົນກະທົບປ້ອງກັນ. ຜົນກະທົບດ້ານການປິ່ນປົວເລີ່ມຕົ້ນທີ່ຈະປະກົດວ່າມີພຽງແຕ່ໃນການມີພະຍາດຂອງພະຍາດ, ຕາມກົດລະບຽບ, ໃນທາດແປ້ງທາດແປ້ງແລະ lipid. Dibikor ປະຕິບັດໃນໄລຍະເລີ່ມຕົ້ນຂອງການລະເມີດ, ປ້ອງກັນການພັດທະນາຂອງອາການແຊກຊ້ອນ.
- ໃນປະລິມານທີ່ແນະ ນຳ, ຢາຫຼຸດຜ່ອນ ນຳ ້ຕານ. ຫຼັງຈາກການ ນຳ ໃຊ້ເປັນເວລາ 3 ເດືອນ, hemoglobin glycated ຫຼຸດລົງໂດຍສະເລ່ຍ 0.9%. ຜົນໄດ້ຮັບທີ່ດີທີ່ສຸດແມ່ນສັງເກດເຫັນໃນຄົນເຈັບທີ່ເປັນໂຣກເບົາຫວານແລະໂຣກເບົາຫວານທີ່ຖືກກວດພົບ ໃໝ່.
- ມັນຖືກນໍາໃຊ້ເພື່ອປ້ອງກັນພະຍາດຫລອດເລືອດໃນໂຣກເບົາຫວານ. ຢາດັ່ງກ່າວເຮັດໃຫ້ cholesterol ແລະ triglycerides ຫຼຸດລົງ, ປັບປຸງການໄຫຼວຽນຂອງເລືອດໃຫ້ກັບແພຈຸລັງ.
- ດ້ວຍໂຣກຫົວໃຈ, Dibicor ຊ່ວຍປັບປຸງສັນຍາ myocardial, ການໄຫຼວຽນຂອງເລືອດ, ຫຼຸດຜ່ອນລົມຫາຍໃຈສັ້ນ. ຢາເພີ່ມປະສິດທິພາບຂອງການຮັກສາດ້ວຍ glycosides cardiac ແລະຫຼຸດຜ່ອນປະລິມານຂອງພວກເຂົາ. ອີງຕາມທ່ານຫມໍ, ມັນປັບປຸງສະພາບທົ່ວໄປຂອງຄົນເຈັບ, ຄວາມທົນທານຂອງພວກເຂົາຕໍ່ການອອກ ກຳ ລັງກາຍ.
- ການໃຊ້ Dibicor ໃນໄລຍະຍາວກະຕຸ້ນ microcirculation ໃນເຍື່ອເມືອກ. ມັນເຊື່ອວ່າມັນສາມາດຖືກນໍາໃຊ້ເພື່ອປ້ອງກັນໂຣກເບົາຫວານ.
- Dibikor ແມ່ນສາມາດເຮັດວຽກເປັນເຄື່ອງແກ້, ກຳ ຈັດອາການປວດຮາກແລະອາການຜິດປົກກະຕິໃນກໍລະນີທີ່ກິນຢາ glycosides ຫຼາຍເກີນໄປ. ຍັງໄດ້ພົບເຫັນຜົນກະທົບທີ່ຄ້າຍຄືກັນກັບ beta-blockers ແລະ catecholamines.
ປ່ອຍແບບຟອມແລະຂະ ໜາດ ຢາ
Dibicor ຖືກປ່ອຍອອກມາໃນຮູບແບບເມັດສີຂາວແປນ. ພວກເຂົາແມ່ນ 10 ຊິ້ນແຕ່ລະອັນທີ່ວາງໄວ້ໃນຕຸ່ມໂພງ. ໃນຊຸດຂອງຕຸ່ມ 3 ຫຼື 6 ໃບແລະ ຄຳ ແນະ ນຳ ສຳ ລັບໃຊ້. ຢາຕ້ອງໄດ້ຮັບການປົກປ້ອງຈາກຄວາມຮ້ອນແລະແສງແດດເປີດ. ໃນເງື່ອນໄຂດັ່ງກ່າວ, ມັນຮັກສາຄຸນສົມບັດເປັນເວລາ 3 ປີ.
ເພື່ອຄວາມສະດວກໃນການ ນຳ ໃຊ້, Dibicor ມີ 2 ປະລິມານ:
- 500 ມລກແມ່ນປະລິມານປິ່ນປົວຕາມມາດຕະຖານ. 2 ເມັດ 500 ມລກຖືກ ກຳ ນົດໄວ້ ສຳ ລັບໂຣກເບົາຫວານ, ເພື່ອປ້ອງກັນຕັບໃນຂະນະທີ່ກິນຢາທີ່ເປັນອັນຕະລາຍ ສຳ ລັບມັນ. ຢາ Dibicor 500 ແມ່ນມີຄວາມສ່ຽງ, ພວກມັນສາມາດແບ່ງອອກເປັນເຄິ່ງ,
- 250 ມລກອາດຈະຖືກ ກຳ ນົດໃຫ້ເປັນໂຣກຫົວໃຈວາຍ. ໃນກໍລະນີນີ້, ຂະ ໜາດ ຂອງຢາແມ່ນແຕກຕ່າງກັນຢ່າງຫຼວງຫຼາຍ: ຈາກ 125 ມກ (1/2 ເມັດ) ເຖິງ 3 ກຣາມ (12 ເມັດ). ປະລິມານທີ່ ຈຳ ເປັນຂອງຢາແມ່ນເລືອກໂດຍທ່ານ ໝໍ, ໂດຍ ຄຳ ນຶງເຖິງປະລິມານຢາອື່ນໆທີ່ປະຕິບັດ. ຖ້າມີຄວາມ ຈຳ ເປັນທີ່ຈະ ກຳ ຈັດສານພິດ glycosidic, Dibicor ຕໍ່ມື້ແມ່ນ ກຳ ນົດຢ່າງ ໜ້ອຍ 750 ມກ.
ຜົນຂ້າງຄຽງຂອງຢາ
Dibicor ປະຕິບັດບໍ່ມີຜົນຂ້າງຄຽງຕໍ່ຮ່າງກາຍ. ອາການແພ້ຕໍ່ສ່ວນປະກອບຊ່ວຍຂອງເມັດແມ່ນຫາຍາກທີ່ສຸດ. Taurine ຕົວມັນເອງແມ່ນກົດອາມີ amino ທໍາມະຊາດ, ສະນັ້ນມັນບໍ່ກໍ່ໃຫ້ເກີດອາການແພ້.
ການ ນຳ ໃຊ້ໃນໄລຍະຍາວດ້ວຍການເພີ່ມຄວາມເປັນກົດຂອງກະເພາະອາຫານສາມາດ ນຳ ໄປສູ່ການເປັນແຜຂອງແຜໄດ້. ດ້ວຍບັນຫາດັ່ງກ່າວ, ການຮັກສາກັບ Dibicor ຄວນໄດ້ຮັບການຕົກລົງເຫັນດີກັບທ່ານ ໝໍ. ບາງທີລາວອາດຈະແນະ ນຳ ໃຫ້ກິນ taurine ຈາກອາຫານ, ບໍ່ແມ່ນມາຈາກຢາຄຸມ ກຳ ເນີດ.
ແຫຼ່ງ ທຳ ມະຊາດທີ່ດີທີ່ສຸດ:
 ທ່ານ ໝໍ ວິທະຍາສາດການແພດ, ຫົວ ໜ້າ ສະຖາບັນພະຍາດເບົາຫວານ - Tatyana Yakovleva
ທ່ານ ໝໍ ວິທະຍາສາດການແພດ, ຫົວ ໜ້າ ສະຖາບັນພະຍາດເບົາຫວານ - Tatyana Yakovleva
ຂ້ອຍໄດ້ສຶກສາບັນຫາໂຣກເບົາຫວານມາເປັນເວລາຫລາຍປີແລ້ວ. ເປັນຕາຢ້ານເມື່ອຄົນ ຈຳ ນວນຫລວງຫລາຍຕາຍໄປ, ແລະຍິ່ງເປັນໂຣກພິການຍ້ອນພະຍາດເບົາຫວານ.
ຂ້ອຍຮີບຮ້ອນບອກຂ່າວດີ - ສູນຄົ້ນຄ້ວາພະຍາດ endocrinological ຂອງສະພາວິທະຍາສາດການແພດຣັດເຊຍໄດ້ຈັດການພັດທະນາຢາທີ່ປິ່ນປົວພະຍາດເບົາຫວານໃຫ້ຫາຍຂາດ. ໃນເວລານີ້, ປະສິດທິຜົນຂອງຢານີ້ ກຳ ລັງເຂົ້າໃກ້ເຖິງ 98%.
ຂ່າວດີອີກຢ່າງ ໜຶ່ງ: ກະຊວງສາທາລະນະສຸກໄດ້ຮັບປະກັນການຮັບຮອງເອົາໂຄງການພິເສດທີ່ຊົດເຊີຍຄ່າໃຊ້ຈ່າຍສູງຂອງຢາ. ໃນປະເທດຣັດເຊຍ, ຜູ້ເປັນໂລກເບົາຫວານສາມາດຕິດເຊື້ອໄດ້ກ່ອນວັນທີ 17 ເດືອນກຸມພາ - ໃນລາຄາພຽງແຕ່ 147 ຮູເບີນເທົ່ານັ້ນ!
>> ຮຽນຮູ້ເພີ່ມເຕີມກ່ຽວກັບການໄດ້ຮັບຢາ
| ຜະລິດຕະພັນ | Taurine ໃນ 100 g, mg | % ຄວາມຕ້ອງການ |
| ຕຸລະກີ, ຊີ້ນແດງ | 361 | 72 |
| ປາທູນາ | 284 | 57 |
| ໄກ່, ຊີ້ນແດງ | 173 | 34 |
| ປາແດງ | 132 | 26 |
| ຕັບ, ຫົວໃຈນົກ | 118 | 23 |
| ຫົວໃຈຊີ້ນງົວ | 66 | 13 |
ຜູ້ເປັນໂລກເບົາຫວານແມ່ນມີລັກສະນະການຂາດ taurine, ສະນັ້ນຄັ້ງ ທຳ ອິດການກິນຂອງມັນຄວນເກີນຄວາມຕ້ອງການ.
ການຮັກສາໂຣກເບົາຫວານແມ່ນຫຍັງ?
ໃນກາງປີ 2012, ມີກຸ່ມຢາປິ່ນປົວພະຍາດເບົາຫວານດັ່ງຕໍ່ໄປນີ້ (ນອກ ເໜືອ ຈາກ insulin):
- ຢາທີ່ຊ່ວຍເພີ່ມຄວາມລະອຽດອ່ອນຂອງຈຸລັງໃຫ້ກັບອິນຊູລິນ.
- ຢາທີ່ກະຕຸ້ນໃຫ້ຕ່ອມໃຕ້ສະ ໝອງ ຜະລິດອິນຊູລິນຫລາຍຂື້ນ.
- ຢາປົວພະຍາດເບົາຫວານ ໃໝ່ ຕັ້ງແຕ່ກາງຊຸມປີ 2000. ຢາເຫລົ່ານີ້ປະກອບມີຢາທີ່ເຮັດ ໜ້າ ທີ່ແຕກຕ່າງກັນທັງ ໝົດ, ແລະດັ່ງນັ້ນມັນຈຶ່ງເປັນການຍາກທີ່ຈະສົມທົບກັນຢ່າງສວຍງາມ. ເຫຼົ່ານີ້ແມ່ນຢາສອງກຸ່ມທີ່ມີກິດຈະ ກຳ ເພີ່ມຂື້ນ, ແລະບາງທີອາດມີອີກ ຈຳ ນວນ ໜຶ່ງ ທີ່ຈະປາກົດຂື້ນຕາມເວລາ.
ມັນຍັງມີເມັດ glucobai (acarbose) ທີ່ກີດຂວາງການດູດຊຶມຂອງ glucose ໃນກະເພາະ ລຳ ໄສ້. ພວກມັນມັກຈະເຮັດໃຫ້ເກີດການຍ່ອຍອາຫານ, ແລະສິ່ງທີ່ ສຳ ຄັນທີ່ສຸດ, ຖ້າທ່ານປະຕິບັດຕາມຄາບອາຫານທີ່ມີຄາໂບໄຮເດຣດຕ່ ຳ, ຈາກນັ້ນກິນພວກມັນກໍ່ບໍ່ມີຄວາມ ໝາຍ ຫຍັງເລີຍ. ຖ້າທ່ານບໍ່ສາມາດຮັບປະທານກັບຄາບອາຫານທີ່ມີຄາໂບໄຮເດຣດຕ່ ຳ, ເພາະວ່າທ່ານແຕກແຍກເປັນອາຫານກະເພາະອາຫານ, ຫຼັງຈາກນັ້ນໃຫ້ໃຊ້ຢາປິ່ນປົວພະຍາດເບົາຫວານທີ່ຊ່ວຍຄວບຄຸມຄວາມຢາກອາຫານ. ແລະຈາກ glucobaia ມັນຈະບໍ່ມີການ ນຳ ໃຊ້ຫຼາຍປານໃດ. ເພາະສະນັ້ນ, ການສົນທະນາຂອງລາວໃນຕອນທ້າຍນີ້.

ພວກເຮົາເຕືອນທ່ານອີກເທື່ອ ໜຶ່ງ: ຢາຄຸມ ກຳ ເນີດສາມາດເປັນປະໂຫຍດຕໍ່ພະຍາດເບົາຫວານປະເພດ 2 ເທົ່ານັ້ນ. ໃນໂລກເບົາຫວານປະເພດ 1, ບໍ່ມີຢາຫຍັງ, ມີແຕ່ສັກອິນຊູລິນ. ການຊີ້ແຈງ. ເມັດ Siofor ຫຼື Glucofage ສຳ ລັບພະຍາດເບົາຫວານຊະນິດ 1 ສາມາດທົດລອງໄດ້ຖ້າຄົນເຈັບເປັນໂລກອ້ວນ, ຄວາມອ່ອນໄຫວຂອງເຊວຂອງລາວຕໍ່ກັບອິນຊູລິນຫຼຸດລົງ, ແລະດັ່ງນັ້ນລາວຈຶ່ງຖືກບັງຄັບໃຫ້ສັກຢາອິນຊູລິນ. ການແຕ່ງຕັ້ງ Siofor ຫຼື Glucofage ໃນສະຖານະການນີ້ຄວນປຶກສາກັບທ່ານ ໝໍ ຂອງທ່ານ.
ຢາປິ່ນປົວພະຍາດເບົາຫວານຊະນິດໃດທີ່ບໍ່ໄດ້ຜົນດີ, ແຕ່ເປັນອັນຕະລາຍ
ມີຢາ ສຳ ລັບພະຍາດເບົາຫວານທີ່ບໍ່ ນຳ ຜົນປະໂຫຍດມາສູ່ຄົນເຈັບ, ແຕ່ເປັນອັນຕະລາຍຕໍ່ເນື່ອງ. ແລະດຽວນີ້ທ່ານຈະຮູ້ວ່າຢາເຫລົ່ານີ້ແມ່ນຫຍັງ. ຢາປິ່ນປົວພະຍາດເບົາຫວານທີ່ເປັນອັນຕະລາຍແມ່ນຢາຄຸມ ກຳ ເນີດທີ່ກະຕຸ້ນກະຕຸກໃຫ້ຜະລິດອິນຊູລິນຫຼາຍ. ໃຫ້ພວກເຂົາ! ມັນກໍ່ໃຫ້ເກີດຄວາມເສຍຫາຍຢ່າງຫຼວງຫຼາຍຕໍ່ສຸຂະພາບຂອງຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານ. ຢາຄຸມ ກຳ ເນີດທີ່ກະຕຸ້ນການຜະລິດອິນຊູລິນໂດຍກະຕຸກລວມມີຢາຈາກກຸ່ມ sulfonylurea ແລະກຸ່ມ meglitinides. ບັນດາທ່ານ ໝໍ ຍັງມັກສັ່ງໃຫ້ພວກເຂົາເປັນໂຣກເບົາຫວານປະເພດ 2, ແຕ່ນີ້ແມ່ນສິ່ງທີ່ບໍ່ຖືກຕ້ອງແລະເປັນອັນຕະລາຍຕໍ່ຄົນເຈັບ. ມາເບິ່ງກັນວ່າເປັນຫຍັງ.
ໃນໂລກເບົາຫວານຊະນິດທີ 2, ຄົນເຈັບ, ຕາມກົດລະບຽບ, ຍັງຜະລິດອິນຊູລິນບໍ່ ໜ້ອຍ ໂດຍບໍ່ມີຢາຄຸມ ກຳ ເນີດເຫຼົ່ານີ້, ແລະຫຼາຍກ່ວາຄົນທີ່ມີສຸຂະພາບແຂງແຮງ 2-3 ເທົ່າ. ທ່ານສາມາດຢັ້ງຢືນການກວດເລືອດນີ້ ສຳ ລັບ C-peptide. ບັນຫາຂອງຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານແມ່ນວ່າພວກມັນມີຄວາມອ່ອນໄຫວຂອງຈຸລັງຫຼຸດລົງຕໍ່ການກະ ທຳ ຂອງອິນຊູລິນ. ຄວາມຜິດປົກກະຕິກ່ຽວກັບເຄື່ອງຍ່ອຍນີ້ເອີ້ນວ່າການຕໍ່ຕ້ານອິນຊູລິນ. ໃນສະຖານະການດັ່ງກ່າວ, ການກິນຢາຄຸມ ກຳ ເນີດທີ່ຊ່ວຍກະຕຸ້ນຄວາມລັບຂອງອິນຊູລິນໂດຍການເຮັດກະຕຸນແມ່ນຄືກັນກັບການທຸບຕີມ້າທີ່ຖືກຜັກດັນ, ເຊິ່ງດ້ວຍ ກຳ ລັງທັງ ໝົດ, ລາກລົດເຂັນ ໜັກ. ມ້າທີ່ໂຊກບໍ່ດີສາມາດຕາຍໄດ້ຢ່າງຖືກຕ້ອງຕາມໂກນ.
ພາລະບົດບາດຂອງມ້າທີ່ຖືກຂັບເຄື່ອນແມ່ນຫມາກພ້າວຂອງທ່ານ. ມັນມີຈຸລັງເບຕ້າທີ່ຜະລິດອິນຊູລິນ. ພວກເຂົາເຮັດວຽກແລ້ວກັບການໂຫຼດເພີ່ມຂື້ນ. ພາຍໃຕ້ການກະ ທຳ ຂອງຢາເມັດ sulfonylurea ຫຼື meglitinides ທີ່ພວກເຂົາ“ ເຜົາ ໄໝ້”, ນັ້ນແມ່ນພວກມັນຈະຕາຍຢ່າງຫລວງຫລາຍ. ຫຼັງຈາກນີ້, ການຜະລິດອິນຊູລິນຫຼຸດລົງ, ແລະໂລກເບົາຫວານຊະນິດທີ 2 ທີ່ສາມາດປິ່ນປົວໄດ້ກາຍເປັນໂຣກເບົາຫວານຊະນິດທີ 1 ທີ່ຮ້າຍແຮງແລະບໍ່ສາມາດປິ່ນປົວໄດ້.

ຂໍ້ບົກຜ່ອງໃຫຍ່ອີກອັນ ໜຶ່ງ ຂອງຢາຄຸມ ກຳ ເນີດທີ່ຜະລິດອິນຊູລິນໃນລະດັບ ໜຶ່ງ ແມ່ນພວກມັນເຮັດໃຫ້ເກີດໂລກລະລາຍໃນເລືອດ. ນີ້ມັກຈະເກີດຂື້ນຖ້າຄົນເຈັບກິນຢາບໍ່ຖືກຕ້ອງຫຼືລືມກິນຕາມເວລາ. ວິທີການປິ່ນປົວພະຍາດເບົາຫວານປະເພດ 2 ທີ່ພວກເຮົາແນະ ນຳ ໃຫ້ຫຼຸດ ນຳ ້ຕານໃນເລືອດຢ່າງມີປະສິດທິຜົນ, ໃນຂະນະທີ່ຄວາມສ່ຽງຂອງການເປັນໂລກເບົາຫວານແມ່ນປະຕິບັດໄດ້ສູນ.
ການສຶກສາໃນຮູບແບບຂະ ໜາດ ໃຫຍ່ໄດ້ສະແດງໃຫ້ເຫັນວ່າຄວາມສັບສົນຂອງ sulfonylurea ເພີ່ມອັດຕາການຕາຍຈາກສາເຫດທັງ ໝົດ ໃນບັນດາຄົນເຈັບທີ່ກິນພວກເຂົາ, ລວມທັງອັດຕາການຕາຍຈາກການໂຈມຕີຫົວໃຈແລະມະເຮັງ. ພວກມັນລົບກວນການໄຫຼວຽນຂອງເລືອດໃນເສັ້ນເລືອດແລະເສັ້ນເລືອດແດງອື່ນໆ, ກີດຂວາງຊ່ອງທາງແຄວຊ້ຽມທີ່ມີຄວາມອ່ອນໄຫວຂອງ ATP ເຊິ່ງເຮັດໃຫ້ເສັ້ນເລືອດຝອຍຜ່ອນຄາຍ.ຜົນກະທົບນີ້ບໍ່ໄດ້ຖືກພິສູດພຽງແຕ່ ສຳ ລັບຢາທີ່ລ້າສຸດຂອງກຸ່ມ. ແຕ່ພວກເຂົາບໍ່ຄວນຖືກປະຕິບັດ, ຍ້ອນເຫດຜົນທີ່ພວກເຮົາໄດ້ອະທິບາຍໄວ້ຂ້າງເທິງ.
ຖ້າໂລກເບົາຫວານຊະນິດທີ 2 ຖືກຕິດຕາມຢ່າງລະມັດລະວັງດ້ວຍອາຫານທີ່ມີຄາໂບໄຮເດຣດຕ່ ຳ, ອອກ ກຳ ລັງກາຍແລະສັກຢາອິນຊູລິນຖ້າ ຈຳ ເປັນ, ຈຸລັງເບຕ້າທີ່ເສຍຫາຍຫຼືອ່ອນແອກໍ່ສາມາດຟື້ນຟູການເຮັດວຽກຂອງມັນ. ຮຽນຮູ້ແລະປະຕິບັດຕາມແຜນງານ ໜຶ່ງ ໃນການຮັກສາໂລກເບົາຫວານປະເພດ 2 ຢ່າງມີປະສິດຕິຜົນ. ນີ້ແມ່ນດີກ່ວາການກິນຢາຄຸມ ກຳ ເນີດ - sulfonylurea derivatives ຫຼື meglitinides, ເຊິ່ງມັນຈະຂ້າຈຸລັງທົດລອງແລະເຮັດໃຫ້ບັນຫາຂອງໂລກເບົາຫວານຮ້າຍແຮງກວ່າເກົ່າ. ພວກເຮົາບໍ່ສາມາດບອກຊື່ຂອງຢາທັງ ໝົດ ທີ່ນີ້, ເພາະວ່າມັນມີ ຈຳ ນວນຫລວງຫລາຍ.
ສິ່ງຕໍ່ໄປນີ້ຄວນເຮັດ. ອ່ານ ຄຳ ແນະ ນຳ ສຳ ລັບຢາຄຸມ ກຳ ເນີດໂລກເບົາຫວານທີ່ທ່ານໄດ້ ກຳ ນົດ. ຖ້າມັນຫັນອອກວ່າພວກມັນເປັນຂອງຫ້ອງຮຽນຂອງ sulfonylurea ອະນຸພັນຫຼື meglitinides, ຢ່າກິນພວກມັນ. ແທນທີ່ຈະ, ສຶກສາແລະປະຕິບັດຕາມໂຄງການເບົາຫວານປະເພດ 2. ມັນຍັງມີເມັດປະສົມປະສານທີ່ບັນຈຸສອງສ່ວນປະກອບທີ່ມີການເຄື່ອນໄຫວຄື: sulfonylurea derivative ບວກກັບ metformin. ຖ້າທ່ານໄດ້ຮັບການແຕ່ງຕັ້ງຕົວເລືອກນີ້, ຫຼັງຈາກນັ້ນປ່ຽນຈາກມັນເປັນ metformin "ບໍລິສຸດ" (Siofor ຫຼື Glyukofazh).
ວິທີທີ່ຖືກຕ້ອງໃນການຮັກສາໂລກເບົາຫວານປະເພດ 2 ແມ່ນພະຍາຍາມປັບປຸງຄວາມອ່ອນໄຫວຂອງຈຸລັງໃຫ້ກັບອິນຊູລິນ. ອ່ານບົດຂຽນຂອງພວກເຮົາກ່ຽວກັບການຕໍ່ຕ້ານອິນຊູລິນ. ມັນບອກທ່ານວິທີເຮັດມັນ. ຫລັງຈາກນັ້ນ, ທ່ານບໍ່ ຈຳ ເປັນຕ້ອງກະຕຸ້ນການຜະລິດອິນຊູລິນ. ຖ້າກໍລະນີຂອງໂລກເບົາຫວານບໍ່ໄດ້ກ້າວ ໜ້າ ເກີນໄປ, ສະນັ້ນລະດັບອິນຊູລິນຂອງຜູ້ປ່ວຍຈະພຽງພໍທີ່ຈະຮັກສາລະດັບນ້ ຳ ຕານໃນເລືອດໄດ້.
ຢ່າພະຍາຍາມທົດແທນການສັກຢາອິນຊູລິນກັບຢາຄຸມ ກຳ ເນີດ.
ປະຕິບັດການຄວບຄຸມລະດັບນ້ ຳ ຕານໃນເລືອດຢ່າງ ໜ້ອຍ 3 ມື້, ແລະດີກວ່າອາທິດ ໜຶ່ງ. ຖ້າຫາກວ່າຢ່າງ ໜ້ອຍ ນ້ ຳ ຕານຫລັງອາຫານໄດ້ກາຍເປັນ 9 mmol / L ຫຼືສູງກວ່າ, ຄວນເລີ່ມຕົ້ນການປິ່ນປົວດ້ວຍອິນຊູລິນໂດຍສົມທົບກັບອາຫານທີ່ມີຄາໂບໄຮເດຣດຕ່ ຳ. ເພາະວ່າບໍ່ມີຢາຫຍັງທີ່ຈະຊ່ວຍໄດ້ໃນທີ່ນີ້. ກ່ອນອື່ນ ໝົດ, ດ້ວຍການຊ່ວຍເຫຼືອໃນການສັກຢາອິນຊູລິນແລະອາຫານການກິນທີ່ຖືກຕ້ອງ, ໃຫ້ແນ່ໃຈວ່ານ້ ຳ ຕານໃນເລືອດຂອງທ່ານຫຼຸດລົງຕາມລະດັບຄາດ ໝາຍ. ແລະຫຼັງຈາກນັ້ນທ່ານກໍ່ຈະໄດ້ຄິດເຖິງວິທີການໃຊ້ຢາຄຸມ ກຳ ເນີດເພື່ອຫຼຸດປະລິມານອິນຊູລິນຫຼືແມ້ກະທັ້ງປະຖິ້ມມັນ ໝົດ.
ຜູ້ເປັນໂລກເບົາຫວານປະເພດ 2 ມັກຊັກຊ້າໃນການເລີ່ມຕົ້ນຂອງການປິ່ນປົວອິນຊູລິນ. ແນ່ນອນ ສຳ ລັບຈຸດປະສົງນີ້ທ່ານໄດ້ໄປຫາ ໜ້າ ຢາກ່ຽວກັບພະຍາດເບົາຫວານ, ແມ່ນບໍ? ດ້ວຍເຫດຜົນບາງຢ່າງ, ທຸກຄົນເຊື່ອວ່າການຮັກສາອິນຊູລິນສາມາດຖືກລະເລີຍກັບການລົງໂທດ, ແລະໂຣກເບົາຫວານກໍ່ເປັນໄພຂົ່ມຂູ່ຕໍ່ຜູ້ອື່ນ, ແຕ່ມັນບໍ່ແມ່ນ. ແລະນີ້ແມ່ນພຶດຕິ ກຳ ທີ່ໂງ່ຫຼາຍ ສຳ ລັບຜູ້ເປັນໂລກເບົາຫວານ. ຖ້າຫາກວ່າ“ ຜູ້ມີຈິດໃຈດີທີ່ສຸດ” ຕາຍຍ້ອນໂຣກຫົວໃຈວາຍ, ຂ້ອຍຈະເວົ້າວ່າລາວໂຊກດີ. ເນື່ອງຈາກວ່າມີຕົວເລືອກທີ່ບໍ່ດີກວ່າ:
- ການຜ່າຕັດຂາແລະຂາ,
- ຕາບອດ
- ການເສຍຊີວິດທີ່ຕື່ນເຕັ້ນຈາກຄວາມລົ້ມເຫຼວຂອງຫມາກໄຂ່ຫຼັງ.
ເຫຼົ່ານີ້ແມ່ນອາການແຊກຊ້ອນຂອງໂລກເບົາຫວານທີ່ສັດຕູທີ່ຮ້າຍແຮງທີ່ສຸດຈະບໍ່ຕ້ອງການ. ເມື່ອປຽບທຽບກັບພວກມັນ, ການເສຍຊີວິດຢ່າງໄວວາແລະງ່າຍຈາກການໂຈມຕີຫົວໃຈແມ່ນຜົນ ສຳ ເລັດທີ່ແທ້ຈິງ. ຍິ່ງໄປກວ່ານັ້ນ, ໃນປະເທດຂອງພວກເຮົາ, ເຊິ່ງບໍ່ໄດ້ສະ ໜັບ ສະ ໜູນ ພົນລະເມືອງພິການຂອງຕົນຫລາຍເກີນໄປ.
ສະນັ້ນ, ອິນຊູລິນເປັນຢາແກ້ທີ່ດີ ສຳ ລັບໂລກເບົາຫວານປະເພດ 2. ຖ້າທ່ານຮັກລາວທີ່ຮັກແພງ, ຫຼັງຈາກນັ້ນລາວຈະຊ່ວຍປະຢັດທ່ານຈາກການຮູ້ຈັກຢ່າງໃກ້ຊິດກັບອາການແຊກຊ້ອນຂ້າງເທິງ. ຖ້າເຫັນໄດ້ຊັດເຈນວ່າ insulin ບໍ່ສາມາດແຈກຈ່າຍໄດ້, ຈາກນັ້ນກໍ່ເລີ່ມສັກໄວກວ່າເກົ່າ, ຢ່າເສຍເວລາ. ໃນກໍລະນີທີ່ຕາບອດຫລືຫລັງຈາກຕັດແຂນຂາ, ຜູ້ເປັນເບົາຫວານມັກຈະມີຄວາມພິການໃນອີກສອງສາມປີຂ້າງ ໜ້າ. ໃນຊ່ວງເວລານີ້, ລາວຈັດການໃຫ້ຄິດຢ່າງຮອບຄອບວ່າລາວເປັນຄົນໂງ່ແນວໃດໃນເວລາທີ່ລາວບໍ່ເລີ່ມສັກຢາອິນຊູລິນ ...
ໃນບາງກໍລະນີ, ການສ້າງ ໝູ່ ກັບ insulin ແມ່ນ ສຳ ຄັນ, ແລະໄວ:
- ໃນຄາບອາຫານທີ່ມີຄາໂບໄຮເດຣດຕ່ ຳ, ທາດ ນຳ ້ຕານໃນເລືອດຂອງທ່ານຫຼັງຈາກຮັບປະທານອາຫານຍັງສືບຕໍ່ໂດດຂື້ນເຖິງ 9 mmol / L ແລະຂ້າງເທິງ.
- ການປະສົມປະສານຂອງຄາບອາຫານທີ່ມີຄາໂບໄຮເດຣດຕ່ ຳ, ອອກ ກຳ ລັງກາຍແລະຢາທີ່ຖືກຕ້ອງບໍ່ຊ່ວຍເຮັດໃຫ້ນ້ ຳ ຕານຂອງທ່ານຫຼຸດລົງຫຼັງຈາກກິນຕ່ ຳ ກວ່າ 6.0 mmol / L.
ຮັກອິນຊູລິນຢ່າງສຸດຫົວໃຈຂອງທ່ານເພາະວ່າມັນເປັນເພື່ອນທີ່ຍິ່ງໃຫຍ່ຂອງທ່ານ, ເປັນຜູ້ຊ່ວຍໃຫ້ລອດແລະເປັນຜູ້ປ້ອງກັນພະຍາດເບົາຫວານ. ທ່ານ ຈຳ ເປັນຕ້ອງຮຽນວິຊາການສັກຢາທີ່ບໍ່ເຈັບປວດ, ລອງສັກຢາອິນຊູລິນໃນຕາຕະລາງເວລາແລະໃນເວລາດຽວກັນ ດຳ ເນີນກິດຈະ ກຳ ຕ່າງໆເພື່ອໃຫ້ທ່ານສາມາດຫຼຸດປະລິມານຂອງມັນໄດ້. ຖ້າທ່ານປະຕິບັດໂຄງການປິ່ນປົວພະຍາດເບົາຫວານ (ມັນເປັນສິ່ງ ສຳ ຄັນໂດຍສະເພາະແມ່ນການອອກ ກຳ ລັງກາຍດ້ວຍຄວາມສຸກ), ຫຼັງຈາກນັ້ນທ່ານສາມາດຈັດການກັບອິນຊູລິນຂະ ໜາດ ນ້ອຍແນ່ນອນ. ແຕ່ສິ່ງນີ້ບໍ່ສາມາດເຮັດໄດ້ດ້ວຍຄ່າໃຊ້ຈ່າຍໃນການພັດທະນາພາວະແຊກຊ້ອນຂອງໂລກເບົາຫວານ.
ເປັນຫຍັງ tachycardia ຫຼືຫົວໃຈເຕັ້ນຜິດປົກກະຕິປະກົດຕົວ
ຫົວໃຈເຕັ້ນແມ່ນຄວາມຮູ້ສຶກຂອງຫົວໃຈເຕັ້ນທີ່ເພີ່ມຂື້ນຫຼືໄວ. ມັກຈະເກີດຂື້ນກັບ tachycardia, ນັ້ນແມ່ນການເພີ່ມຂື້ນຂອງອັດຕາການເຕັ້ນຂອງຫົວໃຈຫຼາຍກວ່າ 90 ເທື່ອຕໍ່ນາທີ. ມັນແມ່ນອາການທີ່ມີຫົວຂໍ້.
ບາງຄັ້ງຄົນເຮົາກໍ່ຮູ້ສຶກວ່າເປັນໂຣກຫົວໃຈປົກກະຕິ, ໃນເວລາດຽວກັນ, ບາງຄັ້ງການລົບກວນຈັງຫວະທີ່ຮຸນແຮງອາດຈະບໍ່ຮູ້ສຶກ. ຄວາມຮູ້ສຶກຂອງຕົວມັນເອງບໍ່ແມ່ນຕົວຊີ້ບອກຢ່າງແທ້ຈິງຂອງໂຣກຫົວໃຈ.
ອັດຕາການເຕັ້ນຂອງຫົວໃຈທີ່ເພີ່ມຂື້ນແລະເພີ່ມຂື້ນແມ່ນປະຕິກິລິຍາປົກກະຕິຕໍ່ຄວາມກົດດັນຫຼືການອອກ ກຳ ລັງກາຍ. ພຽງແຕ່ຖ້າມີອາການອື່ນໆ, ຫົວໃຈເຕັ້ນສາມາດເວົ້າກ່ຽວກັບພະຍາດສະເພາະໃດ ໜຶ່ງ. ອາການທີ່ມາພ້ອມກັບການເຕັ້ນຂອງຫົວໃຈແມ່ນຂື້ນກັບການມີອາການຄັນ.
Tachycardia ແລະ palpitations ສາມາດເກີດຂື້ນກັບ:
- myocarditis, ໂຣກ endocarditis,
- arrhythmias
- cardiosclerosis, ໂຣກກະດູກສັນຫຼັງ,
- ໂລກເລືອດຈາງ
- dystonia ບໍາລຸງລ້ຽງ, ເສັ້ນເລືອດ,
- ຄວາມຜິດປົກກະຕິຂອງຫົວໃຈ
- hypertension ເສັ້ນເລືອດແດງ
- ໂຣກ neurosis
- ພະຍາດ endocrine,
- ເປັນປະ ຈຳ ເດືອນ
- ອາການໄຂ້.
ບາງຄັ້ງການປະສົມປະສານຂອງ tachycardia ແລະ palpitations ແມ່ນບວກກັບຄວາມກັງວົນໃຈ, ແລະການສະແດງອາການເພີ່ມຂື້ນ (ການສັ່ນສະເທືອນແລະການສັ່ນສະເທືອນ) ເຮັດໃຫ້ຄົນເຮົາຢ້ານກົວແລະເຊື່ອ ໝັ້ນ ວ່າລາວມີພະຍາດອັນຕະລາຍທີ່ສຸດ.
ໃນກໍລະນີເຫຼົ່ານີ້, ການມີສ່ວນຮ່ວມຂອງການປິ່ນປົວດ້ວຍຈິດຕະແພດແມ່ນມີຄວາມ ຈຳ ເປັນ. ຮູບພາບທີ່ເປັນຈຸດປະສົງຂອງລະບົບຫລອດເລືອດຫົວໃຈແມ່ນສະ ໜອງ ໃຫ້ພາຍຫຼັງການກວດແລະກວດເລືອດໃນປະ ຈຳ ວັນຂອງ Holter ECG.
ອາການຂອງ tachycardia ກັບການເອື່ອຍອີງຂອງ insulin
ຄວາມຜິດປົກກະຕິຂອງຫົວໃຈໃນໂລກເບົາຫວານສາມາດສະແດງຕົວເອງໃນລັກສະນະດຽວກັນກັບການຢຸດເຕັ້ນຂອງກະແສໄຟຟ້າຄືກັບໂຣກຕາບອດແລະການລະເມີດຂອງອັດຕາການເຕັ້ນຂອງຫົວໃຈ. ຜູ້ທີ່ເປັນໂລກເບົາຫວານສາມາດມີ:
ຖ້າຜູ້ທີ່ເປັນໂລກເບົາຫວານໄດ້ຄົ້ນພົບສະພາບການເຫຼົ່ານີ້, ທ່ານ ຈຳ ເປັນຕ້ອງໄດ້ປຶກສາທ່ານ ໝໍ ແລະຕ້ອງໄດ້ຜ່ານການກວດກາເພີ່ມເຕີມ. ພຽງແຕ່ໃນວິທີນີ້ທ່ານສາມາດປ້ອງກັນຕົວທ່ານເອງຈາກຜົນສະທ້ອນທີ່ບໍ່ດີຂອງໂຣກ atrial fibrillation ແລະໃຫ້ການປິ່ນປົວທີ່ຖືກຕ້ອງ.
ທ່ານຄວນລະວັງວ່າການໃຊ້ຢາແມ່ນບໍ່ ຈຳ ເປັນສະ ເໝີ ໄປ. ຜູ້ທີ່ເປັນໂລກເບົາຫວານສາມາດອາໄສຢູ່ກັບອາການຕ່າງໆຂອງ MA ເປັນເວລາຫຼາຍປີ. ບາງຄັ້ງການເຮັດວຽກຂອງລະບົບຫຼອດເລືອດຫົວໃຈສາມາດເສື່ອມໂຊມລົງຢ່າງໄວວາແລະ ນຳ ໄປສູ່ການເປັນໂຣກ myocardial infarction ຫຼືອາການແຊກຊ້ອນອື່ນໆ.
ດັ່ງນັ້ນ, ທ່ານ ຈຳ ເປັນຕ້ອງໄດ້ປຶກສາທ່ານ ໝໍ ສຳ ລັບການປ່ຽນແປງຂອງອັດຕາການເຕັ້ນຂອງຫົວໃຈ.
ການຈັດປະເພດ Arrhythmias
 ມີຈຸລັງຢູ່ໃນຫົວໃຈທີ່ສາມາດຜະລິດແຮງກະຕຸ້ນໄຟຟ້າ. ພາຍໃຕ້ອິດທິພົນຂອງແຮງກະຕຸ້ນນີ້, ການປັ້ນຫົວໃຈເກີດຂື້ນ. ຈຸລັງທີ່ຜະລິດ impulse ຖືກເອີ້ນວ່າເຄື່ອງເລັ່ງຈັງວະ.
ມີຈຸລັງຢູ່ໃນຫົວໃຈທີ່ສາມາດຜະລິດແຮງກະຕຸ້ນໄຟຟ້າ. ພາຍໃຕ້ອິດທິພົນຂອງແຮງກະຕຸ້ນນີ້, ການປັ້ນຫົວໃຈເກີດຂື້ນ. ຈຸລັງທີ່ຜະລິດ impulse ຖືກເອີ້ນວ່າເຄື່ອງເລັ່ງຈັງວະ.
ເຄື່ອງຈັງຫວະທີ່ຢູ່ໃນສະພາບປົກກະຕິແມ່ນເສັ້ນປະສາດ sinus, ເຊິ່ງຕັ້ງຢູ່ໃນກໍາແພງຂອງ atrium ທີ່ຖືກຕ້ອງ. ອັດຕາການເຕັ້ນຂອງຫົວໃຈປົກກະຕິຍັງຖືກເອີ້ນວ່າຈັງຫວະ sinus. ໂດຍປົກກະຕິ, ອັດຕາການເຕັ້ນຂອງຫົວໃຈທີ່ເຫຼືອແມ່ນຢູ່ລະຫວ່າງ 60 ຫາ 90 ເທື່ອຕໍ່ນາທີ. ເສັ້ນປະສາດ sinus ຄວບຄຸມລະບົບປະສາດອັດຕະໂນມັດ.
ຖ້າເສັ້ນປະສາດ sinus ບໍ່ເຮັດວຽກຢ່າງຖືກຕ້ອງ, ຫຼັງຈາກນັ້ນ, ແນວພັນທີ່ບໍ່ເປັນປະໂຫຍດດັ່ງກ່າວອາດເປັນໄປໄດ້:
- ຈັງຫວະ sinus ເລື້ອຍໆເລື້ອຍໆ - "sinus tachycardia",
- ຈັງຫວະ sinus ທີ່ຫາຍາກປົກກະຕິ - "sinus bradycardia",
- ສະຫມໍ່າສະເຫມີ "sinus arrhythmia".
ຈັງຫວະ sinus ທີ່ຫາຍາກຫຼືເລື້ອຍໆອາດຈະເປັນການປ່ຽນແປງຂອງມາດຕະຖານ. ຍົກຕົວຢ່າງ, ດ້ວຍຄວາມເຄັ່ງຄຽດທາງຈິດໃຈຫລືທາງຮ່າງກາຍ, ຫົວໃຈມັກຈະເຈັບຫຼາຍກ່ວາເວລາພັກຜ່ອນ.ໃນນັກກິລາ, ຍ້ອນການຝຶກອົບຮົມຂອງລະບົບຫລອດເລືອດຫົວໃຈ, ກຳ ມະຈອນປົກກະຕິແມ່ນຫາຍາກແລະມີ ຈຳ ນວນຕັ້ງແຕ່ 34 ເຖິງ 40 ເທື່ອຕໍ່ນາທີ.
ຢາທີ່ສາມາດເຮັດໃຫ້ເກີດຄວາມຖີ່ເພີ່ມຂື້ນແລະຄວາມຊ້າຂອງມັນອາດສົ່ງຜົນກະທົບຕໍ່ຈັງຫວະຫົວໃຈ.
ຜູ້ຄວບຄຸມເຄື່ອງຄວບຄຸມຂໍ້ມູນສາມາດເຮັດ ໜ້າ ທີ່ເປັນຈຸລັງທີ່ຢູ່ໃນ:
- ຂໍ້ atrioventricular
- atria
- ventricles.
ຈັງຫວະ Atrial ແມ່ນແນວຄິດທີ່ມີຄວາມ ໝາຍ ວ່າເຄື່ອງຈັງຫວະແມ່ນຢູ່ໃນ atria, ແຕ່ບໍ່ແມ່ນໃນເສັ້ນປະສາດ.
- ເສັ້ນປະສາດຫລອດເລືອດ,
- ເສັ້ນປະສາດ atrioventricular,
- tachycardia - ອັດຕາການເຕັ້ນຂອງຫົວໃຈ,
- bradycardia - ການກວດຫົວໃຈທີ່ຫາຍາກ,
- atrial arrhythmia,
- extrasystoles - ການປັ້ນທ້ອງກ່ອນໄວອັນຄວນ,
- ການຫົດຕົວຊັກຊ້າ.
Arrhythmias ສາມາດເປັນອິນຊີແລະເຮັດວຽກໄດ້. ມັນຄວນຈະໄດ້ຮັບການສັງເກດວ່າບາງປະເພດຂອງການຢຸດເຕັ້ນຂອງຫົວໃຈແມ່ນກ່ຽວຂ້ອງກັບການຈັບກຸມການໄຫຼວຽນຂອງກະທັນຫັນ, ອາການຊarrອກ arrhythmogenic, ເສັ້ນເລືອດຕັນໃນ ischemic, ຫຼືໂຣກ myocardial infarction.
ສ່ວນປະກອບແລະຮູບແບບຂອງຢາ Dibikor
 ຢາ Dibicor ຖືກປ່ອຍອອກເປັນເມັດສີຂາວ.
ຢາ Dibicor ຖືກປ່ອຍອອກເປັນເມັດສີຂາວ.
ພວກມັນຖືກບັນຈຸໃນການຫຸ້ມຫໍ່ທີ່ ແໜ້ນ ໜາ ແລະພິມອາລູມີນຽມ.
ໜຶ່ງ ຊອງມີ 10 ເມັດ. ຊອງ 3-6 ຊິ້ນ. ແຕ່ລະກ່ອງ cardboard ມີ ຄຳ ແນະ ນຳ.
Dibicor ປະກອບມີສານ taurine ທີ່ມີການເຄື່ອນໄຫວ, ເຊັ່ນດຽວກັນກັບອົງປະກອບຊ່ວຍ:
- cellulose ຈຸລິນຊີ,
- ທາດແປ້ງມັນຕົ້ນ
- ຊິລິໂຄນ
- ດ້ວຍທາດການຊຽມ
Taurine ແມ່ນສະມາຊິກຂອງກຸ່ມຂອງຕົວແທນປ້ອງກັນເຍື່ອທີ່ກະຕຸ້ນຂະບວນການຍ່ອຍອາຫານ. ສານດັ່ງກ່າວຍັງຄວບຄຸມການແລກປ່ຽນທາດໂປຕາຊຽມແລະແຄວຊ້ຽມໃນຈຸລັງ. ມັນຊ່ວຍຫຼຸດຜ່ອນຄວາມຕື່ນເຕັ້ນຂອງລະບົບປະສາດແລະປັບປຸງລະບົບປະສາດສ່ວນກາງ.
ຢາດັ່ງກ່າວບໍ່ພຽງແຕ່ປະກອບສ່ວນເຮັດໃຫ້ທາດນ້ ຳ ຕານໃນເລືອດປົກກະຕິເທົ່ານັ້ນ, ແຕ່ຍັງມີຜົນດີຕໍ່ສະພາບຂອງເສັ້ນເລືອດ. ເຄື່ອງມືດັ່ງກ່າວຊ່ວຍຫຼຸດຜ່ອນຄວາມສ່ຽງໃນເລືອດແລະປະກົດການຂອງໂລກຄວາມດັນເລືອດສູງ. ມັນຍັງມີການປັບປຸງການເຮັດວຽກຂອງກ້າມເນື້ອຫົວໃຈ. ດັ່ງນັ້ນ, ຢາ Dibicor ແມ່ນຖືວ່າເປັນຢາທີ່ມີການເລືອກໃນການຮັກສາໂລກເບົາຫວານ, ພ້ອມທັງມີຄວາມດັນເລືອດສູງ.
ດ້ວຍການເພີ່ມຂື້ນຂອງ cholesterol, Dibicor ຊ່ວຍໃນການເພີ່ມປະສິດທິພາບຂອງມັນໃນ plasma ໃນເລືອດ. ມັນມີຜົນກະທົບໂດຍກົງຕໍ່ອັດຕາຂອງ triglycerides. ນີ້ແມ່ນສິ່ງທີ່ ສຳ ຄັນທີ່ສຸດເມື່ອເຮັດວຽກກັບລະດັບ glycemic.
ຢາ Dibikor ມີຜົນກະທົບໃນທາງບວກຕໍ່ການໄຫຼວຽນຂອງເສັ້ນເລືອດ, ປັບປຸງ microcirculation, ລວມທັງເສັ້ນໃຍ. ດັ່ງນັ້ນ, ຈຶ່ງສາມາດຢຸດຢັ້ງການພັດທະນາຂອງພາວະແຊກຊ້ອນຂອງໂລກເບົາຫວານ, ຍົກຕົວຢ່າງ, ການສ້າງພະຍາດເບົາຫວານ.
ເນື່ອງຈາກການປັບປຸງ glycemia, ໂຕນໂດຍລວມຂອງຮ່າງກາຍຂອງມະນຸດໄດ້ຖືກປັບປຸງຢ່າງຫຼວງຫຼາຍແລະຮູບພາບທາງດ້ານການຊ່ວຍຂອງພະຍາດເບົາຫວານແມ່ນເປັນປົກກະຕິ. ຢາ Dibicor ແມ່ນມີລັກສະນະໂດຍການດູດຊືມຢ່າງໄວວາໃນກະເພາະລໍາໄສ້.
ຄວາມເຂັ້ມຂົ້ນຂອງ plasma ສູງສຸດແມ່ນສັງເກດເຫັນຫນຶ່ງແລະເຄິ່ງຫນຶ່ງຫຼືສອງຊົ່ວໂມງຫຼັງຈາກກິນ. ຫຼັງຈາກ 24 ຊົ່ວໂມງ, ຢາຈະຖືກໄລ່ອອກຈາກຮ່າງກາຍ. ການເປັນປົກກະຕິໃນໄລຍະຍາວຂອງລະດັບນ້ ຳ ຕານໃນເລືອດເກີດຂື້ນພາຍຫຼັງທີ່ໄດ້ໃຊ້ຢາເປັນປະ ຈຳ ຫຼາຍອາທິດ.
ຄຳ ແນະ ນຳ ສຳ ລັບການໃຊ້ຢາ
 ຢາ Dibicor ສຳ ລັບເສັ້ນປະສາດແມ່ນຖືກ ກຳ ນົດໂດຍປາກເປົ່າ. ໃນຄວາມລົ້ມເຫຼວຂອງຫົວໃຈ, ຢານີ້ຖືກນໍາໃຊ້ໃນລະດັບ 250-500 ມລກສອງເທື່ອຕໍ່ມື້ 15 ນາທີກ່ອນອາຫານ. ໄລຍະເວລາຂອງການປິ່ນປົວແມ່ນ 30 ວັນ.
ຢາ Dibicor ສຳ ລັບເສັ້ນປະສາດແມ່ນຖືກ ກຳ ນົດໂດຍປາກເປົ່າ. ໃນຄວາມລົ້ມເຫຼວຂອງຫົວໃຈ, ຢານີ້ຖືກນໍາໃຊ້ໃນລະດັບ 250-500 ມລກສອງເທື່ອຕໍ່ມື້ 15 ນາທີກ່ອນອາຫານ. ໄລຍະເວລາຂອງການປິ່ນປົວແມ່ນ 30 ວັນ.
ຖ້າ ຈຳ ເປັນ, ຂະ ໜາດ ຂອງຢາສາມາດເພີ່ມຂື້ນເປັນຫລາຍໆກຼາມຕໍ່ມື້. ໃນບາງກໍລະນີ, ທ່ານ ໝໍ ຕັດສິນໃຈຫຼຸດປະລິມານຂອງຢາໃຫ້ເຫຼືອ 125 ມກຕໍ່ຄັ້ງ.
ຖ້າຫາກວ່າເປັນສິ່ງເສບຕິດເກີດຂື້ນຍ້ອນການໃຊ້ glycosides cardiac, ຫຼັງຈາກນັ້ນ, ຢານີ້ແມ່ນໃຊ້ໃນປະລິມານຢ່າງ ໜ້ອຍ 750 ມລກຕໍ່ມື້. ໃນໂລກເບົາຫວານປະເພດ 1, ຢາຖືກ ກຳ ນົດ 500 ມລກສອງເທື່ອຕໍ່ມື້ພ້ອມກັບການປິ່ນປົວດ້ວຍອິນຊູລິນ. ການປິ່ນປົວແບບນີ້ໂດຍສະເລ່ຍມີອາຍຸເຖິງ 6 ເດືອນ.
ດ້ວຍພະຍາດຊະນິດ ໜຶ່ງ ຂອງປະເພດ 2, ທ່ານ ຈຳ ເປັນຕ້ອງກິນ 500 ມລກສອງເທື່ອຕໍ່ມື້ (ຖ້າເວົ້າເຖິງການ ບຳ ບັດດ້ວຍ monotherapy). Dibicor ຍັງສາມາດໃຊ້ຮ່ວມກັບຢາອື່ນໆໃນປາກ.ດ້ວຍພະຍາດຊະນິດນີ້ລວມທັງມີ hypercholesterolemia ປານກາງ, Dibicor ໄດ້ຖືກ ກຳ ນົດ 500 ມລກສອງເທື່ອຕໍ່ມື້.
ໄລຍະເວລາຂອງຫຼັກສູດສາມາດຖືກ ກຳ ນົດໂດຍແພດທີ່ເຂົ້າຮ່ວມ. ໃນຖານະເປັນ hepatoprotector, ຢານີ້ຖືກນໍາໃຊ້ໃນປະລິມານ 500 ມລກຕໍ່ມື້ພ້ອມກັບຕົວແທນຕ້ານເຊື້ອພະຍາດ.
ຖ້າຢາໄດ້ຖືກປະຕິບັດຢ່າງບໍ່ຖືກຕ້ອງແລະບໍ່ສາມາດຄວບຄຸມໄດ້, ຫຼັງຈາກນັ້ນຄົນເຈັບອາດຈະເລີ່ມມີອາການແພ້. ແຕ່ສິ່ງນີ້ເກີດຂື້ນໃນກໍລະນີທີ່ຫາຍາກທີ່ສຸດ.
ຄຸນລັກສະນະຂອງຊີວິດແລະບ່ອນເກັບມ້ຽນ
ສອດຄ່ອງກັບ ຄຳ ແນະ ນຳ ທີ່ຕິດຄັດມາ, Dibicor ຄວນເກັບມ້ຽນໄວ້ບ່ອນດຽວໃນບ່ອນແຫ້ງ, ປົກປ້ອງຈາກແສງ. ມັນເປັນສິ່ງ ຈຳ ເປັນເພື່ອຮັບປະກັນວ່າຢາບໍ່ມີໃຫ້ແກ່ເດັກນ້ອຍ. ອຸນຫະພູມອາກາດໃນລະຫວ່າງການເກັບຮັກສາບໍ່ຄວນຈະສູງກວ່າ 26 ອົງສາ. ອາຍຸຍືນຂອງຢານີ້ແມ່ນ 3 ປີນັບແຕ່ມື້ປ່ອຍຕົວ. ຫຼັງຈາກທີ່ໃຊ້ເວລານີ້, ຢາບໍ່ຄວນຈະຖືກນໍາໃຊ້ແລະຕ້ອງໄດ້ຮັບການກໍາຈັດ.
Analogues ຂອງຢາ
 ມີຫລາຍກວ່າ 60 ຕົວຄ້າຍຄືກັນຂອງ Dibicor. ການປຽບທຽບທັງ ໝົດ ສາມາດແບ່ງອອກເປັນສອງກຸ່ມ. ໃນກຸ່ມ ທຳ ອິດມີການກຽມພ້ອມກັບສານ taurine ທີ່ ສຳ ຄັນ, ໃນກຸ່ມທີສອງມີຢາທີ່ມີສານອື່ນອີກ, ແຕ່ມີແນວທາງທີ່ຄ້າຍຄືກັນແລະມີການປະຕິບັດທາງດ້ານການຢາດຽວກັນ.
ມີຫລາຍກວ່າ 60 ຕົວຄ້າຍຄືກັນຂອງ Dibicor. ການປຽບທຽບທັງ ໝົດ ສາມາດແບ່ງອອກເປັນສອງກຸ່ມ. ໃນກຸ່ມ ທຳ ອິດມີການກຽມພ້ອມກັບສານ taurine ທີ່ ສຳ ຄັນ, ໃນກຸ່ມທີສອງມີຢາທີ່ມີສານອື່ນອີກ, ແຕ່ມີແນວທາງທີ່ຄ້າຍຄືກັນແລະມີການປະຕິບັດທາງດ້ານການຢາດຽວກັນ.
Taurine (Taurine) ແມ່ນຢາທີ່ຜະລິດຢູ່ໃນສະຫະລັດອາເມລິກາ, ຄ່າໃຊ້ຈ່າຍຂອງ ໜຶ່ງ ຊຸດແມ່ນ 2000 ຮູເບີນ. ມີ ໜຶ່ງ ຮ້ອຍແຄບຊູນໃນຊຸດ 500 ມລ. ເຄື່ອງມືດັ່ງກ່າວແມ່ນຂາຍຜ່ານຮ້ານຂາຍຢາ online. ແນະ ນຳ ໂດຍຜູ້ຜະລິດໃນການຮັກສາພະຍາດຫຼາຍໆຢ່າງ.
Taurine ມີຜົນກະທົບທີ່ສະຫງົບຕໍ່ລະບົບປະສາດສ່ວນກາງ. ສານດັ່ງກ່າວສົ່ງຜົນດີຕໍ່ສະພາບຂອງຫົວໃຈ, ຊ່ວຍ ກຳ ຈັດສິ່ງເສບຕິດແລະຕິດເຫຼົ້າ. ການມີຢູ່ຂອງຜົນກະທົບດ້ານການປິ່ນປົວໃນລະບົບ genitourinary ໄດ້ຖືກສ້າງຕັ້ງຂຶ້ນ.
Evalar Cardio Active Taurin ແມ່ນຢາຂອງຜູ້ຜະລິດຣັດເຊຍ. ຄ່າໃຊ້ຈ່າຍຂອງມັນຕໍ່ຊຸດແມ່ນ 260 - 430 ຮູເບີນ. ເຄື່ອງມືມີຢູ່ໃນຕ່ອງໂສ້ຮ້ານຂາຍຢາ, ມັນຖືກແຈກຈ່າຍໂດຍບໍ່ມີໃບສັ່ງແພດ. ມັນຖືກກໍານົດໄວ້ສໍາລັບຄົນເຈັບທີ່ມີຄວາມດັນ intracardiac (diastolic) ເພີ່ມຂຶ້ນ, ເຊັ່ນດຽວກັນກັບການເພີ່ມຂື້ນຂອງສັນຍາ myocardial.
ພ້ອມກັນນັ້ນ, ຢາດັ່ງກ່າວແມ່ນຖືກ ກຳ ນົດໃຫ້ຜູ້ປ່ວຍເປັນໂຣກຄວາມດັນເລືອດສູງ. ດ້ວຍການຊ່ວຍເຫຼືອຂອງຢາດັ່ງກ່າວ, ຄວາມເຂັ້ມຂົ້ນຂອງທາດນ້ ຳ ຕານ, triglycerides ແລະ cholesterol ໃນເລືອດໄດ້ຖືກຄວບຄຸມ.
Ortho Taurin Ergo ແມ່ນຢາລັດເຊຍ, ຄ່າໃຊ້ຈ່າຍຂອງມັນຕໍ່ຊຸດແມ່ນຢູ່ໃນລະດັບ 450 - 900 ຮູເບີນ. ນອກເຫນືອໄປຈາກ taurine, ເປັນສ່ວນຫນຶ່ງຂອງສິ່ງເສບຕິດທີ່ມີການເຄື່ອນໄຫວທາງຊີວະພາບ, ມີ:
- ອາຊິດ succinic
- ອາຊິດໂຟລິກ
- ວິຕາມິນອີ
- ອາຊິດ lipoic
- ວິຕາມິນ B,
- ສັງກະສີ
- ສານສະກັດຈາກ rosehip.
ຜະລິດຕະພັນແມ່ນມີຢູ່ໃນແຄບຊູນ. ສ່ວນປະກອບດັ່ງກ່າວມີສານທີ່ມີການເຄື່ອນໄຫວພິເສດທີ່ຊ່ວຍປັບປຸງຄວາມອົດທົນແລະ ໜ້າ ທີ່ປ້ອງກັນຂອງຮ່າງກາຍ. ມັນໄດ້ຖືກສ້າງຕັ້ງຂື້ນຢ່າງຫນ້າເຊື່ອຖືວ່າຢາຫຼຸດຜ່ອນການລະຄາຍເຄືອງແລະມີຜົນກະທົບທີ່ເປັນປະໂຫຍດຕໍ່ການນອນຫລັບ. ນອກຈາກນັ້ນ, ຄວາມດັນເລືອດຫຼຸດລົງແລະອັດຕາການເຕັ້ນຂອງຫົວໃຈ.
ໂດຍສະລັບສັບຊ້ອນ orthomolecular ແມ່ນຫມາຍຄວາມວ່າສານເສບຕິດທີ່ມີການເຄື່ອນໄຫວທາງຊີວະພາບ, ຕົວຢ່າງ: ອາຫານເສີມ. ສ່ວນປະກອບຂອງກອງທຶນດັ່ງກ່າວປະກອບມີ:
- ແຮ່ທາດ
- ວິຕາມິນ
- ອາຊິດ amino
- taurine
- ອາຊິດໄຂມັນ polyunsaturated,
- ສານສະກັດຈາກພືດທີ່ເປັນຢາຫຼາຍກວ່າຮ້ອຍຊະນິດ,
- ອົງປະກອບທີ່ມີການເຄື່ອນໄຫວເພີ່ມເຕີມ.
ໃນປັດຈຸບັນຈໍານວນຫຼວງຫຼາຍຂອງສະລັບສັບຊ້ອນ orthomolecular ທີ່ແຕກຕ່າງກັນໄດ້ຖືກສ້າງຂື້ນທີ່ມີຜົນກະທົບໃນທາງບວກກ່ຽວກັບອະໄວຍະວະແລະລະບົບທັງ ໝົດ ຂອງຄົນ.
ໃນການຮັກສາພະຍາດເສັ້ນເລືອດໃນລະບົບຫຼອດເລືອດຫົວໃຈ, ວິຕາມິນແລະແຮ່ທາດມີປະສິດທິຜົນເພື່ອປັບປຸງຄວາມຍືດຍຸ່ນຂອງເສັ້ນເລືອດ, ຄວາມດັນເລືອດຕໍ່າ, ກະຕຸ້ນການເຮັດວຽກຂອງສະ ໝອງ ແລະເຮັດໃຫ້ການໄຫຼວຽນຂອງເລືອດປົກກະຕິ.
ການປຽບທຽບຂອງຢາແມ່ນ:
ບັນດາທ່ານ ໝໍ ສັ່ງຢາທີ່ມີສານ meldonium ສຳ ລັບ:
- ພະຍາດຫຼອດເລືອດໃນຫົວໃຈທີ່ເປັນໂຣກເບົາຫວານ,
- dystrophy myocardial,
- ຄວາມລົ້ມເຫຼວຂອງຫົວໃຈຊໍາເຮື້ອ,
- ຄວາມຜິດປົກກະຕິຂອງການໄຫຼວຽນຂອງເລືອດ.
ກອງທຶນເຫຼົ່ານີ້ສະແດງໃຫ້ເຫັນຜົນກະທົບໃນລະຫວ່າງການອອກ ກຳ ລັງກາຍ, ເຮັດໃຫ້ແຮງດັນຂອງລະບົບຫຼອດເລືອດຫົວໃຈຫຼຸດລົງ.
ການປຽບທຽບທີ່ນິຍົມແລະເປັນທີ່ຮູ້ຈັກກັນດີທີ່ສຸດແມ່ນ:
- Taufon
- ATF ຍາວ
- Tauforin OZ,
- Vazopro
- tincture ຂອງ hawthorn,
- Trimeth
- Trizipine
- ລົດສາມລໍ້
- ລະຫັດ Rimecode
- Iwab 5
- ຄາດຄະເນ
- Kapikor,
- Neocardyl
- ລົດບັນທຸກ,
- Methonate.
ບໍ່ມີການພົວພັນທາງລົບໃດໆໃນຂະນະທີ່ກິນຢາ Dibicorum ແລະຢາອື່ນໆ. ມັນໄດ້ຖືກສ້າງຕັ້ງຂື້ນວ່າຜົນກະທົບ inotropic ຂອງ glycosides cardiac ສາມາດໄດ້ຮັບການປັບປຸງ.
ບໍ່ຄວນແນະ ນຳ ໃຫ້ໃຊ້ຢາ Dibicor ກັບ diuretics.
ອາການແຊກຊ້ອນຂອງໂຣກ atrial fibrillation ເປັນໄປໄດ້ບໍ?
ໃນບັນດາພາວະແຊກຊ້ອນ, ໂຣກປອດບວມ (ປອດ), ໂຣກຫົວໃຈວາຍແລະເສັ້ນເລືອດຕັນໃນສ້ວຍແຫຼມ, ພ້ອມທັງອາການຊarrອກ arrhythmogenic ແລະໂຣກຫົວໃຈວາຍ (ໂຣກປອດບວມ) ແມ່ນພົບຫຼາຍທີ່ສຸດ.
ອາການແຊກຊ້ອນທີ່ ສຳ ຄັນທີ່ສຸດແມ່ນເສັ້ນເລືອດຕັນ. ເສັ້ນເລືອດຕັນໃນໂຣກ ischemic ທີ່ເກີດຈາກການເຕັ້ນຂອງ thrombus ເຂົ້າໄປໃນເຮືອຂອງສະຫມອງ (ຕົວຢ່າງ, ເມື່ອ paroxysm ຢຸດ) ເກີດຂື້ນໃນ 5% ຂອງຄົນເຈັບໃນ 5 ປີ ທຳ ອິດຫຼັງຈາກການເລີ່ມຕົ້ນຂອງໂຣກ atrial fibrillation.
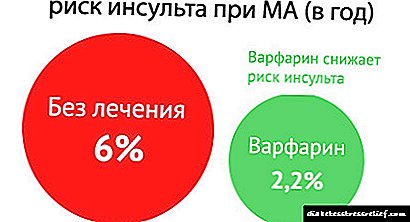
ການປ້ອງກັນອາການແຊກຊ້ອນ thromboembolic (ເສັ້ນເລືອດຕັນແລະເສັ້ນເລືອດໃນປອດ) ແມ່ນການໃຊ້ຢາຕ້ານເຊື້ອແລະຕົວແທນ antiplatelet ຢ່າງຕໍ່ເນື່ອງ. ຢ່າງໃດກໍ່ຕາມ, ນີ້ມີບາງອັນທີ່ບໍ່ມີປະໂຫຍດ. ດັ່ງນັ້ນ, ຍົກຕົວຢ່າງ, ມີຄວາມສ່ຽງເພີ່ມຂື້ນຂອງການເປັນເລືອດ, ຄົນເຈັບມີໂອກາດເປັນໂຣກເສັ້ນເລືອດໃນສະ ໝອງ ດ້ວຍການພັດທະນາເສັ້ນເລືອດຕີບຕັນ. ຄວາມສ່ຽງຕໍ່ການພັດທະນາສະພາບການນີ້ແມ່ນຫຼາຍກວ່າ 1% ຂອງຄົນເຈັບໃນປີ ທຳ ອິດຈາກການເລີ່ມຕົ້ນຂອງການປິ່ນປົວດ້ວຍຢາຕ້ານເຊື້ອ. ການປ້ອງກັນການມີເລືອດອອກເພີ່ມຂື້ນແມ່ນການຕິດຕາມກວດກາ INR ເປັນປະ ຈຳ (ຢ່າງ ໜ້ອຍ ໜຶ່ງ ຄັ້ງຕໍ່ເດືອນ) ໂດຍການປັບຕົວຢາຕ້ານເຊື້ອໃນປະ ຈຳ ເດືອນໃຫ້ທັນເວລາ.
ວິດີໂອ: ເສັ້ນເລືອດໃນເສັ້ນເລືອດເກີດຂື້ນຍ້ອນເສັ້ນປະສາດ atrial fibrillation
ການວິນິດໄສ ສຳ ລັບຊີວິດທີ່ເປັນໂຣກ atrial fibrillation ແມ່ນຖືກ ກຳ ນົດໂດຍສາເຫດຂອງພະຍາດ. ຍົກຕົວຢ່າງ, ໃນຜູ້ທີ່ລອດຊີວິດຈາກການລະບາດຂອງ myocardial infarction ແລະດ້ວຍ cardiosclerosis ທີ່ ສຳ ຄັນ, ການຄາດຄະເນໄລຍະສັ້ນ ສຳ ລັບຊີວິດອາດຈະເປັນສິ່ງທີ່ເອື້ອ ອຳ ນວຍ, ແລະເພື່ອສຸຂະພາບແລະໃນໄລຍະກາງບໍ່ເອື້ອ ອຳ ນວຍ, ເນື່ອງຈາກໃນໄລຍະເວລາສັ້ນໆຂອງຄົນເຈັບເປັນໂຣກຫົວໃຈຊຸດໂຊມ, ເຮັດໃຫ້ຄຸນນະພາບຂອງຊີວິດຊຸດໂຊມລົງແລະເຮັດໃຫ້ສັ້ນລົງ. ໄລຍະເວລາ.
ເຖິງຢ່າງໃດກໍ່ຕາມ, ໂດຍການໄດ້ຮັບຢາເປັນປະ ຈຳ ໂດຍແພດ ໝໍ, ການຄາດຄະເນດ້ານຊີວິດແລະສຸຂະພາບຈະດີຂຶ້ນຢ່າງແນ່ນອນ. ແລະຄົນເຈັບທີ່ມີຮູບແບບ MA ຢ່າງລົງທະບຽນຢູ່ໃນອາຍຸຍັງນ້ອຍ, ດ້ວຍຄ່າຊົດເຊີຍທີ່ ເໝາະ ສົມ, ອາໄສຢູ່ ນຳ ມັນເຖິງ 20-40 ປີ.
ສ່ວນປະກອບແລະຄຸນສົມບັດຂອງຢາ
ຢານີ້ມີຢູ່ໃນຮ້ານຂາຍຢາໃນຮູບແບບຂອງແຄບຊູນ. ແຄັບຊູນ ໜຶ່ງ ຊະນິດປະກອບມີແປ້ງ chokeberry 0.1 ກຣາມ (ຂີ້ເທົ່າພູ), ສານສະກັດຈາກ hawthorn, 0.08 ກຼາມ. ວິຕາມິນອີ, 0.02 gr. ຜຸພັງ magnesium ແລະ 0.02 gr. citrate potassium.
ຢາຫຼຸດຄວາມດັນເລືອດ, ເຮັດໃຫ້ໄຂມັນໃນເລືອດເປັນປົກກະຕິແລະເຮັດໃຫ້ລະບົບປະສາດສ່ວນກາງ.
ຜົນກະທົບດ້ານການປິ່ນປົວ
Aronia aronia ມີຄຸນສົມບັດທີ່ເປັນປະໂຫຍດຫຼາຍຢ່າງທີ່ຖືກ ນຳ ໃຊ້ເຂົ້າໃນການຮັກສາໂລກຄວາມດັນເລືອດ, ພະຍາດລິດສະດວງທະວານ, ພະຍາດຫລອດເລືອດໃນຕັບແລະ atherosclerosis. ມັນປັບປຸງການໄຫຼວຽນຂອງເລືອດ, ບັນເທົາອາການອັກເສບແລະຖືກນໍາໃຊ້ເພື່ອເພີ່ມຄວາມຕື່ນເຕັ້ນຂອງລະບົບປະສາດ. ແຄບຊູນປະກອບດ້ວຍ sorbitol, ຍ້ອນມັນຖືກແນະນໍາໃຫ້ກິນແຄບຊູນສໍາລັບໂຣກເບົາຫວານ.
ສານສະກັດຈາກ ໝາກ ໄມ້ Hawthorn ຊ່ວຍປັບປຸງການໄຫຼວຽນຂອງເລືອດໃນຫົວໃຈແລະເສັ້ນເລືອດຂອງສະ ໝອງ, ເຮັດໃຫ້ລະບົບປະສາດເສື່ອມ, ຫຼຸດຄວາມດັນເລືອດແລະລະດັບນໍ້າຕານ.
ອາຫານເສີມຊ່ວຍຂະຫຍາຍເສັ້ນເລືອດຂອງສະ ໝອງ ແລະຫົວໃຈ, ເພີ່ມການໄຫຼວຽນຂອງຫລອດເລືອດ, ຫຼຸດຜ່ອນຄວາມແຂງແຮງຂອງເລືອດ, ເຮັດໃຫ້ຝາຂອງເສັ້ນເລືອດແຂງແຮງ.
ການເຮັດໃຫ້ຫົວໃຈແຂງແຮງປະກອບສ່ວນເຂົ້າໃນສານທີ່ຫ້າວຫັນຂອງຢາເສບຕິດ "AD Norm"
ທ່ານຄວນຈະໃຊ້ຢາເມື່ອໃດ?
ສ່ວນປະສົມແມ່ນແນະ ນຳ ໃຫ້ໃຊ້ກັບ:
- ຄວາມຜິດປົກກະຕິຂອງຫົວໃຈຕ່າງໆ
- ຮູບແບບອ່ອນໆຂອງ tachycardia ແລະ arrhythmia ໃນຖານະທີ່ຕິດຕໍ່ກັນ,
- hypertension
- ຄວາມຜິດປົກກະຕິຂອງຫລອດເລືອດສະຫມອງທີ່ກ່ຽວຂ້ອງກັບຄວາມຜິດປົກກະຕິຂອງຄວາມມຶນເມືອກຂອງເສັ້ນປະສາດຂ້າງນອກ (angioneurosis).
ຢາ "Ad Norma": ຄໍາແນະນໍາສໍາລັບການນໍາໃຊ້
ກິນອາຫານເສີມຕາມ ຄຳ ແນະ ນຳ ຕໍ່ໄປນີ້:
- ຂື້ນກັບຄວາມຮຸນແຮງຂອງພະຍາດ, ກິນມື້ລະ 1-2 ແຄບຊູນໃນຕອນເຊົ້າແລະຕອນແລງໃນເວລາກິນອາຫານຫຼືຫລັງຈາກມັນ,
- ດື່ມນ້ ຳ ສະອາດ (ຕົ້ມສຸກແລ້ວ),
- ສືບຕໍ່ຮັກສາຢ່າງ ໜ້ອຍ 2 ເດືອນ. ເພື່ອໃຫ້ຄວາມກະຈ່າງແຈ້ງກ່ຽວກັບໄລຍະເວລາຂອງຢາ, ມັນ ຈຳ ເປັນຕ້ອງປຶກສາທ່ານ ໝໍ.
ຢາເມັດ "AD Norm" ມີຜົນກະທົບທີ່ດີຕໍ່ຮ່າງກາຍຂອງມະນຸດ
ຊະນິດຂອງຢາ
ຜູ້ຜະລິດໄດ້ປັບປຸງຢາແລະອອກລຸ້ນ ໃໝ່ -“ Ad Norma Forte”. ສານສະກັດຈາກ marshmallow ແຫ້ງແລະ meadowsweet ໄດ້ຖືກເພີ່ມເຂົ້າໃນການກະກຽມ. ພ້ອມກັນນັ້ນ, ເພື່ອຜົນກະທົບທີ່ ໜັກ ແໜ້ນ ກວ່າເກົ່າ, ວິຕາມິນ E ແລະ C ກໍ່ໄດ້ຖືກເພີ່ມເຂົ້າໃນຢາ.
ການເພີ່ມຂື້ນດ້ວຍສ່ວນປະກອບທີ່ເປັນປະໂຫຍດເຮັດໃຫ້ຄວາມຈິງທີ່ວ່າໄລຍະການຮັກສາຫຼຸດລົງຈາກສອງເດືອນຫາ 20 ມື້.
ຂ້ອຍສາມາດກິນໄດ້ໃນລະຫວ່າງການຖືພາບໍ?
ຂ້ອນຂ້າງເລື້ອຍໆ, ຄວາມດັນເລືອດສູງຈະປາກົດໃນເວລາຖືພາ. ໃນວັນເວລາຂອງສະຫະພາບໂຊວຽດ, ບັນດາທ່ານ ໝໍ ບໍ່ຄ່ອຍໄດ້ເອົາໃຈໃສ່ໃນການຮັກສາໂລກ hypertension ໃນແມ່ຍິງຖືພາແລະດ້ວຍການບ່ຽງເບນໃດໆ, ຖືກກວດພົບວ່າເປັນໂຣກ toxicosis ຊ້າ. ແມ່ຍິງຫລາຍກວ່າ 50 ພັນຄົນໄດ້ເສຍຊີວິດໃນແຕ່ລະປີຈາກອາການແຊກຊ້ອນຂອງໂຣກ hypertension ໃນຊ່ວງຖືພາທົ່ວໂລກ. ສະນັ້ນ, ທ່ານ ຈຳ ເປັນຕ້ອງເຂົ້າຫາການບົ່ງມະຕິແລະຮັກສາພະຍາດນີ້ຢ່າງຈິງຈັງ.
ມັນຖືກຫ້າມບໍ່ໃຫ້ໃຊ້ຢາໃນເວລາຖືພາແລະໃນໄລຍະດູດນົມ.
ມີຂໍ້ຄ້າຍຄືກັນຂອງ "Hell Norm" ບໍ?
Analogues ປະກອບມີອາຫານເສີມທີ່ມີ chokeberry ແລະ chokeberry. ໃນບັນດາແທັບເລັດແມ່ນ:
- Beta-blockers "Nebivolol", "Egilok" ຢູ່ພາຍໃຕ້ຄວາມກົດດັນ. ຢາດັ່ງກ່າວແມ່ນໃຊ້ ສຳ ລັບຄວາມດັນເລືອດສູງໃນເສັ້ນເລືອດແດງ, ເສັ້ນປະສາດ angina pectoris, ຫົວໃຈວາຍ, ຫົວໃຈວາຍ. ດ້ວຍສະພາບການຄວບຄຸມອັດຕາການເຕັ້ນຂອງຫົວໃຈ.
- ຕົວຍັບຍັ້ງ ACE: ເມັດ Captopril, Lisinopril ທີ່ມີຄວາມກົດດັນຂອງ ໝາກ ໄຂ່ຫຼັງ. ກ່ອນທີ່ຈະກິນ, ມັນຈໍາເປັນຕ້ອງປຶກສາທ່ານຫມໍ.
- ຢາຄຸມ ກຳ ເນີດຄວາມດັນ "Indapamide", ຢາ diuretics ຫຼື "Furosemide". ຢາຖືກໃຊ້ເພື່ອຫຼຸດຄວາມດັນເລືອດປະສົມກັບຢາອື່ນໆ.
- ຊ່ວຍໄດ້ດີກັບຄວາມກົດດັນ "Spazmalgon". ຢາດັ່ງກ່າວແມ່ນມີຈຸດປະສົງໃນການຮັກສາພະຍາດຂອງລະບົບທາງເດີນປັດສະວະ (ໃນກໍລະນີທີ່ມີອາການເຈັບປວດ), ອະໄວຍະວະໃນລະບົບຍ່ອຍອາຫານ, ລຳ ໄສ້ໃຫຍ່ແລະ ລຳ ໄສ້, ພະຍາດຕ່ອມຂົມ.
- "Nimesil" ສໍາລັບຄວາມກົດດັນບໍ່ໄດ້ຖືກແນະນໍາໃຫ້ປະຕິບັດ, ຍ້ອນວ່າມັນຫຼຸດຜ່ອນປະສິດຕິຜົນຂອງຢາທີ່ມີຈຸດປະສົງເພື່ອເຮັດໃຫ້ຄວາມກົດດັນເປັນປົກກະຕິ.
ການທົບທວນແພດ
"ມາດຕະຖານນະລົກ" ແມ່ນສິ່ງທີ່ເພີ່ມເຕີມທີ່ດີໃນການຮັກສາໂລກຄວາມດັນເລືອດສູງແລະພະຍາດເສັ້ນເລືອດອຸດຕັນ. ມັນປະກອບດ້ວຍສ່ວນປະກອບ ທຳ ມະຊາດແລະສຸຂະພາບທີ່ຈະຊ່ວຍເຮັດໃຫ້ຄວາມກົດດັນຂອງທ່ານກັບຄືນສູ່ສະພາບປົກກະຕິ. ກ່ອນທີ່ຈະກິນ, ໃຫ້ແນ່ໃຈວ່າປຶກສາກັບທ່ານຫມໍຂອງທ່ານແລະໃຫ້ແນ່ໃຈວ່າທ່ານບໍ່ມີອາການແພ້ຕໍ່ກັບສ່ວນປະກອບຂອງຢາບາງຊະນິດ.

 ການປະກົດຕົວຂອງຈັງຫວະທີ່ບໍ່ແມ່ນ sinus (ບໍ່ປາກົດຢູ່ໃນຈຸລັງຂອງ sinus node), ເຊິ່ງສະແດງອອກໂດຍການບໍ່ມີຄື້ນ P ຢູ່ທາງ ໜ້າ ຂອງແຕ່ລະສະລັບສັບຊ້ອນ ventricular,
ການປະກົດຕົວຂອງຈັງຫວະທີ່ບໍ່ແມ່ນ sinus (ບໍ່ປາກົດຢູ່ໃນຈຸລັງຂອງ sinus node), ເຊິ່ງສະແດງອອກໂດຍການບໍ່ມີຄື້ນ P ຢູ່ທາງ ໜ້າ ຂອງແຕ່ລະສະລັບສັບຊ້ອນ ventricular,