ພະຍາດເບົາຫວານ: ການປ້ອງກັນແລະຮັກສາ

ການປ້ອງກັນໂຣກເບົາຫວານປະກອບມີມາດຕະການປ້ອງກັນທີ່ມີຈຸດປະສົງເພື່ອປ້ອງກັນໂລກນີ້. ແຕ່ໂຊກບໍ່ດີ, ການປະຕິບັດນີ້ແມ່ນບໍ່ສາມາດໃຊ້ໄດ້ກັບພະຍາດເບົາຫວານປະເພດ 1 (ການເພິ່ງພາອາໄສອິນຊູລິນ), ເນື່ອງຈາກວ່າການພັດທະນາຂອງມັນສ່ວນໃຫຍ່ແມ່ນຖືກ ກຳ ນົດໂດຍການສືບທອດ. ແຕ່ໃນກໍລະນີນີ້, ການປະຕິບັດຕາມຂໍ້ສະ ເໜີ ແນະທາງການແພດຈະຊ່ວຍຢຸດການເກີດຂອງພະຍາດ.
ສຳ ລັບພະຍາດເບົາຫວານຊະນິດທີ 2, ໃນກໍລະນີນີ້, ມາດຕະການປ້ອງກັນແລະຊີວິດສຸຂະພາບມີບົດບາດ ສຳ ຄັນໃນການປ້ອງກັນພະຍາດ. ໃນມື້ນີ້, ປະມານ 70% ຂອງປະຊາກອນທຸກທໍລະມານກັບໂລກເບົາຫວານແລະການຄາດຄະເນສໍາລັບທົດສະວັດທີ່ຈະມາເຖິງແມ່ນຫນ້າຜິດຫວັງ. ດັ່ງນັ້ນ, ມາດຕະການປ້ອງກັນເພື່ອແນໃສ່ຮັບປະກັນວ່າຄົນເຈັບທີ່ມີຄວາມສ່ຽງສາມາດຫລີກລ້ຽງການພັດທະນາຂອງພະຍາດທີ່ບໍ່ສາມາດປິ່ນປົວໄດ້ແມ່ນມີຄວາມ ສຳ ຄັນຫຼາຍ.
ໂລກເບົາຫວານ: ປະເພດແລະກົນໄກການພັດທະນາ

ໂລກເບົາຫວານແມ່ນພະຍາດ endocrine ທີ່ພັດທະນາຕໍ່ກັບຄວາມເປັນມາຂອງການດູດຊືມທາດນ້ ຳ ຕານໃນຮ່າງກາຍທີ່ບໍ່ດີ, ຫຼືຍ້ອນຄວາມບໍ່ສົມດຸນຂອງອິນຊູລິນທີ່ແທ້ຈິງຫຼືຜະລິດຈາກກະເພາະ. ນີ້ແມ່ນພະຍາດ ຊຳ ເຮື້ອທີ່ຮ້າຍແຮງ, ເຊິ່ງໃນໄລຍະເວລາທີ່ ນຳ ໄປສູ່ການລະເມີດຂອງທາດ metabolism ທຸກຊະນິດ (ທາດແປ້ງ, ໄຂມັນ, ທາດໂປຼຕີນ, ນ້ ຳ ເກືອ) ແລະມີອາການແຊກຊ້ອນຮ້າຍແຮງທີ່ກ່ຽວຂ້ອງກັບຄວາມເສຍຫາຍຕໍ່ອະໄວຍະວະພາຍໃນ. ພະຍາດມີຫລາຍຊະນິດ:
ໂຣກເບົາຫວານປະເພດ 1 (ທີ່ຂື້ນກັບອິນຊູລິນ)
ມັນມີລັກສະນະໂດຍຄວາມຈິງທີ່ວ່າທາດອິນຊູລິນທີ່ ຈຳ ເປັນຕໍ່ການ ນຳ ໃຊ້ທາດນ້ ຳ ຕານແມ່ນຜະລິດໃນປະລິມານທີ່ບໍ່ພຽງພໍຫຼືບໍ່ໄດ້ຖືກສັງເຄາະໂດຍຈຸລັງລະບົບປະສາດ. ໂຣກເບົາຫວານຊະນິດນີ້ມັກຈະຖືກກວດພົບໃນໄວເດັກແລະໄວ ໜຸ່ມ. ສາເຫດຂອງມັນແມ່ນອາການເບື້ອງຕົ້ນ, ຄວາມຜິດພາດໃນໂພຊະນາການ, ການຕິດເຊື້ອໄວຣັດຫຼືການຕິດເຊື້ອ.
ເນື່ອງຈາກການຂາດອິນຊູລິນ, ຈຸລັງປະສົບກັບຄວາມຫິວໂຫຍຢ່າງແຮງ. ດ້ວຍເຫດນັ້ນ, ຮ່າງກາຍໃຊ້ສະຫງວນໄຂມັນເພື່ອ ກຳ ຈັດຄວາມບໍ່ສົມດຸນຂອງພະລັງງານ. ເມື່ອຈຸລັງໄຂມັນ ທຳ ລາຍ, ຮ່າງກາຍ ketone ທີ່ເປັນສານພິດເລີ່ມເຂົ້າສູ່ກະແສເລືອດ. ຖ້າອິນຊູລິນບໍ່ໄດ້ຮັບການຕອບສະ ໜອງ, ສະຕິກໍ່ຈະພັດທະນາ, ເປັນອັນຕະລາຍຕໍ່ຊີວິດ.
ໂຣກເບົາຫວານປະເພດ 2 (ບໍ່ຂື້ນກັບອິນຊູລິນ)
ມັນພັດທະນາເນື່ອງຈາກຄວາມຈິງທີ່ວ່າຕົວຮັບຂອງຈຸລັງສູນເສຍຄວາມອ່ອນໄຫວກັບ insulin. ໃນກໍລະນີນີ້, ຮໍໂມນຕົວເອງສາມາດຜະລິດໄດ້ໃນປະລິມານທີ່ພຽງພໍ. ສະພາບການນີ້ເຮັດໃຫ້ນ້ ຳ ຕານໃນເລືອດເພີ່ມຂື້ນຢ່າງຫຼວງຫຼາຍ. ໂຣກເບົາຫວານຊະນິດນີ້ໄດ້ຖືກສັງເກດເຫັນໃນຜູ້ປ່ວຍຜູ້ສູງອາຍຸ (ຕັ້ງແຕ່ 45 ປີ), ແລະສາເຫດຕົ້ນຕໍທີ່ປະກອບສ່ວນເຂົ້າໃນການພັດທະນາຂອງມັນແມ່ນຊີວິດທີ່ບໍ່ແຂງແຮງ, ໂພຊະນາການທີ່ບໍ່ດີ, ໂລກອ້ວນ, ປັດໄຈຄວາມກົດດັນ, ນິໄສທີ່ບໍ່ດີ, ແລະການປະກົດຕົວຂອງພະຍາດຕິດຕໍ່. ໂດຍສະເພາະເລື້ອຍໆ, ໂຣກເບົາຫວານຊະນິດ 2 ມີຜົນຕໍ່ບຸກຄົນທີ່ມີນ້ ຳ ໜັກ ເກີນ, ເນື່ອງຈາກເນື້ອເຍື່ອ adipose ຮ້າຍແຮງຂື້ນກັບຄວາມອ່ອນໄຫວຂອງຈຸລັງຕໍ່ອິນຊູລິນ.
ການປ້ອງກັນແລະປິ່ນປົວໂຣກເບົາຫວານແມ່ນວຽກທີ່ມີຄວາມຮັບຜິດຊອບເຊິ່ງຕ້ອງໄດ້ຮັບການແກ້ໄຂຢ່າງຮອບດ້ານ. ມາດຕະການຕົ້ນຕໍແມ່ນການ ກຳ ນົດຄວາມສ່ຽງຂອງພະຍາດໃນບັນດາຄົນເຈັບທີ່ມີຄວາມສ່ຽງ. ມັນມີຄວາມ ສຳ ຄັນເທົ່າທຽມກັນໃນການພະຍາຍາມໂດຍກົງໃນການສົ່ງເສີມຊີວິດທີ່ມີສຸຂະພາບແຂງແຮງແລະແຂງແຮງ, ການສ້າງນິໄສການກິນອາຫານທີ່ຖືກຕ້ອງ, ແລະການຕໍ່ສູ້ຕ້ານກັບປອນພິເສດ. ຂໍແນະ ນຳ ໃຫ້ຜູ້ປ່ວຍຕິດຕາມລະດັບນ້ ຳ ຕານໃນເລືອດຂອງເຂົາເຈົ້າເປັນປົກກະຕິແລະໄດ້ຮັບການກວດສຸຂະພາບສອງຄັ້ງຕໍ່ປີ. ນີ້ຈະຊ່ວຍໃຫ້ທັນເວລາທີ່ຈະສັງເກດເຫັນການປ່ຽນແປງທີ່ບໍ່ດີແລະປ້ອງກັນພະຍາດເບົາຫວານ.
ການປ້ອງກັນໂຣກເບົາຫວານປະເພດ 1

ໂຣກເບົາຫວານທີ່ຂື້ນກັບອິນຊູລິນພັດທະນາເປັນສ່ວນໃຫຍ່ໃນເດັກນ້ອຍ, ໄວ ໜຸ່ມ ແລະໄວ ໜຸ່ມ ອາຍຸຕໍ່າກວ່າ 30 ປີ. ເນື່ອງຈາກສາເຫດຕົ້ນຕໍຂອງພະຍາດແມ່ນການ ກຳ ຈັດເຊື້ອພັນທຸ ກຳ ຫຼືຜົນສະທ້ອນຂອງພະຍາດໃນໄວເດັກ, ບໍ່ມີມາດຕະການປ້ອງກັນຢ່າງດຽວທີ່ສາມາດປ້ອງກັນການພັດທະນາຂອງພະຍາດໄດ້. ຄົນເຈັບທີ່ມີຄວາມສ່ຽງຄວນຕິດຕາມກວດກາລະດັບນ້ ຳ ຕານໃນເລືອດຂອງເຂົາເຈົ້າເປັນປະ ຈຳ.
ການປ້ອງກັນເບື້ອງຕົ້ນຂອງໂຣກເບົາຫວານປະເພດ 1 ແມ່ນການຮັບປະກັນການລ້ຽງລູກດ້ວຍນົມແມ່. ເດັກທີ່ມີອາຍຸເຖິງ ໜຶ່ງ ປີຄວນໄດ້ຮັບນ້ ຳ ນົມຈາກແມ່, ພ້ອມດ້ວຍຮ່າງກາຍທີ່ມີພູມຕ້ານທານຕ່າງໆເຂົ້າສູ່ຮ່າງກາຍ, ໃຫ້ການປ້ອງກັນຈາກພະຍາດໄວຣັດແລະການຕິດເຊື້ອ.
ບົດບາດ ສຳ ຄັນແມ່ນມອບໃຫ້ແກ່ໂພຊະນາການ ທຳ ມະຊາດທີ່ ເໝາະ ສົມ. ຜະລິດຕະພັນທີ່ມີເນື້ອໃນສູງຂອງສານກັນບູດ, ສີປອມແລະສານເຄມີອື່ນໆຄວນຈະຖືກຍົກເວັ້ນຈາກອາຫານການກິນ, ການບໍລິໂພກອາຫານທີ່ມີຄາໂບໄຮເດຣດຄວນໄດ້ຮັບການຫຼຸດຜ່ອນ ໜ້ອຍ ທີ່ສຸດ, ໃຫ້ຄວາມມັກໃນອາຫານປະເພດຜັກທີ່ມີນົມ.
ທ່ານຄວນກິນຜັກແລະ ໝາກ ໄມ້ສົດ, ສະ ໝຸນ ໄພ, ເຄື່ອງດື່ມນົມທີ່ ໝັກ. ຢ່າເຂົ້າຮ່ວມໃນການຂົ້ວ, ໄຂມັນ, ເຜັດ, ອາຫານເຄັມ, ຊີ້ນທີ່ຖືກສູບ, ໄສ້ກອກ, ເຂົ້າ ໜົມ. ແຫຼ່ງຂອງທາດໂປຼຕີນໃນຄາບອາຫານຄວນແມ່ນແນວພັນທີ່ມີໄຂມັນຕ່ ຳ ຂອງຊີ້ນແລະປາ, ແກ່ນ, ໄຂ່, ເນີຍແຂງ, ທັນຍາພືດ. ມັນດີກວ່າທີ່ຈະທົດແທນໄຂມັນສັດດ້ວຍໄຂມັນຜັກ, ໂດຍໃຊ້ມັນ ສຳ ລັບແຕ່ງກິນສະຫຼັດຈາກຜັກສົດ. ໂພຊະນາການຄວນຈະມີຄວາມສົມດູນແລະມີສ່ວນ ໜ້ອຍ. ອາຫານຄວນກິນ 5-6 ຄັ້ງຕໍ່ມື້, ໃນສ່ວນນ້ອຍໆ.
ການປ້ອງກັນພະຍາດເບົາຫວານໃນເດັກນ້ອຍລວມມີການ ຈຳ ກັດຂະ ໜົມ ຫວານແລະຄາໂບໄຮເດຣດງ່າຍໆອື່ນໆ, ເພາະວ່າສ່ວນເກີນຂອງມັນສ້າງພາລະເພີ່ມເຕີມກ່ຽວກັບກະຕຸກ, ການໃຊ້ອາຫານທີ່ມີຄຸນນະພາບ ທຳ ມະຊາດ, ແລະການອອກ ກຳ ລັງກາຍຢ່າງພຽງພໍ.
ຕັ້ງແຕ່ໄວເດັກ, ມັນເປັນສິ່ງ ຈຳ ເປັນທີ່ຈະຕ້ອງສ້າງນິໄສຂອງການ ດຳ ລົງຊີວິດທີ່ມີສຸຂະພາບແຂງແຮງແລະຫ້າວຫັນ, ຮຽນຮູ້ທີ່ຈະຮັບມືກັບຜົນກະທົບຂອງຄວາມກົດດັນແລະຕອບສະ ໜອງ ຢ່າງ ເໝາະ ສົມກັບສະຖານະການໃນຊີວິດຕ່າງໆ. ໃນອະນາຄົດ, ມັນເປັນສິ່ງ ສຳ ຄັນທີ່ຈະ ກຳ ຈັດນິດໄສທີ່ບໍ່ດີ, ເຊົາສູບຢາແລະດື່ມເຫຼົ້າ.
ການປ້ອງກັນໂຣກເບົາຫວານປະເພດ 2
ບໍ່ຄືກັບພະຍາດເບົາຫວານຊະນິດ 1, ການກວດພົບພະຍາດເບົາຫວານທີ່ບໍ່ແມ່ນອິນຊູລິນສາມາດຖືກຢຸດໄດ້ແລະສາມາດແກ້ໄຂພະຍາດໄດ້ຢ່າງ ໝັ້ນ ຄົງ. ມາດຕະການປ້ອງກັນຕົ້ນຕໍລວມມີການຕິດຕາມກວດກາລະດັບນ້ ຳ ຕານໃນເລືອດ, ການກວດສຸຂະພາບເປັນປົກກະຕິ, ປັບປ່ຽນວິຖີຊີວິດແລະໂພຊະນາການ, ຮັກສາການອອກ ກຳ ລັງກາຍ, ຫຼຸດ ນຳ ້ ໜັກ ຂອງຮ່າງກາຍ. ວິທີການແລະວິທີການປ້ອງກັນໂຣກເບົາຫວານປະເພດ 2 ປະກອບມີ:
ຍອດນ້ ຳ

ຮ່າງກາຍຕ້ອງການນໍ້າເພື່ອການເຮັດວຽກປົກກະຕິ - ການລົບກວນໃນການດຸ່ນດ່ຽງຂອງນໍ້າ - electrolyte ເຮັດໃຫ້ເກີດການຜິດປົກກະຕິຂອງຂະບວນການທາງເດີນອາຫານແລະກໍ່ໃຫ້ເກີດການເພີ່ມຂື້ນຂອງນໍ້າຕານໃນເລືອດ. ສຳ ລັບການ ນຳ ໃຊ້ນ້ ຳ ຕານ, ນອກ ເໜືອ ຈາກທາດອິນຊູລິນ, ຕ້ອງມີລະດັບທາດໄບໂອໄຣໂບໄຊສ໌ໃນລະດັບທີ່ພຽງພໍ, ເຊິ່ງມາພ້ອມກັບວິທີແກ້ໄຂທີ່ມີນ້ ຳ ໜັກ. ຈຳ ເປັນຕ້ອງດື່ມນ້ ຳ ສະອາດຢ່າງ ໜ້ອຍ 1.5 ລິດໃນແຕ່ລະວັນແລະຫຼຸດຜ່ອນການ ນຳ ໃຊ້ກາເຟ, ຊາ, ເຄື່ອງດື່ມທີ່ມີກາກບອນຫວານແລະນ້ ຳ ບັນຈຸໃສ່ນ້ ຳ.
ການຂາດນ້ ຳ ຈະຖືກ ອຳ ນວຍຄວາມສະດວກໂດຍເຄື່ອງດື່ມທີ່ມີທາດເຫຼົ້າ, ສະນັ້ນພວກເຂົາຄວນຈະຖືກປະຖິ້ມຢ່າງສິ້ນເຊີງ, ຫລືຫຼຸດຜ່ອນການບໍລິໂພກໃນລະດັບຕ່ ຳ. ມາດຕະຖານທີ່ປອດໄພ ສຳ ລັບຜູ້ໃຫຍ່ແມ່ນ 100 g ຂອງເຫຼົ້າທີ່ແຂງແຮງສູງຕໍ່ມື້, ສຳ ລັບຜູ້ຍິງ - ເຫຼົ້າແດງແຫ້ງ 150 g.
ຄຸນສົມບັດພະລັງງານ
ໂພຊະນາການ ສຳ ລັບພະຍາດເບົາຫວານຊະນິດທີ 2 ແມ່ນກ່ຽວຂ້ອງກັບການເອົາເຂົ້າ ໜົມ ຫວານ, ເຂົ້າ ໜົມ ປັງ, ເຂົ້າ ໜົມ ປັງແລະແຫຼ່ງອື່ນໆຂອງທາດແປ້ງທາດແປ້ງງ່າຍໆເຊິ່ງເຮັດໃຫ້ນ້ ຳ ຕານໃນເລືອດເພີ່ມຂື້ນທັນທີ. ເນື່ອງຈາກການຍົກເວັ້ນອາຫານທີ່ມີໄຂມັນແລະຄາໂບໄຮເດດຈາກອາຫານ, ການສູນເສຍນ້ ຳ ໜັກ ແມ່ນບັນລຸໄດ້, ເຊິ່ງມີຄວາມ ສຳ ຄັນຫຼາຍ ສຳ ລັບຄົນເຈັບທີ່ເປັນໂລກອ້ວນ.
ທາດແປ້ງທາດແປ້ງງ່າຍໆໃນຄາບອາຫານຖືກທົດແທນດ້ວຍທາດທີ່“ ຊ້າ” ທີ່ພົບໃນຜັກ, ໝາກ ໄມ້ແລະທັນຍາພືດ. ເຂົ້າ ໜົມ ປັງ, ເຂົ້າຈີ່ຂາວສົດ, ເຂົ້າ ໜົມ ປັງ, ເຂົ້າ ໜົມ ປັງ, ອາຫານທີ່ມີໄຂມັນແລະຂົ້ວ, ໄຂມັນສັດແມ່ນຖືກຍົກເວັ້ນຈາກອາຫານ. ອາຫານແມ່ນອີງໃສ່ຜັກແລະ ໝາກ ໄມ້ສົດ, ຜັກແລະອາຫານປະເພດເມັດ, ຜະລິດຕະພັນນົມທີ່ມີໄຂມັນຕ່ ຳ, ຊີ້ນປະເພດອາຫານ, ປາທີ່ມີໄຂມັນຕ່ ຳ, ຫມາກໄມ້ປ່າເມັດ, ພືດສະຫມຸນໄພ, ແກ່ນ, ເມັດພືດ, ທັນຍາພືດແລະອາຫານຂ້າງທີ່ຜະລິດຈາກຜັກ.
ໃນບັນດາ ໝາກ ໄມ້, ໝາກ ກ້ວຍ, ໝາກ ອະງຸ່ນ, ໝາກ ນັດ, ໝາກ ໄມ້ແຫ້ງ (raisins, ວັນທີ, ໝາກ ເດື່ອ) ແມ່ນຖືກຫ້າມ. ຢ່າໃຊ້ກjamອງ, ກວນ, ຊັອກໂກແລັດ, ເຂົ້າ ໜົມ ຫວານ. ແທນນ້ ຳ ຕານ, ເຄື່ອງທົດແທນນ້ ຳ ຕານແມ່ນໃຊ້ໃນການກະກຽມຖ້ວຍ. ໂພຊະນາການສ່ວນ ໜຶ່ງ ແມ່ນແນະ ນຳ; ອາຫານຄວນອົບ, ຕົ້ມຫຼືອົບ. ທ່ານ ຈຳ ເປັນຕ້ອງດື່ມນ້ ຳ ສະອາດ, ຊາຂຽວແລະນ້ ຳ ສະ ໝຸນ ໄພ, ຫົວສີໄຄ. ພາຍໃຕ້ການເກືອດຫ້າມ, ໂຊດາຫວານ, ນ້ ຳ ບັນຈຸ, ຊາເຂັ້ມແລະກາເຟ, ໂກໂກ້. ເຖິງຢ່າງໃດກໍ່ຕາມ, ຊາຂຽວຊ່ວຍໃນເລື່ອງພະຍາດເບົາຫວານເພາະມັນມີສ່ວນປະກອບທີ່ເປັນສານຕ້ານອະນຸມູນອິດສະຫຼະທີ່ຊ່ວຍເພີ່ມຄວາມລະອຽດຂອງຈຸລັງໃຫ້ກັບອິນຊູລິນແລະຫຼຸດນ້ ຳ ຕານໃນເລືອດ.
ແທນທີ່ມັນເບີແລະໄຂມັນສັດ, ແນະ ນຳ ໃຫ້ໃຊ້ນ້ ຳ ມັນພືດ (ດອກຕາເວັນ, ໝາກ ກ້ຽງ). ທ່ານສາມາດໃຊ້ມັນ ສຳ ລັບແຕ່ງກິນສະຫຼັດ, ທັນຍາພືດທີ່ມີງອກ, ເພີ່ມໃສ່ຈານໃຫຍ່. ນອກຈາກນັ້ນ, ມັນກໍ່ ຈຳ ເປັນທີ່ຈະປະຖິ້ມນ້ ຳ ຊອດ, ໝາກ ເຜັດ, ເຄື່ອງເທດ, ເຄື່ອງເທດແລະລະດູການຕ່າງໆ. ຂໍ້ ຈຳ ກັດດັ່ງກ່າວແມ່ນຖືກ ກຳ ນົດໄວ້ໃນບາງປະເພດເມັດ, ຍົກຕົວຢ່າງ, ບໍ່ມັກປະກອບເຂົ້າຫຼືເຂົ້າ ໜົມ ປັງ semolina ໃນເມນູ, ເພາະວ່າອາຫານເຫຼົ່ານີ້ມີປະລິມານແຄລໍລີ່ສູງພໍສົມຄວນ.
ຊີວິດສຸຂະພາບແຂງແຮງແລະຫ້າວຫັນ

ຂໍ້ ຈຳ ກັດຂອງການເຄື່ອນໄຫວຂອງມໍເຕີ້ປະກອບສ່ວນເຮັດໃຫ້ນ້ ຳ ໜັກ ແລະພະຍາດທາງເດີນອາຫານຜິດປົກກະຕິ, ສະນັ້ນ, ເພື່ອປ້ອງກັນພະຍາດເບົາຫວານປະເພດ 2, ແນະ ນຳ ໃຫ້ຈັດການກັບຄວາມບໍ່ມີປະສິດຕິພາບທາງຮ່າງກາຍ. ເພື່ອຮັກສາລະດັບນ້ ຳ ຕານໃນເລືອດໃນຂອບເຂດທີ່ຍອມຮັບໄດ້, ມັນພຽງພໍທີ່ຈະອອກ ກຳ ລັງກາຍງ່າຍໆໃນແຕ່ລະມື້, ຍ່າງເປັນເວລາຢ່າງ ໜ້ອຍ 40 ນາທີ, ແລະເຂົ້າຮ່ວມກິລາທີ່ສາມາດເຂົ້າເຖິງໄດ້. ການປ້ອງກັນພະຍາດເບົາຫວານທີ່ດີເລີດຈະເປັນກິລາຫຼືຍ່າງ Nordic, ແລ່ນ, ລອຍນ້ ຳ, ອອກ ກຳ ລັງກາຍ, ຂີ່ຈັກຍານ.
ການເພີ່ມຂື້ນຂອງກິດຈະ ກຳ ກ່ຽວກັບມໍເຕີຈະເຮັດໃຫ້ການສູນເສຍນ້ ຳ ໜັກ, ນັ້ນ ໝາຍ ຄວາມວ່າປັດໄຈ ໜຶ່ງ ອີກທີ່ປະກອບສ່ວນເຂົ້າໃນການພັດທະນາພະຍາດສາມາດຖືກຍົກເວັ້ນ. ເຖິງແມ່ນວ່າການຍ່າງປະ ຈຳ ວັນກ່ອນນອນ, ການປະຕິເສດການຂົນສົ່ງສ່ວນຕົວຫຼືສາທາລະນະໃນການເອື້ອ ອຳ ນວຍໃຫ້ການຍ່າງຫຼືການປີນຂັ້ນໄດຕາມປົກກະຕິ, ແລະບໍ່ແມ່ນຢູ່ໃນລິຟ, ກໍ່ຈະມີປະໂຫຍດແລະຊ່ວຍຮ່າງກາຍຕໍ່ສູ້ກັບໄພຂົ່ມຂູ່ຂອງພະຍາດ.
ການສູນເສຍນ້ ຳ ໜັກ ແມ່ນ ຈຳ ເປັນໃນໂປຼແກຼມ ສຳ ລັບການປ້ອງກັນພະຍາດເບົາຫວານປະເພດ 2, ຍ້ອນວ່າຄົນເຈັບທີ່ມີນ້ ຳ ໜັກ ໃນຮ່າງກາຍສູງເປັນກຸ່ມສ່ຽງ. ນອກ ເໜືອ ຈາກການຮັກສາອາຫານແລະການອອກ ກຳ ລັງກາຍທີ່ເພີ່ມຂື້ນ, ມັນ ຈຳ ເປັນທີ່ຈະຕ້ອງ ນຳ ພາຊີວິດທີ່ມີສຸຂະພາບແຂງແຮງ. ມັນໄດ້ຖືກພິສູດວ່າການສູບຢາແລະເຫຼົ້າເພີ່ມຄວາມເປັນໄປໄດ້ຂອງການພັດທະນາໂລກເບົາຫວານ 60%, ໃນຂະນະທີ່ປະຖິ້ມນິໄສທີ່ບໍ່ດີບໍ່ພຽງແຕ່ຊ່ວຍຫຼຸດຜ່ອນຄວາມສ່ຽງຂອງພະຍາດ endocrine, ແຕ່ຍັງຊ່ວຍປັບປຸງສຸຂະພາບແລະສະຫວັດດີພາບໂດຍລວມ.
ການຄວບຄຸມທາງການແພດ
ການປ້ອງກັນໂຣກເບົາຫວານປະເພດ 2 ປະກອບມີການຕິດຕາມສຸຂະພາບໂດຍລວມ. ຜູ້ທີ່ເປັນໂລກເບົາຫວານແລະຄົນເຈັບທີ່ມີຄວາມສ່ຽງຄວນກວດເບິ່ງປະລິມານນ້ ຳ ຕານໃນເລືອດຂອງພວກເຂົາທຸກໆວັນແລະກວດຄວາມດັນເລືອດ. ເພື່ອເຮັດສິ່ງນີ້, ຄວນແນະ ນຳ ໃຫ້ຊື້ອຸປະກອນພິເສດ ສຳ ລັບຮ້ານຂາຍຢາບ້ານ - ເຄື່ອງກandອກແລະເຄື່ອງແທກນ້ ຳ. ຖ້າຕົວຊີ້ວັດປ່ຽນແປງໄປໃນທິດທາງຂອງການເພີ່ມຂື້ນ, ມັນ ຈຳ ເປັນຕ້ອງຊອກຫາເຫດຜົນ. ບາງທີອາດມີຂໍ້ຜິດພາດບາງຢ່າງໃນຄາບອາຫານ, ສະຖານະການທີ່ເຄັ່ງຕຶງແລະປັດໃຈກະຕຸ້ນອື່ນໆ. ຖ້າຕົວຊີ້ວັດແມ່ນເກີນຄວາມ ສຳ ຄັນ, ທ່ານຄວນໄປຫາແພດທັນທີ.
ການປ້ອງກັນພະຍາດເບົາຫວານຂັ້ນສອງແມ່ນມີຈຸດປະສົງເພື່ອປ້ອງກັນຄວາມຄືບ ໜ້າ ຂອງພະຍາດແລະອາການແຊກຊ້ອນທີ່ອາດເກີດຂື້ນ. ມັນຖືກ ນຳ ໃຊ້ໃນໄລຍະເລີ່ມຕົ້ນຂອງພະຍາດແລະປະກອບມີການກິນຢາທີ່ຫຼຸດ ນຳ ້ຕານໃນປະລິມານ ໜ້ອຍ, ສະລັບສັບຊ້ອນ multivitamin ແລະມາດຕະການຕ່າງໆເພື່ອເຮັດໃຫ້ທາດ metabolism ໃນໄຂມັນເປັນປົກກະຕິ. ການນັດ ໝາຍ ທັງ ໝົດ ແມ່ນເຮັດໂດຍແພດທີ່ເຂົ້າຮ່ວມ, ຄົນເຈັບຕ້ອງໄດ້ປະຕິບັດຕາມ ຄຳ ແນະ ນຳ ທັງ ໝົດ ຢ່າງລະມັດລະວັງເພື່ອຫລີກລ້ຽງອາການແຊກຊ້ອນທີ່ອັນຕະລາຍຂອງຮູບແບບເບົາຫວານ.
ການປ້ອງກັນໂຣກເບົາຫວານ

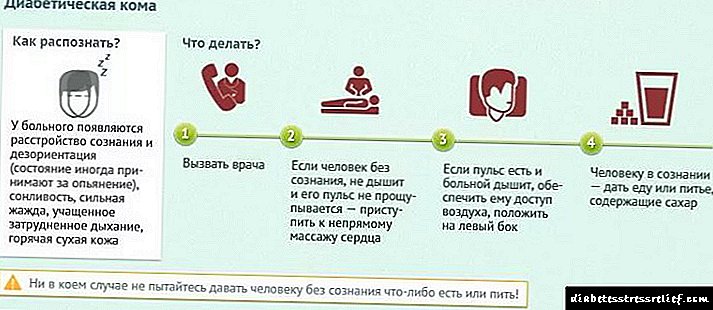
ໂລກເບົາຫວານແມ່ນອັນຕະລາຍຕໍ່ຜົນສະທ້ອນຂອງມັນ. ອາການແຊກຊ້ອນຢ່າງຮຸນແຮງສາມາດນໍາໄປສູ່ການພັດທະນາຂອງສະຕິໄດ້ຕໍ່ກັບຄວາມເປັນມາຂອງການເປັນພິດຂອງຮ່າງກາຍດ້ວຍຜະລິດຕະພັນເສື່ອມສະພາບ (ຮ່າງກາຍ ketone, ກົດ lactic). ຜູ້ປ່ວຍກ່ຽວກັບຢາອິນຊູລິນຫຼືການກິນຕົວແທນໃນລະດັບທາດ ນຳ ້ຕານໃນເລືອດແມ່ນມີຄວາມສ່ຽງຕໍ່ການພັດທະນາການເປັນໂລກເບົາຫວານ. ໃນສະພາບການນີ້, ມີການຫຼຸດລົງຢ່າງ ໜັກ ຂອງນ້ ຳ ຕານໃນເລືອດພ້ອມກັບການຫຼຸດລົງຂອງຄວາມດັນເລືອດ. ຖ້າບຸກຄົນໃດ ໜຶ່ງ ບໍ່ໄດ້ຮັບການດູແລທາງການແພດທີ່ມີຄຸນວຸດທິ, ລາວຈະ ໝົດ ສະຕິແລະຕົກຢູ່ໃນສະຕິ. ຖ້າຜູ້ເປັນເບົາຫວານບໍ່ໄດ້ບໍລິຫານຢ່າງຮີບດ່ວນເພື່ອແກ້ໄຂບັນຫານ້ ຳ ຕານ, ໂຣກສະ ໝອງ ສາມາດເກີດຂື້ນກັບການເສຍຊີວິດຕໍ່ມາ.
ອາການແຊກຊ້ອນຕໍ່ມາກໍ່ຄ່ອຍໆເກີດຂື້ນ, ໃນໄລຍະ 10-20 ປີນັບຕັ້ງແຕ່ການເລີ່ມຕົ້ນຂອງພະຍາດ. ໃນກໍລະນີນີ້, ອະໄວຍະວະພາຍໃນທີ່ ສຳ ຄັນ (ຕັບ, ໝາກ ໄຂ່ຫຼັງ, ຫົວໃຈ, ສະ ໝອງ), ລະບົບປະສາດແລະອະໄວຍະວະຂອງສາຍຕາປະສົບກັບຄວາມຫຍຸ້ງຍາກ. ອາການແຊກຊ້ອນທີ່ພົບເລື້ອຍທີ່ສຸດແມ່ນໂຣກໂຣກເບົາຫວານໃນໂຣກເບົາຫວານ, ປະກອບດ້ວຍຄວາມເສຍຫາຍຂອງໂຣກ retina ແລະໄພຂົ່ມຂູ່ຂອງການສູນເສຍສາຍຕາ. ໃນອັນດັບສອງໃນການແຜ່ກະຈາຍແມ່ນ“ ຕີນເບົາຫວານ”. ນີ້ແມ່ນພາວະແຊກຊ້ອນທີ່ບາດແຜທີ່ບໍ່ໄດ້ຮັກສາຢູ່ໃນຕີນແລະຂາຕ່ ຳ, ໃນທີ່ສຸດກໍ່ຈະເຮັດໃຫ້ເກີດເນື້ອເຍື່ອຂອງເນື້ອເຍື່ອ. ຖ້າສະຖານະການມີຄວາມສັບສົນຍ້ອນໂຣກ sepsis ຫຼື gangrene, ຄົນເຈັບຕ້ອງໄດ້ຕັດແຂນຂາ.
ໃນທຸກໆຫົກເດືອນ, ມັນເປັນສິ່ງຈໍາເປັນທີ່ຈະຕ້ອງໄປຢ້ຽມຢາມຜູ້ຊ່ຽວຊານດ້ານວິທະຍາສາດທີ່ກວດກາເບິ່ງການລະດົມທຶນແລະກໍານົດວ່າຄວາມດັນໃນລະດັບສູງຂື້ນຫລືບໍ່. ຖ້າມີອາການທີ່ ໜ້າ ລົບກວນ - ສາຍຕາທີ່ມົວ, ລັກສະນະຂອງແມງວັນຢູ່ຕໍ່ ໜ້າ ດວງຕາ, ຄວາມຮູ້ສຶກຂອງຄວາມກົດດັນໃນສາຍຕາ, ຮູບລັກສະນະຂອງອາການເຈັບຫົວ - ການໄປຢ້ຽມຢາມ ໝໍ ຜີວ ໜັງ ບໍ່ຄວນເລື່ອນລົງ.
ມາດຕະການປ້ອງກັນ

ມາດຕະການປ້ອງກັນທີ່ມີຈຸດປະສົງໃນການປ້ອງກັນພະຍາດຫຼອດເລືອດໃນຫົວໃຈແມ່ນເພື່ອເພີ່ມກິດຈະ ກຳ ຂອງເຄື່ອງຈັກ, ເຊົາສູບຢາແລະດື່ມເຫຼົ້າ, ຄວບຄຸມ ນຳ ້ ໜັກ, ໂພຊະນາການທີ່ ເໝາະ ສົມແລະສົມດຸນ.
ເພື່ອຫລີກລ້ຽງໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກມະຈອນລາຄາ. ອາການຄວນຈະເຕືອນຫຍັງ? ຮູບລັກສະນະຂອງຕຸ່ມເປື່ອຍຢູ່ເທິງໃບ ໜ້າ ແລະດ້ານລຸ່ມ, ຄວາມກົດດັນເພີ່ມຂື້ນ, ຜິວ ໜັງ ທີ່ມີອາການຄັນ, ປວດຮາກ, ຂາດຄວາມຢາກອາຫານ, ສະແດງເຖິງຄວາມເປັນພິດຂອງຮ່າງກາຍ, ອາດຈະສະແດງເຖິງຄວາມເສຍຫາຍຂອງ ໝາກ ໄຂ່ຫຼັງ. ໃນກໍລະນີນີ້, ທ່ານຄວນຊອກຫາຄໍາແນະນໍາຂອງແພດຫມໍ nephrologist ທັນທີ.
ການກະທົບກະເທືອນໃນຄວາມກົດດັນ, ລັກສະນະຂອງໂຣກຜິວ ໜັງ, ການສູນເສຍຄວາມຮູ້ສຶກໃນທີ່ສຸດ, ອາການເຈັບຫົວສາມາດສະແດງເຖິງຄວາມເສຍຫາຍຂອງຫລອດເລືອດໃນໂລກເບົາຫວານ. ໃນກໍລະນີດັ່ງກ່າວນີ້, ມັນ ຈຳ ເປັນຕ້ອງໄດ້ຜ່ານການກວດກາເພີ່ມເຕີມແລະໃຊ້ຢາເພື່ອເສີມສ້າງ ກຳ ແພງຂອງເສັ້ນເລືອດ, ຫຼຸດໄຂມັນຕ່ ຳ, ຢາທີ່ຊ່ວຍຫຼຸດຄວາມສ່ຽງຂອງເສັ້ນເລືອດແລະຢາອື່ນໆທີ່ຊ່ວຍປ້ອງກັນການພັດທະນາຂອງໂລກ atherosclerosis.
ການປ້ອງກັນຕີນທີ່ເປັນໂລກເບົາຫວານປະກອບມີການໃສ່ເກີບທີ່ສະດວກສະບາຍ, ການດູແລຕີນຢ່າງລະອຽດ, ແລະປົກປ້ອງຂາຂອງທ່ານຈາກການບາດເຈັບທີ່ເປັນໄປໄດ້. ເຖິງແມ່ນວ່າຄວາມເສຍຫາຍເລັກນ້ອຍກໍ່ສາມາດກາຍເປັນບາດແຜທີ່ບໍ່ສາມາດຮັກສາໄດ້, ເພາະວ່າໃນກໍລະນີທີ່ເປັນໂລກເບົາຫວານມີບາດແຜທີ່ປິ່ນປົວບໍ່ດີແລະຊ້າ.
ຜິວຫນັງຂອງເຂດລຸ່ມສຸດແມ່ນມີຄວາມສ່ຽງໂດຍສະເພາະ, ຍ້ອນວ່າມັນສາມາດໄດ້ຮັບຄວາມເສຍຫາຍໃນເວລາທີ່ໃສ່ເກີບໃກ້ຊິດຫຼືບໍ່ສະບາຍ. ການໃສ່ຂາໃດກໍ່ຕາມມັກຈະເຮັດໃຫ້ມີບາດແຜ, ໃນທີ່ສຸດຈະເຮັດໃຫ້ແຂນຂາຫັກແລະພິການ. ເພາະສະນັ້ນ, ເຖິງແມ່ນວ່າຈະມີຄວາມເສຍຫາຍເລັກນ້ອຍ (ການລົບລ້າງ, ຮອຍຂີດຂ່ວນ), ຜິວ ໜັງ ແດງກໍ່ເປັນໂອກາດທີ່ຈະພົບແພດແລະໃຊ້ມາດຕະການປ້ອງກັນເພື່ອປ້ອງກັນການພັດທະນາຂອງພາວະແຊກຊ້ອນທີ່ຮ້າຍແຮງ.
ຄວາມເສຍຫາຍຂອງດວງຕາໃນໂຣກເບົາຫວານ, ການຮັກສາໂຣກເບົາຫວານ
 ສາເຫດທົ່ວໄປທີ່ສຸດຂອງການເປັນໂຣກຕາບອດໃນໂລກເບົາຫວານແມ່ນ ພະຍາດປີ່ນປົວ. ມັນແມ່ນຂອງສອງປະເພດ:
ສາເຫດທົ່ວໄປທີ່ສຸດຂອງການເປັນໂຣກຕາບອດໃນໂລກເບົາຫວານແມ່ນ ພະຍາດປີ່ນປົວ. ມັນແມ່ນຂອງສອງປະເພດ:
- Retinopathy ຂອງລະດັບ 1. ຄວາມເສຍຫາຍຂອງເຮືອຂອງ retina ຂອງຕາ - ຄວາມບົກຜ່ອງຂອງການໄຫຼວຽນຂອງເລືອດໃນເຮືອ, ການສ້າງຕັ້ງຂອງໂລກຂໍ້ອັກເສບກ່ຽວກັບຝາຂອງພວກເຂົາ, ການພັດທະນາຂອງໂຣກ retinal.ວິໄສທັດບໍ່ໄດ້ຮັບຄວາມເດືອດຮ້ອນຫລາຍ, ຍົກເວັ້ນໃນສະຖານະການທີ່ໂຣກຜິວ ໜັງ ສຳ ຜັດກັບພາກກາງຂອງ retina.
- Retinopathy ຂອງລະດັບທີ 2. ການຂະຫຍາຍຕົວຂອງເສັ້ນເລືອດ ໃໝ່ ເພື່ອຊົດເຊີຍການ ໝູນ ວຽນທີ່ບໍ່ດີ. ເຮືອ ໃໝ່ ແມ່ນມີລັກສະນະອ່ອນເພຍແລະມີລັກສະນະຍ່ອຍ, ເປັນຜົນມາຈາກການທີ່ພວກມັນມັກຈະແຕກແລະເປັນເສັ້ນເລືອດຝອຍ. ນີ້, ອະນິຈາ, ມັກຈະເຮັດໃຫ້ເກີດການເບິ່ງເຫັນໃນຕາຫລັງແລະການສູນເສຍສາຍຕາທີ່ສົມບູນ.
ດ້ວຍການເລີ່ມຕົ້ນການປິ່ນປົວໃຫ້ທັນເວລາ, ຄວາມສ່ຽງຂອງການພັດທະນາຕາບອດສາມາດຫຼຸດລົງໄດ້ 90 ສ່ວນຮ້ອຍ, ສະນັ້ນ, ອາການຕ່າງໆທີ່ກ່ຽວຂ້ອງກັບຄວາມບົກຜ່ອງດ້ານສາຍຕາຄວນເປັນໂອກາດ ສຳ ລັບການຢ້ຽມຢາມຜູ້ຊ່ຽວຊານ.
ໂຣກໂຣກເບົາຫວານໃນໂຣກເບົາຫວານ. ການຮັກສາ
 ວິທີທີ່ປອດໄພແລະມີປະສິດທິຜົນທີ່ສຸດເພື່ອຫລີກລ້ຽງຄວາມຄືບ ໜ້າ ຂອງພະຍາດນີ້ແມ່ນ photocoagulation ເລເຊີ. ຂໍຂອບໃຈກັບຄວາມເຂັ້ມແຂງຂອງ capillaries ຂອງ fundus ໂດຍໃຊ້ beam, ການສ້າງຕັ້ງຂອງເຮືອທີ່ອ່ອນແອໃຫມ່ແມ່ນຖືກຍົກເວັ້ນ. ຜົນໄດ້ຮັບສະເຫມີໄປຂື້ນກັບຄວາມທັນເວລາຂອງຂັ້ນຕອນ.
ວິທີທີ່ປອດໄພແລະມີປະສິດທິຜົນທີ່ສຸດເພື່ອຫລີກລ້ຽງຄວາມຄືບ ໜ້າ ຂອງພະຍາດນີ້ແມ່ນ photocoagulation ເລເຊີ. ຂໍຂອບໃຈກັບຄວາມເຂັ້ມແຂງຂອງ capillaries ຂອງ fundus ໂດຍໃຊ້ beam, ການສ້າງຕັ້ງຂອງເຮືອທີ່ອ່ອນແອໃຫມ່ແມ່ນຖືກຍົກເວັ້ນ. ຜົນໄດ້ຮັບສະເຫມີໄປຂື້ນກັບຄວາມທັນເວລາຂອງຂັ້ນຕອນ.
ການປ້ອງກັນໂຣກເບົາຫວານຂອງໂຣກເບົາຫວານ
ການປ້ອງກັນໂຣກຕາໃນໂຣກເບົາຫວານປະກອບມີ:
- ຄວບຄຸມນ້ ຳ ຕານໃນເລືອດ (ບໍ່ເກີນ 8 mmol / l).
- ການຄວບຄຸມຄວາມກົດດັນ (ບໍ່ເກີນ 130/80).
- ການກວດສຸຂະພາບເປັນປະ ຈຳ ໂດຍແພດຕາ.
- ການຢຸດສູບຢາ.
ການປ້ອງກັນແລະຮັກສາໂຣກເບົາຫວານຂອງໂຣກເບົາຫວານ - ວິທີການປ້ອງກັນໂຣກ ໝາກ ໄຂ່ຫລັງໃນໂຣກເບົາຫວານ?
 ອາການແຊກຊ້ອນເຫຼົ່ານັ້ນທີ່ເກີດຂື້ນຈາກ ໝາກ ໄຂ່ຫຼັງແມ່ນອັນຕະລາຍຫຼາຍ. ເນື່ອງຈາກວ່າອາການຂອງພາວະແຊກຊ້ອນບໍ່ສາມາດເບິ່ງເຫັນໄດ້ເປັນເວລາດົນນານ - ບໍ່ມີຄວາມບໍ່ສະບາຍຫລືເຈັບປວດ - ຈົນກ່ວາຜົນສະທ້ອນຕ່າງໆຈະບໍ່ປ່ຽນແປງໄດ້.
ອາການແຊກຊ້ອນເຫຼົ່ານັ້ນທີ່ເກີດຂື້ນຈາກ ໝາກ ໄຂ່ຫຼັງແມ່ນອັນຕະລາຍຫຼາຍ. ເນື່ອງຈາກວ່າອາການຂອງພາວະແຊກຊ້ອນບໍ່ສາມາດເບິ່ງເຫັນໄດ້ເປັນເວລາດົນນານ - ບໍ່ມີຄວາມບໍ່ສະບາຍຫລືເຈັບປວດ - ຈົນກ່ວາຜົນສະທ້ອນຕ່າງໆຈະບໍ່ປ່ຽນແປງໄດ້.
ສັນຍານຂອງໂຣກໂຣກໂຣກໂຣກໂຣກເບົາຫວານ ໃນໄລຍະຕ່າງໆຂອງມັນ:
- Microalbuminuria: ຂາດຄວາມບໍ່ສະບາຍແລະມີອາການໃດໆ.
- ໂປຕີນ: ອາການໃຄ່ບວມພາຍໃຕ້ຕາແລະອາການໃຄ່ບວມຂອງຂາ, ການພັດທະນາຂອງໂລກ hypertension ແລະພະຍາດເລືອດຈາງ.
- ຄວາມລົ້ມເຫຼວຂອງ Renal: ອາການຂອງການເປັນພິດ (ອາການປວດຮາກແລະປວດຮາກ, ລັກສະນະຂອງອາການຄັນໃນຜິວຫນັງ).
ເວົ້າງ່າຍໆວ່າ, ໜິ້ວ ໄຂ່ຫຼັງຈະ“ ມິດງຽບ” ຈົນກ່ວາຂັ້ນຕອນຂອງການເປັນໂລກຮ້າຍແຮງ.
ການປິ່ນປົວໂຣກຜີວໃນໂຣກເບົາຫວານ
 ດ້ວຍ microalbuminuria: ການຊົດເຊີຍຂອງໂຣກເບົາຫວານ, ການລົບລ້າງຄວາມຜິດປົກກະຕິຂອງການເຜົາຜະຫລານໄຂມັນ, ການປິ່ນປົວດ້ວຍຢາ.
ດ້ວຍ microalbuminuria: ການຊົດເຊີຍຂອງໂຣກເບົາຫວານ, ການລົບລ້າງຄວາມຜິດປົກກະຕິຂອງການເຜົາຜະຫລານໄຂມັນ, ການປິ່ນປົວດ້ວຍຢາ.- ດ້ວຍທາດໂປຣຕີນ: ຄາບອາຫານທີ່ຢູ່ໃນ ໝາກ ໄຂ່ຫຼັງ, ການ ຈຳ ກັດເກືອ (ດ້ວຍຄວາມດັນເລືອດສູງ), ການຊົດເຊີຍພະຍາດເບົາຫວານ, ການປິ່ນປົວດ້ວຍຢາຫຼືການປິ່ນປົວດ້ວຍອິນຊູລິນໂດຍບໍ່ມີປະສິດຕິຜົນ ທຳ ອິດ.
- ດ້ວຍຄວາມລົ້ມເຫຼວຂອງຫມາກໄຂ່ຫຼັງ: ການຊົດເຊີຍ ສຳ ລັບພະຍາດເບົາຫວານ, ການຄວບຄຸມທາງການແພດ (ພະຍາດ nephrologist / endocrinologist), ອາຫານແລະການຄວບຄຸມຄວາມດັນເລືອດ, ການຮັກສາດ້ວຍຢາ, ການ ກຳ ຈັດສານພິດແລະການຮັກສາໂລກເລືອດຈາງ, ການອັກເສບ hemodialysis (ດ້ວຍ creatinine 600-700 mmol / l).
ພະຍາດເບົາຫວານແລະຫົວໃຈ: ເປັນພະຍາດຫຼອດເລືອດກັບພະຍາດເບົາຫວານ
 ດ້ວຍພະຍາດເບົາຫວານ, ຄວາມສ່ຽງໃນການພັດທະນາພະຍາດຫຼອດເລືອດເພີ່ມຂື້ນເກືອບ 5 ເທົ່າ. ອາການແຊກຊ້ອນນີ້ແມ່ນຂື້ນກັບໄລຍະເວລາຫຼາຍກ່ວາຄວາມຮ້າຍແຮງຂອງໄລຍະການເປັນໂລກເບົາຫວານ, ແລະມັກຈະໄດ້ຮັບຜົນໂດຍບໍ່ມີອາການ. ເນື່ອງຈາກວ່າພະຍາດເບົາຫວານໃນຕົວມັນເອງລວມເອົາປັດໃຈສ່ຽງຫຼາຍຢ່າງຕໍ່ຫົວໃຈ, ຄວນມີມາດຕະການປະຕິບັດໃຫ້ທັນເວລາແລະເຄື່ອນໄຫວ.
ດ້ວຍພະຍາດເບົາຫວານ, ຄວາມສ່ຽງໃນການພັດທະນາພະຍາດຫຼອດເລືອດເພີ່ມຂື້ນເກືອບ 5 ເທົ່າ. ອາການແຊກຊ້ອນນີ້ແມ່ນຂື້ນກັບໄລຍະເວລາຫຼາຍກ່ວາຄວາມຮ້າຍແຮງຂອງໄລຍະການເປັນໂລກເບົາຫວານ, ແລະມັກຈະໄດ້ຮັບຜົນໂດຍບໍ່ມີອາການ. ເນື່ອງຈາກວ່າພະຍາດເບົາຫວານໃນຕົວມັນເອງລວມເອົາປັດໃຈສ່ຽງຫຼາຍຢ່າງຕໍ່ຫົວໃຈ, ຄວນມີມາດຕະການປະຕິບັດໃຫ້ທັນເວລາແລະເຄື່ອນໄຫວ.
ການປ້ອງກັນພະຍາດຫຼອດເລືອດໃນໂຣກເບົາຫວານປະກອບມີ:
 ການຄວບຄຸມນໍ້າ ໜັກ (ຫຼຸດລົງ).
ການຄວບຄຸມນໍ້າ ໜັກ (ຫຼຸດລົງ).- ປະລິມານການອອກ ກຳ ລັງກາຍ.
- ກິດຈະ ກຳ ມໍເຕີເພີ່ມຂື້ນ.
- ການຢຸດເຊົາການສູບຢາຢ່າງສົມບູນ.
- ອາຫານທີ່ເຄັ່ງຄັດ.
ສຳ ລັບການຮັກສາ, ພື້ນຖານຂອງມັນແມ່ນການຮັກສາລະດັບນ້ ຳ ຕານໃນລະດັບປົກກະຕິ, ຫຼຸດຄວາມກົດດັນໃຫ້ກັບມາດຕະຖານທີ່ຍອມຮັບ, ຢາອິນຊູລິນຫຼືຢາຫລຸດຄວາມດັນ, ການປິ່ນປົວດ້ວຍ antihypertensive ແລະ anticoagulant ເປັນຕົ້ນ.
ຄວາມເສຍຫາຍຂອງຫລອດເລືອດໃນໂຣກເບົາຫວານ - ການປ້ອງກັນແລະຮັກສາໂຣກເບົາຫວານ
 ໄລຍະເວລາຂອງພະຍາດເບົາຫວານຕໍ່ໄປອີກແລ້ວ, (ຄວາມຈິງທີ່ພິສູດໄດ້) ຈະມີຄວາມສ່ຽງສູງຕໍ່ຄວາມເສຍຫາຍທາງເສັ້ນເລືອດ.
ໄລຍະເວລາຂອງພະຍາດເບົາຫວານຕໍ່ໄປອີກແລ້ວ, (ຄວາມຈິງທີ່ພິສູດໄດ້) ຈະມີຄວາມສ່ຽງສູງຕໍ່ຄວາມເສຍຫາຍທາງເສັ້ນເລືອດ.
ປັດໃຈສ່ຽງຂອງໂຣກເສັ້ນເລືອດແດງ ກາຍເປັນ:
- ຄວາມກົດດັນສູງ.
- ຂາດອາຫານທີ່ເຄັ່ງຄັດແລະອອກ ກຳ ລັງກາຍ.
- ການສູບຢາ.
ສ່ວນຫຼາຍມັກຈະເປັນໂຣກເບົາຫວານ, ໂຣກ atherosclerosis ຈະພັດທະນາ, ຍ້ອນການສະສົມຂອງທາດໄຂມັນໃນຝາຂອງເສັ້ນເລືອດ. ແຜ່ນ Cholesterol, ໃນທາງກັບກັນ, ຕັນເສັ້ນທາງຂອງອົກຊີໃນກ້າມເນື້ອຫົວໃຈ. ແລະດ້ວຍການແຍກທາດໄຂມັນ plaque ເຊິ່ງເປັນກ້ອນກ້າມ, ເຊິ່ງສາມາດເປັນສາເຫດຂອງການເປັນໂຣກເສັ້ນເລືອດໃນສະ ໝອງ ແລະໂຣກບ້າ.
ອາການຕ່າງໆຂອງໂຣກຫລອດເລືອດໃນໂຣກເບົາຫວານ:
 ວິໄສທັດທີ່ມົວແລະແມງວັນກ່ອນຕາ.
ວິໄສທັດທີ່ມົວແລະແມງວັນກ່ອນຕາ.- ອາການໃຄ່ບວມຂອງໃບ ໜ້າ, ແຂນຂາ.
- ບາດແຜຕາມຂາ.
- ການສູນເສຍຄວາມອ່ອນໄຫວຂອງແຂນຂາ.
- ອາການເຈັບປວດຢູ່ປີກລຸ່ມແລະການຈ່ອຍ.
- ໂຟມ / ຄວາມຕຸ້ຍຂອງປັດສະວະ.
- ຄວາມກົດດັນເພີ່ມຂື້ນ.
- ເຈັບ ໜ້າ ເອິກ.
ໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກມະໂຣກສາມາດເກີດຂື້ນໃນວິທີທີ່ແຕກຕ່າງກັນ: ໃນບາງຄົນ - ເປັນເວລາຫລາຍປີ, ໃນຄົນອື່ນ - ຢ່າງໄວວາ. ມັນທັງ ໝົດ ແມ່ນຂື້ນກັບລັກສະນະຂອງວິຊາໂລກເບົາຫວານ.
ການປິ່ນປົວໂຣກຜີວ ໜັງ
 ໃນກໍລະນີທີ່ມີຄວາມເສຍຫາຍໃນຫລອດເລືອດໃນໂລກເບົາຫວານ, ການຮັກສາແມ່ນກ່ຽວຂ້ອງກັບການກວດສອບຄວາມດັນເລືອດແລະນໍ້າຕານໃນເລືອດ,ອາຫານ, ການປິ່ນປົວດ້ວຍຢາ (insulin, ແລະອື່ນໆ), ການຫຼຸດລົງຂອງຄໍເລສເຕີໂຣນເຄື່ອງຍັບຍັ້ງກ້າມເລືອດ ການຮັກສາການຜ່າຕັດຂອງແຜ ຖ້າມີ.
ໃນກໍລະນີທີ່ມີຄວາມເສຍຫາຍໃນຫລອດເລືອດໃນໂລກເບົາຫວານ, ການຮັກສາແມ່ນກ່ຽວຂ້ອງກັບການກວດສອບຄວາມດັນເລືອດແລະນໍ້າຕານໃນເລືອດ,ອາຫານ, ການປິ່ນປົວດ້ວຍຢາ (insulin, ແລະອື່ນໆ), ການຫຼຸດລົງຂອງຄໍເລສເຕີໂຣນເຄື່ອງຍັບຍັ້ງກ້າມເລືອດ ການຮັກສາການຜ່າຕັດຂອງແຜ ຖ້າມີ.
ການປ້ອງກັນຄວາມເສຍຫາຍຂອງຫລອດເລືອດໃນໂລກເບົາຫວານ
- ການຫັນປ່ຽນໄປສູ່ວິຖີຊີວິດທີ່ ເໝາະ ສົມ (ການເຊົາສູບຢາ, ການອອກ ກຳ ລັງກາຍ, ອາຫານແລະອື່ນໆ).
- ການກວດກາຢ່າງລະອຽດກ່ຽວກັບຂາເພື່ອການແຜ, ການໃຊ້ເຄື່ອງມືພິເສດ ສຳ ລັບຜິວແຫ້ງແຫ້ງຫຼາຍເກີນໄປ, ການປ້ອງກັນການບາດເຈັບຂອງຜິວ ໜັງ.
- ຕິດຕາມກວດການ້ ຳ ຕານແລະຄວາມດັນ.
- ອາຫານທີ່ເຂັ້ມງວດ - ການປະຕິເສດໄຂມັນ, ຫຼຸດຄວາມເຄັມ, ຮັກສາ ນຳ ້ ໜັກ.
- ການປ້ອງກັນການອຸດຕັນຂອງກ້າມເລືອດ (ແອັດສະໄພລິນ).
- ຍ່າງປະ ຈຳ ວັນຢ່າງ ໜ້ອຍ 50 ນາທີແລະໃສ່ເກີບທີ່ສະດວກສະບາຍ.
ໂຣກເບົາຫວານໃນຕີນ, ໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂລກສະສະສະບາຍໂລກສະ ໝອງ - ໂລກເບົາຫວານໃນໂລກເບົາຫວານ, ໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂລກສະສະສະບາຍໂລກສະ ໝອງ ຕີນໂລກເບົາຫວານ, ໂຣກ neuropathy ພະຍາດເບົາຫວານ - ວິທີການຮັກສາຂາຂອງຜູ້ເປັນໂລກເບົາຫວານ?
 ໜຶ່ງ ໃນຜົນກະທົບທີ່ເປັນຕາຢ້ານທີ່ສຸດຂອງພະຍາດເບົາຫວານແມ່ນຕີນພະຍາດເບົາຫວານ. ພະຍາດຈະພັດທະນາເມື່ອການຮັກສາແລະຄວບຄຸມນ້ ຳ ຕານໃນເລືອດບໍ່ພຽງພໍ. ຄຳ ສັບນີ້ສະແດງເຖິງຄວາມສັບສົນຂອງການປ່ຽນແປງທາງດ້ານພະຍາດໃນພື້ນຖານຂອງຕີນ, ເຊິ່ງສາມາດ ນຳ ໄປສູ່ການເປັນໂລກ ໜອງ ໃນແລະຍ້ອນວ່າ, ເຮັດໃຫ້ແຂນຂາສູນເສຍສົມບູນ.
ໜຶ່ງ ໃນຜົນກະທົບທີ່ເປັນຕາຢ້ານທີ່ສຸດຂອງພະຍາດເບົາຫວານແມ່ນຕີນພະຍາດເບົາຫວານ. ພະຍາດຈະພັດທະນາເມື່ອການຮັກສາແລະຄວບຄຸມນ້ ຳ ຕານໃນເລືອດບໍ່ພຽງພໍ. ຄຳ ສັບນີ້ສະແດງເຖິງຄວາມສັບສົນຂອງການປ່ຽນແປງທາງດ້ານພະຍາດໃນພື້ນຖານຂອງຕີນ, ເຊິ່ງສາມາດ ນຳ ໄປສູ່ການເປັນໂລກ ໜອງ ໃນແລະຍ້ອນວ່າ, ເຮັດໃຫ້ແຂນຂາສູນເສຍສົມບູນ.
ປະເພດຂອງຕີນເບົາຫວານ ຂື້ນກັບລະດັບຂອງຄວາມເສຍຫາຍຕໍ່ເຮືອ / ເສັ້ນປະສາດຂອງທີ່ສຸດ:
- Neuropathic:ຜິດປົກກະຕິຂອງກະດູກຂອງຕີນ, ຕີນແປ, ການສູນເສຍຄວາມຮູ້ສຶກ, ຄວາມແຫ້ງ / ການປອກເປືອກຂອງຜິວຫນັງ, ການເຫື່ອອອກ.
- Ischemic:ອາການໃຄ່ບວມຂອງຕີນ, ອາການເຈັບປວດແລະຄວາມເຈັບປວດໃນຂາ, ຕຸ່ມໂພງ, ເມັດສີຜິວ.
ປັດໄຈຄວາມສ່ຽງຕີນຂອງໂລກເບົາຫວານ
ພະຍາດນີ້ສາມາດເປັນພາວະແຊກຊ້ອນຂອງໂລກເບົາຫວານໃນຄົນເຈັບທຸກຄົນ, ແຕ່ຄວາມສ່ຽງທີ່ໃຫຍ່ທີ່ສຸດພັດທະນາດ້ວຍປັດໃຈດັ່ງຕໍ່ໄປນີ້:
 ພະຍາດເສັ້ນເລືອດ.
ພະຍາດເສັ້ນເລືອດ.- ການຕັດບາດແຜຫລືແຜ ແຂນຂາທີ່ຜ່ານມາ.
- ການລ່ວງລະເມີດເຫຼົ້າ / ນີໂກຕີນ.
- ການເພີ່ມຂື້ນຂອງ cholesterol ແລະຄວາມກົດດັນ.
- ຄວາມບົກຜ່ອງດ້ານສາຍຕາ.
ຮັກສາໂລກເບົາຫວານ ຂື້ນກັບການລະເລີຍຂອງພະຍາດແລະຄວາມສາມາດຂອງຄລີນິກສະເພາະ. ມັນປະກອບມີການປິ່ນປົວດ້ວຍຢາໃນການປະສົມປະສານກັບອາຫານການກິນ, ການຍົກແຂນຂາບໍ່ໄດ້ (ເກີບໃສ່ແຂນ, ການພັກຜ່ອນຫຼາຍ - ຄວາມກົດດັນ ໜ້ອຍ ລົງ), ການຮັກສາຜ່າຕັດຕາມຕົວຊີ້ບອກ, ການຮັກສາບາດແຜ.
ໂປຕີນພະຍາດເບົາຫວານ
 ມາດຕະການເພື່ອປ້ອງກັນຜົນສະທ້ອນຂອງໂລກເບົາຫວານນີ້ລວມມີກົດລະບຽບການຮັກສາຕີນ:
ມາດຕະການເພື່ອປ້ອງກັນຜົນສະທ້ອນຂອງໂລກເບົາຫວານນີ້ລວມມີກົດລະບຽບການຮັກສາຕີນ:
- ໃສ່ເກີບສະດວກສະບາຍເທົ່ານັ້ນທີ່ບໍ່ແຊກແຊງການໄຫຼວຽນຂອງເລືອດທີ່ບໍ່ເສຍຄ່າ.
- ຂາດຄວາມຫຍາບ, ຫຍິບແລະລາຍລະອຽດອື່ນໆໃນດ້ານໃນຂອງເກີບ (ເຄື່ອງປ້ອນຂໍ້ມູນ).
- ການດູແລເລັບຢ່າງລະມັດລະວັງ (ການຕັດແມ່ນບໍ່ຍິນດີຕ້ອນຮັບ - ມັນດີກວ່າທີ່ຈະຍື່ນເລັບໂດຍບໍ່ຕ້ອງກ່າຍມຸມຂອງພວກມັນ).
- ການປ້ອງກັນຕີນ - ການປະຕິເສດກິລາທີ່ສາມາດເຮັດໃຫ້ຂາບາດເຈັບ, ເວລາຍ່າງພຽງແຕ່ໃສ່ເກີບ, ຕີນຊຸ່ມຊື່ນດ້ວຍຄຣີມ, ແລະອື່ນໆ.
ມັນຄວນຈະຈື່ໄວ້ວ່າເຖິງແມ່ນວ່າການບາດເຈັບທີ່ເບິ່ງບໍ່ເຫັນເລັກນ້ອຍຕໍ່ເນື້ອເຍື່ອອ່ອນຂອງຕີນສາມາດປະກອບສ່ວນເຂົ້າໃນການພັດທະນາແຜ. ເພາະສະນັ້ນ ສຳ ລັບອາການຄັນແດງຫຼືມີບາດແຜ, ໃຫ້ຕິດຕໍ່ຜູ້ຊ່ຽວຊານ.
ພາວະແຊກຊ້ອນຂອງໂລກເບົາຫວານ
ໃນຄົນທີ່ເປັນໂຣກນີ້, ຂະບວນການທາງເດີນອາຫານໃນຮ່າງກາຍຖືກລົບກວນ: ພະຍາດດັ່ງກ່າວບັງຄັບໃຫ້ຄົນຕິດຕາມລະດັບລະດັບນ້ ຳ ຕານໃນເລືອດ, ອາຫານ, ແລະການອອກ ກຳ ລັງກາຍ. ພ້ອມກັນນັ້ນ, ຜູ້ເປັນໂລກເບົາຫວານຄວນຕິດຕາມກວດກາ hemoglobin (glycated hemoglobin) ຢູ່ສະ ເໝີ (ປົກກະຕິ - ຕໍ່າກວ່າ 8%) ແລະ insulin (4-6.6 mmol / l). ການຕິດຕາມຕົວເລກເຫລົ່ານີ້ຊ່ວຍໃຫ້ຄົນເຈັບສາມາດຫລີກລ້ຽງການປາກົດຕົວຂອງອາການແຊກຊ້ອນສ້ວຍແຫຼມແລະຊໍາເຮື້ອ.

ພາວະແຊກຊ້ອນ
ມີເຫດຜົນຫຍັງທີ່ເຮັດໃຫ້ສະພາບການເສື່ອມສະພາບຂອງຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານ? ຄວາມຈິງກໍ່ຄືວ່າກັບພະຍາດນີ້, ທາດນ້ ຳ ຕານຍັງຄົງຢູ່ໃນເລືອດແລະບໍ່ສະ ໜອງ ເນື້ອເຍື່ອຂອງຮ່າງກາຍໃຫ້ມີພະລັງງານທີ່ ຈຳ ເປັນ, ແລະດ້ວຍຄວາມເຂັ້ມຂົ້ນເພີ່ມຂື້ນຢ່າງຕໍ່ເນື່ອງຂອງເຮືອ, ກຳ ແພງແລະອະໄວຍະວະພາຍໃນຂອງມັນຖືກ ທຳ ລາຍ. ນີ້ແມ່ນວິທີການທີ່ໂຣກຊໍາເຮື້ອເກີດຂື້ນ. ໃນກໍລະນີທີ່ມີການຂາດອິນຊູລິນຢ່າງຮຸນແຮງ, ນີ້ຈະເປັນໄພຂົ່ມຂູ່ຕໍ່ລັກສະນະຂອງອາການແຊກຊ້ອນທີ່ເປັນອັນຕະລາຍຕໍ່ຊີວິດມະນຸດ.
ການຂາດອິນຊູລິນແມ່ນຖືກສັງເກດເຫັນໃນພະຍາດຊະນິດ ທຳ ອິດ, ສະນັ້ນ, ການສັກຢາແມ່ນມີຄວາມ ຈຳ ເປັນເພື່ອຕອບແທນໃນຮ່າງກາຍ. ຖ້າຄົນເຈັບບໍ່ປະຕິບັດລະບຽບການນີ້ຢ່າງເປັນລະບົບ, ການເສື່ອມສະພາບຂອງສຸຂະພາບພັດທະນາຢ່າງໄວວາແລະເຮັດໃຫ້ຊີວິດມະນຸດຫຼຸດລົງ.
ໃນພະຍາດເບົາຫວານຊະນິດທີສອງ, ສາເຫດຂອງພາວະແຊກຊ້ອນແມ່ນວ່າຈຸລັງບໍ່ສາມາດ "ຮັບຮູ້" ອິນຊູລິນ, ເຊິ່ງໃຫ້ໃນຮູບແບບຂອງການສັກຢາ, ແລະດັ່ງນັ້ນຄົນເຈັບ ຈຳ ເປັນຕ້ອງໄດ້ໃຊ້ຢາເພື່ອເຮັດໃຫ້ລະດັບການເຜົາຜານອາຫານປົກກະຕິ. ການປະຕິເສດການປິ່ນປົວດ້ວຍຢາຍັງ ນຳ ເອົາບັນຫາທີ່ເປັນໄປໄດ້ໃກ້ຊິດແລະເຮັດໃຫ້ສະພາບສຸຂະພາບຂອງມະນຸດຊຸດໂຊມລົງ.
ໂລກເອດສ໌ໃນເລືອດ
ການເປັນໂລກເບົາຫວານແມ່ນ ໜຶ່ງ ໃນບັນດາພາວະແຊກຊ້ອນທີ່ຮ້າຍແຮງທີ່ສຸດຂອງໂຣກເບົາຫວານ, ໃນນັ້ນຄົນເຈັບຕ້ອງການການປິ່ນປົວຢ່າງຮີບດ່ວນ. ເມື່ອລະດັບນ້ ຳ ຕານໃນຮ່າງກາຍຫຼຸດລົງ, ຜູ້ເປັນໂລກເບົາຫວານເລີ່ມປະສົບອາການດັ່ງຕໍ່ໄປນີ້: ອ່ອນເພຍ, ສັ່ນຢູ່ໃນມື, ຫົວຂອງລາວເລີ່ມຮູ້ສຶກວິນຫົວ, ເຫື່ອອອກຈະເກີດຂື້ນ, ສົບຂອງລາວຫາຍໄປ, ຜິວຂອງລາວຈະຈາງລົງ. ໃນກໍລະນີນີ້, ທ່ານ ຈຳ ເປັນຕ້ອງແຕ່ງຕົວ ສຳ ລັບການຂາດທາດນ້ ຳ ຕານ, ຖ້າບໍ່ດັ່ງນັ້ນບຸກຄົນ ໜຶ່ງ ອາດຈະຕົກຢູ່ໃນສະພາບທີ່ເປັນໂລກຕ່ອມນ້ ຳ ຕານໃນເລືອດ. ຖ້າຄົນເຈັບຂາດສະຕິ, ອາການຊັກໄດ້ເລີ່ມຕົ້ນ, ມັນເປັນສິ່ງ ສຳ ຄັນທີ່ສຸດທີ່ຈະຕ້ອງໂທຫາທີມງານຂົນສົ່ງຄົນເຈັບ, ຫຼືຊອກຫາຜູ້ຊ່ຽວຊານດ້ານການແພດຜູ້ທີ່ຈະສັກຄົນເຈັບດ້ວຍການສັກຢາກລູໂຄສ 40% ເຂົ້າເສັ້ນ. ການບໍ່ໃຫ້ການຊ່ວຍເຫລືອຢ່າງທັນເວລາສາມາດ ນຳ ໄປສູ່ຜົນສະທ້ອນທີ່ບໍ່ສາມາດປ່ຽນແປງໄດ້, ລວມທັງຄວາມຕາຍ.
ຄົນທີ່ເປັນໂຣກຕ່ອມນ້ ຳ ຕານຕ້ອງໄປໂຮງ ໝໍ ທັນທີ, ຕ້ອງການການຕິດຕາມກວດກາຢ່າງຕໍ່ເນື່ອງໂດຍພະນັກງານແພດ.
Hyperglycemia
ຊື່ນີ້ຫມາຍເຖິງຫຼາຍໆອາການແຊກຊ້ອນທີ່ອັນຕະລາຍເຊິ່ງປະກອບມີ ketoacidosis, hyperosmolar ແລະ comactic acidosis coma. ສິ່ງທີ່ພົບເລື້ອຍທີ່ສຸດແມ່ນ ketoacidosis, ໃນນັ້ນ glucose ສະສົມຢູ່ໃນເລືອດຢ່າງຫລວງຫລາຍໂດຍບໍ່ໄດ້ເຂົ້າໄປໃນຈຸລັງ. ໝາກ ໄຂ່ຫຼັງພະຍາຍາມເອົານ້ ຳ ຕານອອກຈາກເລືອດ, ເອົາດ້ວຍ electrolytes - sodium, chloride, ແລະອື່ນໆເຊິ່ງບັນຈຸນ້ ຳ ໄປ ນຳ. ດັ່ງນັ້ນ, ຮ່າງກາຍຂາດນ້ ຳ, ອະໄວຍະວະພາຍໃນເລີ່ມເຈັບເປັນຍ້ອນຂາດເລືອດ. ພ້ອມກັນນັ້ນ, ດ້ວຍ ketoacidosis, ໂຄງສ້າງຂອງ acetone ກໍ່ຈະເກີດຂື້ນໃນເລືອດຂອງຄົນ, ເຊິ່ງກໍ່ໃຫ້ເກີດອັນຕະລາຍຫຼາຍຕໍ່ລະບົບທາງເດີນຫາຍໃຈ, ກະເພາະ ລຳ ໄສ້, ແລະສົ່ງຜົນກະທົບທີ່ບໍ່ດີຕໍ່ການເຮັດວຽກຂອງຫົວໃຈແລະສະ ໝອງ.
ອາການຂອງອາການແຊກຊ້ອນນີ້ແມ່ນຊຸດຂອງ 4 ເງື່ອນໄຂຕິດຕໍ່ກັນ:
- ມີ ketosis (ຂັ້ນຕອນເລີ່ມຕົ້ນ), ຄົນເຈັບປະສົບກັບຄວາມຮູ້ສຶກຫິວແຮງ, ຄວາມຢາກອາຫານຂອງລາວຫຼຸດລົງ, ເຫງົານອນແລະເຈັບຫົວຈະປາກົດ.
- ດ້ວຍສະພາບຂອງ ketoacidosis, ຄົນເຮົາມີຄວາມວຸ້ນວາຍ, ກິ່ນຂອງອາເຊໂຕນຈະປາກົດ, ຄວາມດັນເລືອດແລະອັດຕາການເຕັ້ນຂອງຫົວໃຈເພີ່ມຂື້ນ.
- Precoma - ຄົນເຈັບເຂົ້າໄປໃນການນອນຫລັບ, ການວຸ້ນວາຍເລື້ອຍໆເກີດຂື້ນ, ຈັງຫວະຂອງການຫາຍໃຈຈະກາຍເປັນຢ່າງໄວວາ, palpation ຂອງທ້ອງເຮັດໃຫ້ເກີດການຕອບສະຫນອງທີ່ເຈັບປວດໃນໂຣກເບົາຫວານ.
- ຜູ້ຊາຍ ໝົດ ສະຕິບໍ່ມີສະຕິ, ຜິວຈະປ່ຽນສີຈືດ, ຫາຍໃຈເລື້ອຍໆ, ມີສຽງລົບກວນ, ກິ່ນຂອງ Acetone ໃນອາກາດຮູ້ສຶກງ່າຍ.
ໃນເງື່ອນໄຂດັ່ງກ່າວ, ມັນຮີບດ່ວນທີ່ຈະໂທຫາ "ລົດສຸກເສີນ". ຂັ້ນຕອນການ ບຳ ບັດເພີ່ມເຕີມແມ່ນເກີດຂື້ນຢູ່ໃນ ໜ່ວຍ ບໍລິການເບິ່ງແຍງທີ່ເຂັ້ມຂົ້ນແລະປະກອບດ້ວຍການແນະ ນຳ ຢາພິເສດແລະວິທີແກ້ໄຂບັນຫາໃນເສັ້ນປະສາດທີ່ອີ່ມຕົວດ້ວຍໄອອອນ.
ອາການແຊກຊ້ອນທ້າຍຂອງພະຍາດເບົາຫວານ
ນອກເຫນືອໄປຈາກໂຣກສ້ວຍແຫຼມ, ມີອາການແຊກຊ້ອນຂອງພະຍາດທີ່ພັດທະນາເປັນເວລາດົນນານ: ພວກມັນປະກອບມີໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກມະເລັງ. ມັນເກີດຂື້ນ, ຕາມກົດລະບຽບ, ໃນຜູ້ປ່ວຍໂລກເບົາຫວານທີ່ມີປະສົບການຫຼາຍທົດສະວັດ. ເຫດຜົນຂອງການສ້າງຕັ້ງຂອງພວກມັນແມ່ນລະດັບເພີ່ມຂື້ນຂອງນ້ ຳ ຕານໃນເລືອດຂອງຄົນ.
ການບົ່ງມະຕິກ່ຽວກັບອາການແຊກຊ້ອນຂອງໂຣກເບົາຫວານໃນໄລຍະທ້າຍໆແມ່ນຮຽກຮ້ອງໃຫ້ມີການຊ່ວຍເຫຼືອແລະຕິດຕາມກວດກາຂອງແພດ ໝໍ - ຜູ້ຊ່ຽວຊານດ້ານຕ່າງໆ: ແພດ ບຳ ບັດ, ພະຍາດ endocrinologist, ນັກວິເຄາະທາງດ້ານວິທະຍາສາດ, ໂລກປະສາດຕາແລະອື່ນໆ.
ຄວາມບົກຜ່ອງດ້ານສາຍຕາ
Retinopathy ແມ່ນ ໜຶ່ງ ໃນບັນດາພະຍາດທີ່ພົບເລື້ອຍທີ່ສຸດຂອງພະຍາດນີ້. ອາການແຊກຊ້ອນນີ້ແມ່ນອັນຕະລາຍເພາະວ່າໃນຂະບວນການພັດທະນາຂອງມັນ, ຄົນເຮົາສາມາດເບິ່ງເຫັນໄດ້ ໝົດ. glucose ສູງໃນ retina ເຮັດໃຫ້ເກີດ vasoconstriction. ຫອຍຕາຕ້ອງການການສະ ໜອງ ອົກຊີເຈນ, ເກືອແລະນໍ້າມັນເລີ່ມຕົ້ນທີ່ຈະຝາກໄວ້ໃນນັ້ນ, ໃນສະຖານທີ່ເຊິ່ງຕາມກົດລະບຽບ, ປະທັບຕາເກີດຂື້ນ. ຄວາມລົ້ມເຫຼວທີ່ຈະໄດ້ຮັບຄວາມເອົາໃຈໃສ່ດ້ານການປິ່ນປົວໃຫ້ທັນເວລາກໍ່ຈະເຮັດໃຫ້ເກີດຄວາມສ່ຽງຕໍ່ການເປັນໂຣກຕາບອດ, ເຊິ່ງສາມາດເຮັດໃຫ້ຕາບອດ.
ອາການຂອງຄວາມຜິດປົກກະຕິແມ່ນມີດັ່ງນີ້: ວິໄສທັດຂອງຄົນເຈັບຊຸດໂຊມລົງ, ທົ່ງນາຂອງລາວຫຼຸດລົງ. ຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານຄວນຕິດຕາມສະພາບຂອງວິໄສທັດຂອງລາວຢ່າງລະມັດລະວັງ, ໄດ້ຮັບການສັງເກດຈາກນັກຊ່ຽວຊານດ້ານຕາບອດແລະປະຕິບັດຕາມ ຄຳ ແນະ ນຳ ຂອງລາວ.

ພະຍາດເບົາຫວານໂຣກເບົາຫວານ
ປະເພດຂອງພາວະແຊກຊ້ອນນີ້ມັກພົບເຫັນຫຼາຍໃນຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານ (ເຖິງ 3/4 ຂອງທຸກໆກໍລະນີ). ດ້ວຍພະຍາດນີ້, ໝາກ ໄຂ່ຫຼັງຢຸດເຊົາເຮັດວຽກຂອງມັນຕາມປົກກະຕິ, ເຊິ່ງຜົນຈາກການເຮັດໃຫ້ເລືອດບໍ່ສະອາດ, ສານພິດທີ່ເປັນອັນຕະລາຍຈະສະສົມຢູ່ໃນນັ້ນ. ຄວາມດັນເລືອດຂອງຄົນເຈັບສູງຂື້ນ, ອາການໃຄ່ບວມ, ປວດຮາກແລະອາການປວດຮາກອາດຈະເກີດຂື້ນ. ຜົນທີ່ເປັນອັນຕະລາຍທີ່ສຸດຂອງໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກມະໂລກມະເລັງສາມາດເປັນໂຣກຫມາກໄຂ່ຫລັງທີ່ລົ້ມເຫຼວ, ເມື່ອຫມາກໄຂ່ຫຼັງຢຸດເຊົາເຮັດວຽກຢູ່ຕະຫຼອດເວລາ.
ການຮັກສາອາການແຊກຊ້ອນຂອງໂຣກເບົາຫວານທີ່ກ່ຽວຂ້ອງກັບໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກເບົາຫວານໃນກໍລະນີທີ່ກ້າວ ໜ້າ ແມ່ນຂ້ອນຂ້າງແພງແລະເຈັບປວດ, ເພາະມັນ ຈຳ ເປັນຕ້ອງມີການແຊກແຊງທາງການຜ່າຕັດທີ່ ຈຳ ເປັນ. ຄົນເຈັບຕ້ອງຕິດຕາມສະພາບຂອງ ໝາກ ໄຂ່ຫຼັງ, ປະຕິບັດການ ໝູນ ໃຊ້ງ່າຍໆ:
- ຕິດຕາມກວດກາຕົວຊີ້ວັດນ້ ຳ ຕານໃນເລືອດຢ່າງຕໍ່ເນື່ອງ, ດຳ ເນີນໂຄງການປິ່ນປົວ,
- ບໍລິຈາກເລືອດເປັນປະ ຈຳ ເພື່ອກວດເພື່ອກວດກາການ ທຳ ງານຂອງ ໝາກ ໄຂ່ຫຼັງ,
- ເຮັດການວັດແທກຄວາມດັນເລືອດຢ່າງເປັນລະບົບ.
ຖ້າທ່ານພົບວ່າຄວາມດັນເລືອດເພີ່ມຂື້ນ, ຫຼັງຈາກນັ້ນມັນຮີບດ່ວນທີ່ຈະປຶກສາທ່ານ ໝໍ ຜູ້ທີ່ຈະອອກຢາທີ່ ຈຳ ເປັນ. ການປ່ຽນແປງຊີວິດ, ການຄວບຄຸມນ້ ຳ ຕານໃນເລືອດແລະຄວາມດັນຈະຊ່ວຍໃຫ້ທ່ານບໍ່ປະເຊີນກັບບັນຫາສັບສົນດັ່ງກ່າວ.

ໂຣກ Atherosclerosis ໃນໂລກເບົາຫວານ
ຄວາມເຂັ້ມຂົ້ນຂອງນໍ້າຕານໃນເລືອດເພີ່ມຂື້ນຢ່າງຕໍ່ເນື່ອງເຮັດໃຫ້ການ ທຳ ລາຍຝາຂອງເສັ້ນເລືອດ, ເສັ້ນຜ່າກາງຂອງມັນແຄບລົງ, ແລະແຜ່ນຕ່າງໆປະກົດວ່າແຊກແຊງການໄຫຼວຽນຂອງເລືອດປົກກະຕິໃນຮ່າງກາຍ. ຄົນເຈັບຮູ້ສຶກກ້າມເນື້ອອ່ອນເພຍ, ພວກມັນພັດທະນາການໃຄ່ບວມ, ຫາຍໃຈສັ້ນ, ເມື່ອຍລ້າໄວ, ວິນວຽນ, ວິນຫົວແລະຄວາມດັນເລືອດສູງຂື້ນ. Atherosclerosis ແມ່ນ ໜຶ່ງ ໃນບັນດາສາເຫດຕົ້ນຕໍທີ່ພາໃຫ້ເກີດພະຍາດຂອງລະບົບຫຼອດເລືອດຫົວໃຈ (ເປັນໂຣກຫົວໃຈ), ເຊິ່ງສາມາດເຮັດໃຫ້ເສຍຊີວິດໄດ້. ສະ ໝອງ ຍັງປະສົບກັບບັນຫາການສະ ໜອງ ເລືອດທີ່ບໍ່ພຽງພໍ, ເຊິ່ງມີປະສິດຕິຜົນກັບເສັ້ນເລືອດສະ ໝອງ. ໃນເລື່ອງນີ້, ມັນເປັນສິ່ງ ສຳ ຄັນທີ່ສຸດ ສຳ ລັບຜູ້ເປັນໂລກເບົາຫວານໃນການຄວບຄຸມໄຂມັນໃນເລືອດ.
ການຮັກສາໂຣກ atherosclerosis ໃນໂຣກເບົາຫວານແມ່ນມີຄວາມຫຍຸ້ງຍາກຫຼາຍແລະເປັນຕົວແທນຂອງມາດຕະການປິ່ນປົວທີ່ສັບສົນ, ສະນັ້ນ, ການປ້ອງກັນພະຍາດແຊກຊ້ອນຂອງໂຣກເບົາຫວານ, ເຊິ່ງໄດ້ກ່າວມາກ່ອນ ໜ້າ ນີ້, ຄວນປະຕິບັດ: ການຕິດຕາມກວດກາທາດນ້ ຳ ຕານໃນເລືອດ, ການວັດແທກຄວາມດັນເລືອດຢ່າງຕໍ່ເນື່ອງ, ການອອກ ກຳ ລັງກາຍປານກາງ.

ໂລກເບົາຫວານມີປັນຫາຕ່ ຳ ຢູ່ລຸ່ມ
ຄົນເຈັບທີ່ເປັນພະຍາດປະເພດ 1 ແລະຊະນິດທີ 2 ມັກຈະປະສົບກັບໂຣກ neuropathy ພະຍາດເບົາຫວານ, ເຊິ່ງເປັນອາການແຊກຊ້ອນໃນຕອນຕົ້ນຂອງໂລກເບົາຫວານທີ່ມີຜົນກະທົບຕໍ່ເສັ້ນປະສາດຂ້າງໃນສ່ວນລຸ່ມ. ໃນຕອນ ທຳ ອິດ, ມັນສະແດງຕົນເອງວ່າມັນເປັນອາການເຈັບເປັນໄລຍະຂອງຂາ, ແຕ່ຕໍ່ມາປະກົດການນີ້ຈະກາຍເປັນແບບຖາວອນແລະ ນຳ ໄປສູ່ຄວາມບໍ່ສະບາຍທີ່ ສຳ ຄັນ. ຕີນເລີ່ມປະສົບກັບການໂຫຼດໃຫຍ່ແລະການເສື່ອມສະພາບ, ຄວາມກົດດັນທີ່ບໍ່ເທົ່າກັນຢູ່ໃນພື້ນທີ່ແຕກຕ່າງກັນເກີດຂື້ນ, ຊຶ່ງ ນຳ ໄປສູ່ລັກສະນະຂອງຄໍ, ຮອຍແຕກ, ແຜ. ບາດແຜເກີດຂື້ນດ້ວຍຜົນກະທົບທີ່ເປັນລະບົບຢູ່ຕີນທີ່ພິການ, ແລະເປັນອັນຕະລາຍເພາະວ່າການຕິດເຊື້ອຕ່າງໆເຂົ້າໄປໃນຮ່າງກາຍຜ່ານມັນ. ໃນກໍລະນີທີ່ກ້າວ ໜ້າ, ໂຣກ osteomyelitis ສາມາດເກີດຂື້ນໄດ້, ເຊັ່ນດຽວກັນກັບແບບທ້ອງຖິ່ນແລະແບບທົ່ວໆໄປຂອງໂຣກບ້າ, ເຊິ່ງສາມາດ ນຳ ໄປສູ່ການຕັດແຂນຂາເບື້ອງລຸ່ມ.
ການຮັກສາບາດແຜ, ຕາມກົດລະບຽບ, ໄດ້ຮັບຜົນດີ, ເກີດຂື້ນບົນພື້ນຖານຄົນເຈັບໂດຍການ ນຳ ໃຊ້ຂີ້ເຜິ້ງທີ່ມີຢາຕ້ານເຊື້ອ, ວິທີແກ້ໄຂຂອງທາດໄອໂອດິນແລະສີຂຽວສົດໃສ.
ການປ້ອງກັນອາການແຊກຊ້ອນຂອງໂລກເບົາຫວານໃນເບື້ອງລຸ່ມແມ່ນຂ້ອນຂ້າງງ່າຍດາຍ: ທ່ານ ຈຳ ເປັນຕ້ອງໄດ້ກວດຕີນທຸກໆມື້, ລ້າງຕີນດ້ວຍນ້ ຳ ອຸ່ນ, ແລະຫລີກລ້ຽງການຍ່າງດ້ວຍຕີນເປົ່າ. ມັນເປັນສິ່ງສໍາຄັນທີ່ຈະໃສ່ເກີບທີ່ສະດວກສະບາຍເຊິ່ງຈະຍົກເວັ້ນການຜິດປົກກະຕິຂອງຕີນແລະຄວາມກົດດັນກົນຈັກຫຼາຍເກີນໄປ.
ສານອາຫານທີ່ດີຕໍ່ພະຍາດເບົາຫວານ
ຈຸດ ສຳ ຄັນ ສຳ ລັບຜູ້ປ່ວຍໂລກເບົາຫວານແມ່ນການຕິດຕາມອາຫານ, ນັ້ນແມ່ນອາຫານທີ່ສົມດຸນ. ການຮັບປະທານອາຫານເລື້ອຍໆແມ່ນຊີ້ໃຫ້ຜູ້ປ່ວຍ (ເຖິງ 5-6 ຄັ້ງຕໍ່ມື້), ຄວນຮັບປະທານຜັກ, ອາຫານທີ່ມີເສັ້ນໃຍ (ຖົ່ວ, ຖົ່ວ).  ຜູ້ເປັນໂລກເບົາຫວານໄດ້ຖືກກະຕຸ້ນໃຫ້ປະຖິ້ມການບໍລິໂພກຜະລິດຕະພັນທີ່ບັນຈຸນ້ ຳ ຕານ, ຂະ ໜົມ ປັງ. ໃນປະຈຸບັນນີ້ມີ ຈຳ ນວນທົດແທນນ້ ຳ ຕານ - ນ້ ຳ ເຜິ້ງ, aspartame, sodium cyclamate ແລະອື່ນໆ ຈຳ ເປັນຕ້ອງ ຈຳ ກັດການໄດ້ຮັບເກືອ, ເພີ່ມປະລິມານການກິນ ໝາກ ໄມ້ແລະຜັກສົດ (ແຕ່ບໍ່ຫວານ!) ເພື່ອໃຫ້ໄດ້ວິຕາມິນແລະສານອາຫານທີ່ ຈຳ ເປັນໃນຮ່າງກາຍ.
ຜູ້ເປັນໂລກເບົາຫວານໄດ້ຖືກກະຕຸ້ນໃຫ້ປະຖິ້ມການບໍລິໂພກຜະລິດຕະພັນທີ່ບັນຈຸນ້ ຳ ຕານ, ຂະ ໜົມ ປັງ. ໃນປະຈຸບັນນີ້ມີ ຈຳ ນວນທົດແທນນ້ ຳ ຕານ - ນ້ ຳ ເຜິ້ງ, aspartame, sodium cyclamate ແລະອື່ນໆ ຈຳ ເປັນຕ້ອງ ຈຳ ກັດການໄດ້ຮັບເກືອ, ເພີ່ມປະລິມານການກິນ ໝາກ ໄມ້ແລະຜັກສົດ (ແຕ່ບໍ່ຫວານ!) ເພື່ອໃຫ້ໄດ້ວິຕາມິນແລະສານອາຫານທີ່ ຈຳ ເປັນໃນຮ່າງກາຍ.
ກົນໄກສັບສົນ
ໃນພະຍາດເບົາຫວານ mellitus, ສ່ວນນັ້ນຂອງ glucose, ເຊິ່ງຕ້ອງໄດ້ເຈາະເຂົ້າໄປໃນຈຸລັງຂອງ adipose ແລະເນື້ອເຍື່ອກ້າມ, ເຊິ່ງປະກອບເປັນ 2/3 ຂອງ ຈຳ ນວນຈຸລັງທັງ ໝົດ ໃນຮ່າງກາຍ, ຍັງຄົງຢູ່ໃນເລືອດ. ມີລະດັບນ້ ຳ ຕານທີ່ເພີ່ມຂື້ນຢ່າງຕໍ່ເນື່ອງໂດຍບໍ່ມີການປ່ຽນແປງຢ່າງໄວວາ, ມີຄວາມສາມາດໃນການສ້າງເງື່ອນໄຂຂອງ hyperosmolarity (ເມື່ອແຫຼວອອກຈາກເນື້ອເຍື່ອແລະເຊື່ອມຕໍ່ກັບເລືອດ, ດັ່ງນັ້ນຈຶ່ງໄຫຼລົ້ນເສັ້ນເລືອດ), ມັນ ນຳ ໄປສູ່ການ ທຳ ລາຍແລະຄວາມເສຍຫາຍຂອງຝາຂອງເສັ້ນເລືອດແລະອະໄວຍະວະທີ່ສະ ໜອງ ໃຫ້ກັບເລືອດ "ທີ່ເສື່ອມໂຊມ" ດັ່ງກ່າວ. ດ້ວຍຫຼັກສູດນີ້, ຜົນສະທ້ອນທີ່ຊັກຊ້າພັດທະນາ. ຖ້າ insulin ຂາດເຂີນຢ່າງຫຼວງຫຼາຍ, ຂະບວນການພັດທະນາຂອງອາການແຊກຊ້ອນສ້ວຍແຫຼມກໍ່ເລີ່ມຕົ້ນ. ອາການແຊກຊ້ອນດັ່ງກ່າວຮຽກຮ້ອງໃຫ້ມີການປິ່ນປົວສຸກເສີນ, ໂດຍທີ່ບໍ່ມີຄວາມສ່ຽງຕໍ່ການເສຍຊີວິດ.
ດ້ວຍການພັດທະນາຂອງໂລກເບົາຫວານປະເພດ 1, ຮ່າງກາຍບໍ່ຜະລິດອິນຊູລິນພຽງພໍ. ຖ້າການຂາດຮໍໂມນທີ່ໄດ້ຮັບບໍ່ສົມດຸນດ້ວຍການສັກຢາ, ອາການແຊກຊ້ອນຈະເລີ່ມພັດທະນາຢ່າງໄວວາແລະຫຼຸດຜ່ອນອາຍຸຍືນຂອງຄົນ.
ໂຣກເບົາຫວານປະເພດ 2 ແຕກຕ່າງຈາກ ທຳ ອິດໃນທີ່ອິນຊູລິນຂອງມັນຜະລິດໂດຍຮ່າງກາຍ, ແຕ່ຈຸລັງບໍ່ສາມາດຕອບສະ ໜອງ ໄດ້ຢ່າງພຽງພໍ. ໃນກໍລະນີດັ່ງກ່າວ, ການປິ່ນປົວແມ່ນ ດຳ ເນີນການໂດຍໃຊ້ເມັດທີ່ມີຜົນຕໍ່ຈຸລັງຂອງເນື້ອເຍື່ອ, ຄືກັບວ່າມັນຊີ້ໃຫ້ພວກມັນເຂົ້າໄປໃນອິນຊູລິນ, ດັ່ງນັ້ນ, ການເຜົາຜານອາຫານກໍ່ຈະເປັນປົກກະຕິຈົນກວ່າຢາຈະມີການເຄື່ອນໄຫວ.
ອາການແຊກຊ້ອນຂອງໂຣກເບົາຫວານຊະນິດທີສອງພັດທະນາໄປເລື້ອຍໆ. ສ່ວນຫຼາຍມັນຈະເກີດຂື້ນທີ່ຄົນເຮົາຮຽນຮູ້ກ່ຽວກັບການມີຢູ່ຂອງພະຍາດນີ້ບໍ່ແມ່ນຍ້ອນອາການທີ່ຮູ້ກັນຢ່າງກວ້າງຂວາງ - ການຫິວນໍ້າຫຼືການໄປນອນໃນເວລາກາງຄືນເລື້ອຍໆ (ຍ້ອນການກິນນ້ ຳ ເກີນ), ແຕ່ເມື່ອອາການແຊກຊ້ອນຊ້າເລີ່ມພັດທະນາ.
ໂຣກເບົາຫວານປະເພດ 2 ແມ່ນຍັງມີລັກສະນະສະແດງວ່າຮ່າງກາຍບໍ່ມີຄວາມອ່ອນໄຫວພຽງແຕ່ອິນຊູລິນຂອງຄວາມລັບຂອງມັນເອງ, ໃນຂະນະທີ່ການສັກຢາຮໍໂມນເຮັດໃຫ້ມີທາດ metabolism ເປັນປົກກະຕິ. ສະນັ້ນ, ມັນຄວນຈະຈື່ໄວ້ວ່າຖ້າການໄດ້ຮັບສານທີ່ຫຼຸດນ້ ຳ ຕານແລະອາຫານພິເສດບໍ່ສາມາດຮັກສາລະດັບນ້ ຳ ຕານໄດ້ພາຍໃນ 7 mmol / L, ດີກວ່າທີ່ຈະເກັບປະລິມານທີ່ ຈຳ ເປັນຂອງອິນຊູລິນໂດຍການສັກແລະສັກມັນຕະຫຼອດເວລາກ່ວາຈະເຮັດໃຫ້ໄລຍະເວລາຂອງຊີວິດຂອງທ່ານຫຼຸດລົງແລະຂອງມັນ ຄຸນນະພາບໂດຍຜ່ານການເປັນອຸປະສັກ banal. ແນ່ນອນ, ການຮັກສາດັ່ງກ່າວສາມາດຖືກ ກຳ ນົດໂດຍຜູ້ຊ່ຽວຊານດ້ານ endocrinologist ທີ່ມີຄວາມ ຊຳ ນານ, ເຊິ່ງ ທຳ ອິດຈະຮັບປະກັນວ່າອາຫານບໍ່ມີຜົນທີ່ຕ້ອງການ, ແລະບໍ່ພຽງແຕ່ຖືກລະເລີຍ.

ອາການແຊກຊ້ອນຢ່າງຮຸນແຮງ
ຄຳ ສັບນີ້ ໝາຍ ເຖິງສະພາບການເຫຼົ່ານັ້ນທີ່ພັດທະນາມາຈາກການຫຼຸດລົງຢ່າງຫຼວງຫຼາຍຫຼືລະດັບລະດັບນ້ ຳ ຕານໃນເລືອດ. ເພື່ອຫລີກລ້ຽງການເສຍຊີວິດ, ເງື່ອນໄຂດັ່ງກ່າວຄວນຖືກ ກຳ ຈັດໃຫ້ຖືກເວລາ. ອາການແຊກຊ້ອນສ້ວຍແຫຼມຕາມເງື່ອນໄຂແບ່ງອອກເປັນ:
hypoglycemic coma - ການຫຼຸດລົງຂອງນໍ້າຕານໃນເລືອດ.
ສະພາບ hyperglycemic
ສາມປະເພດຂອງສະພາບການທີ່ບໍ່ສະບາຍແລະສະພາບການທີ່ມັກແມ່ນແຕກຕ່າງກັນຢູ່ທີ່ນີ້:
ອາການແຊກຊ້ອນສ້ວຍແຫຼມທີ່ລະບຸໄວ້ຂ້າງເທິງພັດທະນາທ່າມກາງການເພີ່ມຂື້ນຂອງລະດັບ glucose. ການປິ່ນປົວແມ່ນເກີດຂື້ນຢູ່ໃນໂຮງ ໝໍ, ສ່ວນຫຼາຍແມ່ນຢູ່ໃນຫ້ອງດູແລທີ່ໃກ້ຊິດແລະ ໜ່ວຍ ງານເບິ່ງແຍງແບບສຸມ.
ມັນແມ່ນ ໜຶ່ງ ໃນບັນດາພາວະແຊກຊ້ອນທີ່ພົບເລື້ອຍທີ່ສຸດຂອງໂຣກເບົາຫວານປະເພດ 1. ມັນມັກຈະພັດທະນາ:
ຫຼັງຈາກການເລີກຢາດ້ວຍຕົນເອງທີ່ທ່ານ ໝໍ ສັ່ງ,
ຫຼັງຈາກກິນດົນນານລະຫວ່າງເມັດທີ່ຫຼຸດລົງນ້ ຳ ຕານຫຼືອິນຊູລິນ, ໂດຍປົກກະຕິແລ້ວຈະມີອາການຮາກແລະປວດຮາກ, ໄຂ້, ຂາດຄວາມຢາກອາຫານ,
ດ້ວຍຄວາມຮ້າຍແຮງຂອງໂຣກຊໍາເຮື້ອ (ມີ),
ຂະ ໜາດ ຂອງອິນຊູລິນບໍ່ພຽງພໍ,
ການພັດທະນາຂອງພະຍາດອັກເສບສ້ວຍແຫຼມ, ໂດຍສະເພາະຖ້າພວກມັນເກີດຈາກຕົວແທນທີ່ຕິດເຊື້ອ,
ກິນຢາລົດນ້ ຳ ຕານຫລືໃຊ້ຢາອິນຊູລິນຫຼັງຈາກວັນ ໝົດ ອາຍຸສຸດທ້າຍ,
ໃນກໍລະນີທີ່ມີອາການຊshockອກ (ຍ້ອນໂຣກພູມແພ້, ອາການແພ້, ການສູນເສຍເລືອດ, ການສູນເສຍຂອງແຫຼວ, ການເສື່ອມສະພາບຂອງຈຸລິນຊີໃນຈຸລິນຊີຫຼັງຈາກກິນຢາຕ້ານເຊື້ອ),
ການປະຕິບັດງານໃດໆ, ໂດຍສະເພາະເຫດສຸກເສີນ,
ດ້ວຍການຂາດອິນຊູລິນຢ່າງຮຸນແຮງ, ທາດນ້ ຳ ຕານບໍ່ເຂົ້າສູ່ຈຸລັງແລະເລີ່ມສະສົມຢູ່ໃນເລືອດ. ນີ້ເຮັດໃຫ້ເກີດຄວາມອຶດຫິວດ້ານພະລັງງານ, ເຊິ່ງໃນຕົວມັນເອງແມ່ນຄວາມກົດດັນຕໍ່ຮ່າງກາຍ. ເພື່ອຕອບສະ ໜອງ ຕໍ່ຄວາມກົດດັນດັ່ງກ່າວ, ການປ່ອຍ“ ຮໍໂມນຄວາມກົດດັນ” (glucagon, cortisol, adrenaline) ເຂົ້າໃນເລືອດເລີ່ມຕົ້ນ. ດັ່ງນັ້ນ, ລະດັບນ້ ຳ ຕານໃນເລືອດຈຶ່ງຍິ່ງເພີ່ມຂື້ນ. ປະລິມານຂອງສ່ວນຂອງແຫຼວຂອງເລືອດເພີ່ມຂື້ນ. ສະຖານະການນີ້ແມ່ນຍ້ອນຄວາມຈິງທີ່ວ່າທາດນ້ ຳ ຕານ, ດັ່ງທີ່ກ່າວມາກ່ອນ ໜ້າ ນີ້, ແມ່ນສານທີ່ມີການເຄື່ອນໄຫວແບບ osmotically, ສະນັ້ນ, ມັນລາກນ້ ຳ ທີ່ບັນຈຸຢູ່ໃນຈຸລັງເລືອດ.

ການເພີ່ມຂື້ນຂອງຄວາມເຂັ້ມຂົ້ນຂອງທາດນ້ ຳ ຕານໃນເລືອດເຖິງແມ່ນວ່າຈະມີປະລິມານທີ່ເພີ່ມຂື້ນ, ສະນັ້ນ ໝາກ ໄຂ່ຫຼັງກໍ່ເລີ່ມອອກຈາກທາດແປ້ງທາດນີ້. ເຖິງຢ່າງໃດກໍ່ຕາມ, ພວກມັນຖືກຈັດລຽງຕາມວິທີການດັ່ງກ່າວເຊິ່ງຮ່ວມກັນກັບທາດນ້ ຳ ຕານ, ໄຟຟ້າ (ທາດແຄວຊຽມ, fluorine, potassium, chloride, sodium) ກໍ່ຈະຖືກຍ່ຽວຢູ່ໃນປັດສະວະ, ດັ່ງທີ່ທ່ານຮູ້, ສຸດທ້າຍກໍ່ດຶງດູດນ້ ຳ ໃຫ້ຕົວເອງ. ສະນັ້ນ, ຮ່າງກາຍປະເຊີນກັບການຂາດນໍ້າ, ສະ ໝອງ ແລະ ໝາກ ໄຂ່ຫຼັງເລີ່ມປະສົບກັບການສະ ໜອງ ເລືອດທີ່ບໍ່ພຽງພໍ. ການຂາດອົກຊີເຈນເຮັດໃຫ້ຮ່າງກາຍເປັນສັນຍານ ສຳ ລັບການເພີ່ມຂື້ນຂອງອາຊິດ lactic, ເຊິ່ງຜົນຈາກການທີ່ pH ຂອງເລືອດເລີ່ມປ່ຽນໄປຂ້າງອາຊິດ.
ໃນຂະຫນານກັບສິ່ງດັ່ງກ່າວ, ຮ່າງກາຍຕ້ອງສະ ໜອງ ພະລັງງານໃຫ້ຕົວເອງ, ເຖິງແມ່ນວ່າມີທາດນ້ ຳ ຕານຫຼາຍ, ແຕ່ມັນບໍ່ສາມາດໄປເຖິງຈຸລັງ. ເພາະສະນັ້ນ, ຮ່າງກາຍກະຕຸ້ນຂະບວນການຂອງການລະລາຍໄຂມັນໃນເນື້ອເຍື່ອ adipose. ໜຶ່ງ ໃນຜົນສະທ້ອນຂອງການສະ ໜອງ ຈຸລັງທີ່ມີພະລັງ“ ໄຂມັນ” ແມ່ນການປ່ອຍໂຄງສ້າງຂອງ acetone (ketone) ລົງໃນເລືອດ. ສຸດທ້າຍກໍ່ເຮັດໃຫ້ເລືອດແຂງແຮງແລະຍິ່ງມີຜົນກະທົບທີ່ເປັນພິດຕໍ່ອະໄວຍະວະພາຍໃນ:
ກັບລະບົບຫາຍໃຈ, ເຊິ່ງກໍ່ໃຫ້ເກີດຄວາມຜິດປົກກະຕິຂອງລະບົບຫາຍໃຈ,
ຢູ່ໃນກະເພາະລໍາໄສ້, provoking ອາການປວດຮາກແລະອາການເຈັບປວດ, ເຊິ່ງໃນຕົວຂອງມັນເອງຄ້າຍຄືກັບອາການຂອງຕິ່ງອັກເສບ,
ສຸດຫົວໃຈ - ການລົບກວນຈັງຫວະ,
ກ່ຽວກັບສະຫມອງ - provoking ຊຶມເສົ້າຂອງສະຕິ.
Ketoacidosis ແມ່ນສະແດງໂດຍກະແສກະແສໄຟຟ້າໃນຮູບແບບ 4 ໄລຍະທີ່ປະສົບຜົນ ສຳ ເລັດ:
Ketosis ເຍື່ອເມືອກແລະຜິວ ໜັງ ແຫ້ງ, ກະຫາຍນ້ ຳ ຮຸນແຮງ, ເພີ່ມທະວີຄວາມງ້ວງເຫງົາແລະອ່ອນເພຍ, ການປະກົດຕົວຂອງອາການເຈັບຫົວ, ຄວາມຢາກອາຫານຫຼຸດລົງ. ປະລິມານຂອງ ໜິ້ວ ປັດສະວະເພີ່ມຂື້ນ.
Ketoacidosis. ມັນເອົາ acetone ຈາກຄົນເຈັບ, ລາວກາຍເປັນຄົນທີ່ວຸ້ນວາຍ, ຕອບສະ ໜອງ ຈາກສະຖານທີ່, ຮູ້ຫນັງສື "ນອນຫລັບໃນເວລາເດີນທາງ." ຄວາມດັນເລືອດຫຼຸດລົງ, ປວດຮາກ, tachycardia ປາກົດ. ປະລິມານນໍ້າຍ່ຽວທີ່ຖືກ ກຳ ຈັດອອກແມ່ນຫຼຸດລົງ.
Precoma. ຄົນເຈັບມີຄວາມຫຍຸ້ງຍາກຫຼາຍທີ່ຈະຕື່ນນອນ, ໃນຂະນະທີ່ລາວມັກຈະຮາກໃນຝູງຊົນທີ່ມີສີນໍ້າຕານແດງ. ລະຫວ່າງການຕື່ນເຕັ້ນຂອງອາການປວດຮາກ, ທ່ານສາມາດສັງເກດເຫັນການປ່ຽນແປງຂອງຈັງຫວະຫາຍໃຈ: ບໍ່ມີສຽງດັງ, ເລື້ອຍໆ. ພໍເຫັນ ໜ້າ ແກ້ມ. ການຈັບບາຍທ້ອງເຮັດໃຫ້ເກີດປະຕິກິລິຍາທີ່ເຈັບປວດ.
Coma ການສູນເສຍສະຕິ ໝົດ ສະຕິ. ຄົນເຈັບຈະມີກິ່ນຂອງອາເຊນໂຕນ, ຫາຍໃຈບໍ່ດັງ, ແກ້ມແກ້ມດ້ວຍຜິວເນື້ອສີຂາວ, ສ່ວນທີ່ເຫຼືອຂອງຜິວ ໜັງ ແມ່ນຈືດ.
ການບົ່ງມະຕິສະພາບນີ້ມີຢູ່ໃນມາດຕະການຕ່າງໆເພື່ອ ກຳ ນົດລະດັບຂອງນ້ ຳ ຕານໃນເລືອດ, ມັນຍັງມີຄວາມ ສຳ ຄັນອີກວ່າການມີຮ່າງກາຍຂອງ ketone ແລະນ້ ຳ ຕານໃນປັດສະວະແມ່ນລັກສະນະເດັ່ນ. ຮ່າງກາຍຂອງ Ketone ສາມາດກວດພົບໄດ້ເຖິງແມ່ນວ່າຢູ່ເຮືອນດ້ວຍການຊ່ວຍເຫຼືອຂອງເສັ້ນທົດລອງພິເສດທີ່ຖືກຍ່ຽວໃນຍ່ຽວ.

ການປິ່ນປົວແມ່ນ ດຳ ເນີນຢູ່ໃນ ໜ່ວຍ ບໍລິການເບິ່ງແຍງແລະ ໜ່ວຍ ເບິ່ງແຍງທີ່ເຂັ້ມຂົ້ນແລະມີສ່ວນກ່ຽວຂ້ອງກັບການຂາດສານອິນຊູລິນໂດຍການໃຊ້ຢາສັ້ນເຊິ່ງມີການສັກເຂົ້າເສັ້ນເລືອດຢ່າງຕໍ່ເນື່ອງ. ຂັ້ນຕອນຕົ້ນຕໍຂອງການປິ່ນປົວແມ່ນການຕື່ມທາດນ້ ຳ ທີ່ສູນຫາຍໄປດ້ວຍການຊ່ວຍເຫຼືອຂອງວິທີແກ້ໄຂທີ່ອຸດົມໄປດ້ວຍທາດໄອໂອທີທີ່ຖືກຄວບຄຸມດ້ວຍເສັ້ນເລືອດ.
ອາການແຊກຊ້ອນນີ້ແມ່ນລັກສະນະຂອງຜູ້ຍິງທີ່ສູງອາຍຸແລະຜູ້ຊາຍທີ່ເປັນໂຣກເບົາຫວານປະເພດ 2. ມັນພັດທະນາຍ້ອນການສະສົມຂອງໂຊດຽມແລະທາດນ້ ຳ ຕານໃນເລືອດ - ສານທີ່ກະຕຸ້ນການຂາດນ້ ຳ ຂອງຈຸລັງແລະການສະສົມຂອງນ້ ຳ ເນື້ອເຍື່ອໃນກະແສເລືອດ.
hyperamolar coma ຍັງເກີດຂື້ນເມື່ອສາເຫດທີ່ຢູ່ເບື້ອງຕົ້ນປະສົມກັບການຂາດນໍ້າຍ້ອນການຖອກທ້ອງແລະຮາກຍ້ອນການຕິດເຊື້ອໃນ ລຳ ໄສ້, ການສູນເສຍເລືອດ, ໂຣກ ໜອງ ໃນ, ໂຣກ cholecystitis, ການເປັນພິດແລະການປິ່ນປົວອາການຊັກ. ໃນເວລາດຽວກັນ, ຮ່າງກາຍຕ້ອງທົນທຸກຈາກການຂາດອິນຊູລິນ, ເຊິ່ງຍິ່ງເຮັດໃຫ້ຮໍໂມນ, ການແຊກແຊງແລະການບາດເຈັບຮ້າຍແຮງຂື້ນ.
ສະພາບການນີ້ມີການພັດທະນາເທື່ອລະກ້າວໃນຫຼາຍໆມື້ຫຼືຫຼາຍສິບວັນ. ມັນທັງ ໝົດ ເລີ່ມຈາກອາການຂອງພະຍາດເບົາຫວານທີ່ເພີ່ມຂື້ນ: ການສູນເສຍນ້ ຳ ໜັກ, ປັດສະວະທີ່ເພີ່ມຂຶ້ນ, ຄວາມຫິວກະຫາຍ. ການບິດຂອງກ້າມເນື້ອນ້ອຍໆເກີດຂື້ນ, ຄ່ອຍໆປ່ຽນເປັນໂຣກ. ອາການປວດຮາກແລະຮາກຈະປາກົດ, ແລະອາຈົມຈະຖືກລົບກວນ.
ໃນມື້ ທຳ ອິດຫຼືອີກບໍ່ດົນຕໍ່ມາ, ສະຕິພິການທາງຮ່າງກາຍຈະປາກົດ. ໃນເບື້ອງຕົ້ນ, ນີ້ແມ່ນຄວາມຫຼົງໄຫຼ, ເຊິ່ງຄ່ອຍໆຫັນໄປສູ່ຄວາມຄິດທີ່ຫຼົງໄຫຼແລະຄວາມຫຼົງໄຫຼ. ອາການຕໍ່ມາປະກົດວ່າຄ້າຍຄືກັບໂຣກເຍື່ອຫຸ້ມສະ ໝອງ ຫລືເສັ້ນເລືອດສະ ໝອງ: ການເຄື່ອນໄຫວຂອງສາຍຕາແບບບໍ່ສະ ໝັກ ໃຈ, ຄວາມຜິດປົກກະຕິໃນການປາກເວົ້າ, ອຳ ມະພາດ. ຄ່ອຍໆ, ບຸກຄົນໃດຫນຶ່ງຈະກາຍເປັນການປະຕິບັດທີ່ຕື່ນຕົວ, ຫນ້າດິນແລະການຫາຍໃຈເລື້ອຍໆຈະປາກົດ, ແຕ່ວ່າມັນບໍ່ມີກິ່ນຂອງອາເຊໂຕນ.
ການຮັກສາສະພາບນີ້ປະກອບມີໃນການຟື້ນຟູການຂາດແຄນ electrolytes ແລະທາດແຫຼວ, ແລະສິ່ງທີ່ ສຳ ຄັນທີ່ສຸດ - ອິນຊູລິນ, ແລະການຮັກສາສະພາບທີ່ເຮັດໃຫ້ hyperosmolar ພາວະແຊກຊ້ອນຂອງໂລກເບົາຫວານກໍ່ຄວນປະຕິບັດເຊັ່ນກັນ. ການປິ່ນປົວແມ່ນ ດຳ ເນີນຢູ່ໃນ ໜ່ວຍ ບໍລິການເບິ່ງແຍງຄົນເຈັບ.

ອາການແຊກຊ້ອນນີ້ໃນກໍລະນີຫຼາຍທີ່ສຸດຈະເກີດຂື້ນໃນຄົນທີ່ເປັນໂລກເບົາຫວານປະເພດ 2, ໂດຍສະເພາະຖ້າພວກເຂົາເຖົ້າແກ່ (ອາຍຸຫຼາຍກວ່າ 50 ປີ). ເຫດຜົນແມ່ນການເພີ່ມຂື້ນຂອງເນື້ອໃນຂອງກົດ lactic ໃນເລືອດ. ສະພາບການນີ້ເກີດຂື້ນກັບຄວາມເປັນມາຂອງພະຍາດທາງເດີນທາງຂອງປອດແລະລະບົບຫຼອດເລືອດຫົວໃຈ, ໃນນັ້ນຄວາມອຶດຫິວອົກຊີເຈນຂອງເນື້ອເຍື່ອຈະເລີນເຕີບໂຕໃນຮ່າງກາຍ, ເຊິ່ງເກີດຂື້ນຕາມລັກສະນະຕ່າງໆ.
ອາການແຊກຊ້ອນນີ້ສະແດງໃຫ້ເຫັນຕົວຂອງມັນເອງເປັນຮູບແບບຂອງພະຍາດເບົາຫວານ mellitus decompensation:
ການເພີ່ມຂື້ນຂອງປະລິມານຂອງປັດສະວະຂັບຖ່າຍ,
ຄວາມອ່ອນເພຍແລະອ່ອນເພຍ
ການພັດທະນາຂອງກົດ lactic ສາມາດຖືກສົງໃສໄດ້ເນື່ອງຈາກການເກີດຂື້ນຂອງຄວາມເຈັບປວດກ້າມເນື້ອ, ເຊິ່ງກໍ່ໃຫ້ເກີດການກະຕຸ້ນຈາກການສະສົມອາຊິດ lactic ໃນຈຸລັງກ້າມເນື້ອ.
ຍິ່ງໄປກວ່ານັ້ນ, ຢ່າງໄວວາ (ແຕ່ບໍ່ໄວເທົ່າທີ່ຈະເປັນໂລກເບົາຫວານ), ການລະເມີດຂອງລັດເກີດຂື້ນ:
ຄວາມດັນເລືອດຕໍ່າ
ການລົບກວນຈັງຫວະຫົວໃຈ,
ປ່ຽນຈັງຫວະການຫາຍໃຈ,
ສະພາບການນີ້ສາມາດເຮັດໃຫ້ເສຍຊີວິດຢ່າງກະທັນຫັນຈາກຫົວໃຈວາຍຫຼືການຈັບກຸມຫາຍໃຈ, ສະນັ້ນ, ຕ້ອງມີການເຂົ້າໂຮງ ໝໍ ໂດຍດ່ວນ.
ການບົ່ງມະຕິແລະການຮັກສາສະພາບທາງ pathological
ມັນເປັນໄປໄດ້ທີ່ຈະແຍກຄວາມຜິດປົກກະຕິຂອງ hyperglycemic ນີ້ພຽງແຕ່ໃນການຕັ້ງໂຮງ ໝໍ, ໃນເວລາດຽວກັນກັບການບົ່ງມະຕິ, ຄົນເຈັບໄດ້ຮັບການຊ່ວຍເຫຼືອສຸກເສີນໃນຮູບແບບ: ການແນະ ນຳ ຂອງອິນຊູລິນແລະວິທີແກ້ໄຂທີ່ບັນຈຸ electrolytes ແລະແຫຼວ, ປະລິມານການແກ້ໄຂໂຊດາກໍ່ໄດ້ຖືກ ນຳ ສະ ເໜີ (ເພື່ອເຮັດໃຫ້ເລືອດເປັນດ່າງ, ຫຼຸດຜ່ອນຄວາມເປັນກົດຂອງ pH), ຢາ ຮັກສາກິດຈະ ກຳ ຂອງຫົວໃຈ.
ໂຣກເບົາຫວານໃນມືແລະໂຣກຕີນ
ໂຣກນີ້ມີລັກສະນະຂອງການປະສົມປະສານຂອງແຜໃນກະດູກແລະຂໍ້ຕໍ່, ເນື້ອເຍື່ອອ່ອນ, ເສັ້ນເລືອດຂອງຜິວ ໜັງ, ເສັ້ນປະສາດສ່ວນປະກອບ. ມັນພັດທະນາໃນ 30-80% ຂອງຜູ້ທີ່ເປັນໂຣກເບົາຫວານແລະສາມາດສະແດງອອກໃນທາງທີ່ແຕກຕ່າງກັນຢ່າງສິ້ນເຊິງ, ຂື້ນກັບຮູບແບບຂອງໂຣກນີ້.
ແບບຟອມ Neuropathic
ມັນພັດທະນາໃນ 60-70% ຂອງຜູ້ປ່ວຍທີ່ເປັນໂຣກຕີນທີ່ເປັນໂຣກເບົາຫວານແລະເກີດຂື້ນຍ້ອນຜົນເສຍຫາຍຂອງເສັ້ນປະສາດ, ເຊິ່ງມີຄວາມຮັບຜິດຊອບຕໍ່ການສົ່ງແຮງກະຕຸ້ນໄປສູ່ເນື້ອເຍື່ອຂອງມືແລະຕີນ.
ອາການຕົ້ນຕໍແມ່ນການ ໜາ ຂອງຜິວ ໜັງ ຢູ່ໃນສະຖານທີ່ທີ່ມີຄວາມກົດດັນເພີ່ມຂື້ນ (ໃນກໍລະນີຫຼາຍທີ່ສຸດ, ນີ້ແມ່ນບໍລິເວນທີ່ເປັນຈຸດດ່ຽວລະຫວ່າງນິ້ວມື), ຫຼັງຈາກນັ້ນການອັກເສບຈະເກີດຂື້ນຕາມຜິວ ໜັງ ແລະແຜເປີດ. ການໃຄ່ບວມຂອງຕີນຈະປາກົດ, ມັນຈະຮ້ອນກັບການ ສຳ ພັດ, ແລະຂໍ້ກະດູກແລະກະດູກຂອງຕີນກໍ່ໄດ້ຮັບຜົນກະທົບ, ເຊິ່ງກໍ່ໃຫ້ເກີດການກະດູກຫັກຂອງກະດູກສັນຫຼັງ. ຍິ່ງໄປກວ່ານັ້ນ, ບໍ່ພຽງແຕ່ມີບາດແຜ, ແຕ່ແມ່ນແຕ່ກະດູກຫັກກໍ່ອາດຈະບໍ່ປະກອບໄປດ້ວຍຄວາມເຈັບປວດເລີຍເນື່ອງຈາກການກະທົບກະເທືອນຂອງເສັ້ນປະສາດ.

ຮູບແບບການໃຊ້ສານ ischemic
ສາເຫດຂອງພາວະແຊກຊ້ອນນີ້ແມ່ນການລະເມີດຂອງການໄຫຼວຽນຂອງເລືອດຜ່ານເຮືອໃຫຍ່ທີ່ໃຫ້ສານອາຫານແກ່ຕີນ. ໃນກໍລະນີນີ້, ຜິວ ໜັງ ຂອງຕີນຈະເປັນສີຂີ້ເຖົ່າຈາງຫລືແກມສີຟ້າອ່ອນ, ມັນຈະກາຍເປັນຫວັດໃນການ ສຳ ພັດ. ຢູ່ບໍລິເວນແຄມຂອງແລະແຜປາຍນິ້ວມືປະກອບເປັນສາເຫດທີ່ເຮັດໃຫ້ເກີດຄວາມເຈັບປວດ.
ອາການແຊກຊ້ອນຊ້າທີ່ມີສະເພາະກັບໂຣກເບົາຫວານໃນຮູບແບບຕ່າງໆ
ຄຸນລັກສະນະຂອງພະຍາດ
ພະຍາດວິທະຍາຂອງປະເພດ ທຳ ອິດແມ່ນລັກສະນະເດັ່ນທີ່ສຸດຂອງໄວ ໜຸ່ມ ແລະເດັກນ້ອຍ. ໂຣກເບົາຫວານປະເພດ 2 ແມ່ນມັກຈະຖືກກວດພົບໃນຜູ້ສູງອາຍຸ. ຂໍຂອບໃຈກັບວິທີການວິນິດໄສທີ່ທັນເວລາ, ການພັດທະນາຂອງພະຍາດຕໍ່ໄປສາມາດຫລີກລ້ຽງໄດ້ໂດຍການຮັກສາທີ່ບໍ່ແມ່ນຢາ.
ອາການແຊກຊ້ອນຂອງໂຣກເບົາຫວານປະເພດ 1 ແລະຊະນິດ 2 ບໍ່ແຕກຕ່າງກັນຫລາຍ.
ການບົ່ງມະຕິທີ່ບໍ່ຖືກຕ້ອງແລະການເລີ່ມຕົ້ນການປິ່ນປົວທີ່ບໍ່ຖືກຕ້ອງສາມາດເປັນສາເຫດຂອງພາວະແຊກຊ້ອນ. ຍິ່ງໄປກວ່ານັ້ນ, ຮູບລັກສະນະຂອງພວກມັນແມ່ນເປັນໄປໄດ້ທັງໃນໄລຍະເບື້ອງຕົ້ນ, ແລະຫຼັງຈາກຫລາຍທົດສະວັດຈາກການຊອກຄົ້ນຫາພະຍາດ. ພາວະແຊກຊ້ອນຂອງໂຣກເບົາຫວານແບ່ງອອກເປັນຕົ້ນແລະຊ້າ.
ປະເພດຂອງອາການແຊກຊ້ອນໃນຕອນຕົ້ນ
ອາການແຊກຊ້ອນດັ່ງກ່າວຍັງຖືກເອີ້ນວ່າສ້ວຍແຫຼມ, ແລະມັນກໍ່ເປັນໄພຂົ່ມຂູ່ທີ່ຮ້າຍແຮງຕໍ່ຊີວິດ. ພວກມັນມີລັກສະນະໂດຍການພັດທະນາຢ່າງໄວວາ, ເຊິ່ງໃຊ້ເວລາຫຼາຍຊົ່ວໂມງຫາ ໜຶ່ງ ອາທິດ. ການລະເລີຍການເບິ່ງແຍງທາງການແພດຫລືການໃຫ້ມັນບໍ່ທັນເວລາໃນກໍລະນີຫຼາຍທີ່ສຸດເຮັດໃຫ້ມີຄວາມຕາຍ.
ໃນບັນດາອາການແຊກຊ້ອນທີ່ຮຸນແຮງຂອງໂລກເບົາຫວານແມ່ນໂດດເດັ່ນຕໍ່ຜູ້ໃດຜູ້ ໜຶ່ງ - ສະພາບທີ່ມີການຂະຫຍາຍຕົວຊ້າໃນທຸກໆຂະບວນການຂອງກິດຈະ ກຳ ຂອງມະນຸດ. ກິດຈະກໍາຂອງຂະບວນການຫຼຸດລົງ, ແລະການສະທ້ອນ, ໃນທາງກັບກັນ, ຈະຫາຍໄປຫມົດ. ໃນບັນດາສິ່ງອື່ນໆ, ມີການລະເມີດກິດຈະ ກຳ ຂອງຫົວໃຈແລະຈັງຫວະຂອງມັນ, ຄວາມຫຍຸ້ງຍາກໃນການຫາຍໃຈແບບອິດສະຫຼະແມ່ນເປັນໄປໄດ້.

ມັນເປັນການຍາກທີ່ຈະຮູ້ລ່ວງ ໜ້າ ເຖິງລັກສະນະຂອງພາວະແຊກຊ້ອນຄ້າຍຄືກັນຂອງໂລກເບົາຫວານປະເພດ 2. ມັນຖືກສ້າງຕັ້ງຂື້ນຂ້ອນຂ້າງໄວ, ເພາະສະນັ້ນ, ມັນຈໍາເປັນຕ້ອງມີຜູ້ໃດຜູ້ຫນຶ່ງຢູ່ຕິດກັບຄົນເຈັບຢ່າງຕໍ່ເນື່ອງ.ນີ້ຄວນແມ່ນຍາດພີ່ນ້ອງຜູ້ທີ່ສາມາດໃຫ້ການຊ່ວຍເຫຼືອຫຼືພະນັກງານແພດ. ການປິ່ນປົວຄົນເຈັບຄວນໄດ້ຮັບການປະຕິບັດພາຍໃຕ້ການຊີ້ ນຳ ຂອງແພດ ໝໍ ຢູ່ໃນໂຮງ ໝໍ ເທົ່ານັ້ນ. ໃນເບື້ອງຕົ້ນ, ຄົນເຈັບໄດ້ຖືກສົ່ງໄປປິ່ນປົວຢ່າງລະມັດລະວັງ. ຫຼັງຈາກການປັບປຸງບາງຢ່າງ, ລາວຖືກໂອນເຂົ້າໄປໃນພະແນກພິເສດ.
ໃຫ້ພວກເຮົາພິຈາລະນາໃນລາຍລະອຽດເພີ່ມເຕີມປະເພດຂອງອາການແຊກຊ້ອນນີ້ຫຼັງຈາກພະຍາດເບົາຫວານ.
ໃນທາງການແພດ, ອາການບໍ່ສະຕິຖືກແບ່ງອອກເປັນສອງກຸ່ມໃຫຍ່ຄື:
- ປະເພດ hyperglycemic com.
- hypoglycemic type com.
ສາເຫດຂອງການເປັນໂລກເບົາຫວານຂອງອາການແຊກຊ້ອນນີ້ແມ່ນຫຍັງ? ອາການຂາດນ້ ຳ ຕານໃນເລືອດເກີດຂື້ນຍ້ອນການຫຼຸດລົງຂອງລະດັບນ້ ຳ ຕານ. ພວກມັນມີລັກສະນະໂດຍການເຕີບໃຫຍ່ຂອງສານນີ້ໃນໄລຍະເວລາສັ້ນໆຂອງເວລາ. ອາການທີ່ເປັນໂຣກ hyperglycemic ແບ່ງອອກເປັນ ketoacidosis, ເຊັ່ນດຽວກັນກັບຮູບແບບ hyperosmolar ແລະ hyperlactacidemic.
ອາການແຊກຊ້ອນຂອງໂຣກເບົາຫວານປະເພດ 1 ແມ່ນ ນຳ ສະ ເໜີ ຢູ່ລຸ່ມນີ້.
Ketoacidosis
ເງື່ອນໄຂນີ້ແມ່ນລັກສະນະຂອງຄົນເຈັບທີ່ຖືກມອບ ໝາຍ ໃຫ້ເປັນພະຍາດຊະນິດ ທຳ ອິດ. Ketoacidosis ແມ່ນຄວາມຜິດປົກກະຕິກ່ຽວກັບການຍ່ອຍອາຫານ, ສາເຫດຕົ້ນຕໍຂອງການເປັນໂຣກຂາດອິນຊູລິນ. ການລະເມີດແມ່ນສະແດງອອກໃນການເພີ່ມຂື້ນຂອງທາດນ້ ຳ ຕານໃນຮ່າງກາຍແລະ ketone, ພ້ອມກັນນັ້ນກໍ່ຍັງມີການເພີ່ມຂື້ນຂອງກົດໃນເລືອດ. ການສ້າງ ketoacidosis, ຕາມກົດລະບຽບ, ຜ່ານຫຼາຍໄລຍະ. ໃນເບື້ອງຕົ້ນ, ອາການແຊກຊ້ອນໃນການວິເຄາະຫ້ອງທົດລອງປັດສະວະໃນວັດສະດຸໄດ້ເປີດເຜີຍນ້ ຳ ຕານ. ໃນກໍລະນີທີ່ບໍ່ມີຄວາມຜິດປົກກະຕິໃດໆ, ນ້ ຳ ຕານໃນປັດສະວະຄວນຈະບໍ່ມີ.
ໃນຂັ້ນຕອນທີສອງ, ກິດຈະກໍາທີ່ຖືກລົບກວນໃນການເຜົາຜະຫລານອາຫານແມ່ນຖືກສັງເກດເຫັນ. ອາການເຫຼົ່ານີ້ຫຼືອາການເມົາເຫຼົ້າອື່ນໆບໍ່ໄດ້ຖືກຍົກເວັ້ນ. ໃນເວລາດຽວກັນ, ບຸກຄົນ ໜຶ່ງ ກຳ ລັງຕົກຢູ່ໃນສະພາບຊຸດໂຊມ, ແລະສະຕິຮູ້ສຶກສັບສົນ. ໃນການທົດລອງໃນຫ້ອງທົດລອງ, ມີສານອາເຊນໂຕໂນຢູ່ໃນນໍ້າຍ່ຽວ. ຂັ້ນຕອນຕໍ່ໄປແມ່ນ ຈຳ ແນກໂດຍສັນຍານດັ່ງກ່າວ:
- ລັດຕົກຕໍ່າ.
- ກໍລະນີຂອງການສູນເສຍສະຕິ.
- ລັດແຫ່ງຄວາມໂງ່ໃນມະນຸດ.

ດ້ວຍອາການແຊກຊ້ອນຂອງໂລກເບົາຫວານ, ຄວນໃຫ້ການຊ່ວຍເຫຼືອໂດຍດ່ວນ.
ໄລຍະທີສາມຂອງ ketoacidosis ເອີ້ນວ່າບັນພະບຸລຸດ. ຕໍ່ໄປ, ໃນທາງກັບກັນ, ແມ່ນເປັນອັນຕະລາຍຕໍ່ຊີວິດ, ເພາະວ່າມັນເປັນສະຕິແລ້ວ. ໃນຂັ້ນຕອນນີ້, ມີຄວາມຜິດປົກກະຕິໃນກິດຈະ ກຳ ຂອງອະໄວຍະວະເກືອບທັງ ໝົດ, ຄຽງຄູ່ກັບການສູນເສຍສະຕິແລະການຂາດສານອາຫານທີ່ຍ່ອຍສະຫຼາຍ. ສາເຫດຂອງພາວະແຊກຊ້ອນນີ້ແມ່ນການລະເມີດສານອາຫານແລະຢາ, ການປັບຕົວເອງຂອງປະລິມານຢາຫຼືການປະຕິເສດຂອງມັນ. Ketoacidosis ອາດຈະປະກົດຕົວໃນບາງເວລາຫຼັງຈາກການຢຸດເຊົາການໃຊ້ຢາຫຼຸດນ້ ຳ ຕານ. ນອກຈາກນັ້ນ, ສະພາບການນີ້ສາມາດເຮັດໃຫ້ເກີດພະຍາດອັກເສບຫຼືພະຍາດຕິດເຊື້ອ. ໃນລະຫວ່າງການຖືພາ, ມີຄວາມສ່ຽງຕໍ່ການຂາດ insulin ສ້ວຍແຫຼມ, ເຊິ່ງຍັງສາມາດເຮັດໃຫ້ເກີດສະຕິ.
ອາການເຈັບຄໍໃນເລືອດ
ພາວະແຊກຊ້ອນຂອງໂຣກເບົາຫວານປະເພດ 2 ແມ່ນມັກຈະເປັນໂຣກ ທຳ ອິດ.
ອາການແຊກຊ້ອນເຊັ່ນ: ອາການເລືອດໄຫຼໃນສະ ໝອງ ຈະປະກົດຕົວໃນຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານ, ບໍ່ວ່າຈະເປັນປະເພດໃດກໍ່ຕາມ. ບໍ່ຄືກັບ ketoacidosis, ສະພາບການນີ້ກະຕຸ້ນໃຫ້ມີລັກສະນະຂອງອິນຊູລິນຫຼາຍເກີນໄປ. ແມ່ນແລ້ວ, ມີບາງກໍລະນີທີ່ຮູ້ຈັກກ່ຽວກັບການປະກົດຕົວຂອງມັນຫຼັງຈາກທີ່ພະຍາຍາມດື່ມເຫຼົ້າຫຼາຍເກີນໄປ. ປະເພດຂອງສະຕິນີ້ແມ່ນສະແດງໂດຍການສູນເສຍສະຕິທີ່ສົມບູນພ້ອມກັບການເຫື່ອອອກຢ່າງແຮງ. ໃນກໍລະນີນີ້, ການຕອບສະ ໜອງ ລະດັບຕໍ່າຂອງນັກຮຽນອາດຈະຖືກຍົກໃຫ້ເຫັນ. ໃນໄລຍະເລີ່ມຕົ້ນ, ອາການເລີ່ມຕົ້ນຂອງສະຕິສາມາດປ້ອງກັນໄດ້ຖ້າທ່ານໃຊ້ປະລິມານທາດແປ້ງທີ່ຕ້ອງການ.

ອາການແຊກຊ້ອນຂອງໂຣກໂຣກເບົາຫວານຫລືໂຣກຕ່ອມນ້ ຳ ຕານໃນເລືອດສາມາດເກີດຂື້ນຢ່າງກະທັນຫັນ. ນາງແມ່ນຢູ່ກ່ອນອາການເຊັ່ນ: ຄວາມອຶດຫິວຢ່າງຮ້າຍແຮງພ້ອມດ້ວຍຄວາມກັງວົນ, ຄວາມກັງວົນຫລາຍເກີນໄປ, ຄວາມກົດດັນເພີ່ມຂື້ນແລະການເພີ່ມຂື້ນຂອງນັກຮຽນ. ບໍ່ຄ່ອຍໄດ້ຍົກໃຫ້ເຫັນແມ່ນພຶດຕິ ກຳ ທີ່ຜິດປົກກະຕິທີ່ມີການປ່ຽນແປງອາລົມແບບກະທັນຫັນ, ເຈັບຫົວແລະພິການທາງສາຍຕາ. ມີອັນຕະລາຍເຖິງຄວາມຕາຍຖ້າຄົນເຈັບບໍ່ໄດ້ຖອນຕົວອອກຈາກສະຕິພາຍໃນເຄິ່ງຊົ່ວໂມງ. ໃນຊ່ວງເວລານີ້, ໂຣກສະ ໝອງ ຖືກສ້າງຕັ້ງຂຶ້ນແລະຄວາມຜິດປົກກະຕິທາງເດີນອາຫານເກີດຂື້ນ. ດັ່ງນັ້ນ, ການຕາຍຂອງເຊວສະ ໝອງ ຖືກສັງເກດເຫັນ.
ໂຣກ hyperosmolar ເສຍສະຕິໃນໂລກເບົາຫວານ
ປະເພດຂອງອາການແຊກຊ້ອນນີ້ແມ່ນ ຈຳ ແນກໂດຍອາການຂອງມັນ. ກັບມັນ, ການເພີ່ມຂື້ນຂອງທາດປະສົມ sodium ກັບ glucose ໃນເລືອດແມ່ນບັນທຶກໄວ້. ເປັນຜົນມາຈາກການປະສົມປະສານນີ້, ມີການລະເມີດສານອາຫານຂອງຈຸລັງຮ່າງກາຍ. ສ່ວນຫຼາຍມັກ, ສະພາບການນີ້ເກີດຂື້ນໃນບັນດາຄົນທີ່ມີອາຍຸສູງ.
ໃນໄລຍະເລີ່ມຕົ້ນຂອງການພັດທະນາຂອງສະພາບ hyperosmolar, ອາການຂາດນ້ ຳ ແລະຂາດອິນຊູລິນ. ການຂາດນ້ ຳ ໃນເວລາດົນ ນຳ ໄປສູ່ອາການຂັ້ນສອງເຊັ່ນ: ຄວາມຜິດປົກກະຕິຂອງອາຈົມກັບອາການວິນວຽນແລະຮາກ, ຍັງມີຄວາມຜິດປົກກະຕິໃນກິດຈະ ກຳ ຂອງອະໄວຍະວະພາຍໃນ, ພ້ອມດ້ວຍການສູນເສຍເລືອດ. ການພັດທະນາຂອງພາວະແຊກຊ້ອນດັ່ງກ່າວຈະແກ່ຍາວເປັນເວລາຫລາຍອາທິດ. ຫນ້າທໍາອິດ, ອາການທີ່ເປັນລັກສະນະຂອງໂລກເບົາຫວານປາກົດວ່າ:
- ຄວາມຮູ້ສຶກທີ່ເຂັ້ມແຂງຂອງຄວາມຫິວ.
- ການສູນເສຍນ້ ຳ ໜັກ.
- ຖ່າຍເບົາເລື້ອຍໆ.
ການສູນເສຍສະຕິ. ນອກຈາກນັ້ນ, ໃນໄລຍະເບື້ອງຕົ້ນ, ການເກີດຂື້ນຂອງອາການຊັກໃນໄລຍະສັ້ນດ້ວຍການບິດແຂນຂາ.
ໃນອະນາຄົດ, ພະຍາດດັ່ງກ່າວມີລັກສະນະກ້າວ ໜ້າ. ການສູນເສຍສະຕິມັກຈະເກີດຂື້ນເລື້ອຍໆແລະຕົກຢູ່ໃນສະຕິ. ບາງຄົນກໍ່ມີຄວາມວຸ້ນວາຍ. ອາການຂອງໂຣກໂຣກ hyperosmolar ແມ່ນມີຄວາມຫລາກຫລາຍ. ມັນສາມາດມີສ່ວນຮ່ວມໃນລະບົບປະສາດແລະສະແດງອອກໃນຮູບແບບຊັກ, ປະກອບໄປດ້ວຍການຂາດການເຄື່ອນໄຫວສ່ວນໃດສ່ວນ ໜຶ່ງ ຫຼືສົມບູນ. ມັນຍັງມີຄວາມຫຍຸ້ງຍາກໃນການເວົ້າ. ອາການດັ່ງກ່າວຍັງສະແດງອອກໃນການລະເມີດສະ ໝອງ.
ການຮັກສາອາການແຊກຊ້ອນຂອງໂຣກເບົາຫວານປະກອບດ້ວຍການໃຊ້ຢາ, ວິທີແກ້ໄຂການ ກຳ ຈັດທາດຕ່າງໆ. ການ ບຳ ບັດຄວນສົມບູນແບບ. ໃນຂະຫນານກັບການຫຼຸດລົງຂອງການສະແດງອອກຂອງ hyperosmolar coma, ມັນຈໍາເປັນຕ້ອງມີອິດທິພົນຕໍ່ສາເຫດທີ່ເຮັດໃຫ້ມັນເກີດຂື້ນ.
ພິຈາລະນາອາການແຊກຊ້ອນຂອງຫລອດເລືອດຂອງໂລກເບົາຫວານ.

ໂລກເບົາຫວານແລະອາການແຊກຊ້ອນທ້າຍຂອງມັນ
ອາການແຊກຊ້ອນທ້າຍຂອງພະຍາດລວມມີໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກໂຣກ. ອາດຈະເປັນການສະແດງອອກຂອງພວກເຂົາພາຍຫຼັງຊາວປີຈາກການບົ່ງມະຕິ.
ສະພາບການດັ່ງກ່າວເກີດຂື້ນຄ່ອຍໆແລະມີລັກສະນະຕົ້ນຕໍ ສຳ ລັບຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານປະເພດ 2. ບໍ່ຄ່ອຍຈະ, ອາການແຊກຊ້ອນທ້າຍຂອງພະຍາດເບົາຫວານແມ່ນຖືກກວດພົບໃນໄວເດັກ.
ການສະແດງອອກຂອງໂຣກ nephropathy ພະຍາດເບົາຫວານ
ອາການແຊກຊ້ອນນີ້ສະແດງອອກໂດຍການເຮັດວຽກຂອງ ໝາກ ໄຂ່ຫຼັງທີ່ບົກຜ່ອງແລະ ນຳ ໄປສູ່ຄວາມລົ້ມເຫຼວຂອງ ໝາກ ໄຂ່ຫຼັງ. ພະຍາດວິທະຍາປາກົດຢູ່ສິບປີຫຼັງຈາກການກວດພົບໂຣກເບົາຫວານໃນຄົນ. ມີພະຍາດປະເພດ 1, ພາວະແຊກຊ້ອນນີ້ແມ່ນສາເຫດຕົ້ນຕໍຂອງການເສຍຊີວິດ. ໂຣກ nephropathy ເບົາຫວານມັກຈະຜ່ານສາມໄລຍະດັ່ງຕໍ່ໄປນີ້:
- ການສັງເກດເບິ່ງທາດໂປຼຕີນໃນ ຈຳ ນວນ ໜ້ອຍ ໜຶ່ງ ໃນຍ່ຽວ.
- ການສັງເກດທາດໂປຼຕີນໃນປະລິມານທີ່ ສຳ ຄັນ.
- ຮູບລັກສະນະຂອງຄວາມລົ້ມເຫຼວຂອງຫມາກໄຂ່ຫຼັງ.
ການປິ່ນປົວຄວນໄດ້ຮັບການປະຕິບັດແລ້ວໃນໄລຍະເບື້ອງຕົ້ນຂອງພະຍາດທາງເດີນທາງ. ຈຸດປະສົງຂອງມັນແມ່ນເພື່ອເຮັດໃຫ້ຄວາມດັນເລືອດເປັນປົກກະຕິ. ສຳ ລັບສິ່ງນີ້, ທາດປະສົມແມ່ນໃຊ້ເພື່ອເຮັດໃຫ້ຄວາມດັນເລືອດປົກກະຕິແລະປັບປຸງການໄຫຼວຽນຂອງເລືອດໃນ ໝາກ ໄຂ່ຫຼັງ. ໃນຂັ້ນຕອນຕໍ່ໄປ, ການກະກຽມອິນຊູລິນຖືກ ນຳ ໃຊ້, ອາຫານທີ່ບໍ່ມີເກືອແມ່ນຖືກ ກຳ ນົດໄວ້. ນອກຈາກນັ້ນ, ພວກເຂົາກິນຢາເພື່ອເຮັດໃຫ້ຄວາມດັນເລືອດເປັນປົກກະຕິ, ອັດຕາປົກກະຕິບໍ່ຄວນຈະສູງກ່ວາ 130/80 ມິນລິເມດ. ໃນກໍລະນີທີ່ບໍ່ມີປະສິດຕິຜົນຂອງຢາທີ່ຖືກ ກຳ ນົດ, ຄົນອື່ນກໍ່ຖືກເລືອກ.

ຄວາມລົ້ມເຫຼວຂອງຫມາກໄຂ່ຫຼັງຊໍາເຮື້ອແບ່ງອອກເປັນສອງປະເພດ: ການອະນຸລັກແລະຢູ່ປາຍຍອດ. ໃນປະເພດທໍາອິດ, ການປິ່ນປົວຂອງມັນຖືກປະຕິບັດໂດຍບໍ່ມີການສັ່ງຢາ. ພື້ນຖານຂອງການປິ່ນປົວແມ່ນການຍຶດ ໝັ້ນ ໃນຄາບອາຫານພ້ອມກັບການ ຈຳ ກັດການກິນເກືອ. ໃນບາງສະຖານະການ, ອິນຊູລິນອາດຈະຖືກ ກຳ ນົດ.
ການຮັກສາປະເພດທີສອງແມ່ນ ດຳ ເນີນຢູ່ໂຮງ ໝໍ ພາຍໃຕ້ການຊີ້ ນຳ ຂອງທ່ານ ໝໍ. ມາດຕະການດັ່ງກ່າວແມ່ນເພື່ອແນໃສ່ປັບປຸງສະພາບຂອງຄົນເຈັບແລະມີສ່ວນຮ່ວມຂອງພະຍາດຕັບອັກເສບ. ໃນກໍລະນີທີ່ຮຸນແຮງກວ່ານີ້, ຄວນແນະ ນຳ ໃຫ້ມີການປ່ຽນອະໄວຍະວະ.

 ດ້ວຍ microalbuminuria: ການຊົດເຊີຍຂອງໂຣກເບົາຫວານ, ການລົບລ້າງຄວາມຜິດປົກກະຕິຂອງການເຜົາຜະຫລານໄຂມັນ, ການປິ່ນປົວດ້ວຍຢາ.
ດ້ວຍ microalbuminuria: ການຊົດເຊີຍຂອງໂຣກເບົາຫວານ, ການລົບລ້າງຄວາມຜິດປົກກະຕິຂອງການເຜົາຜະຫລານໄຂມັນ, ການປິ່ນປົວດ້ວຍຢາ. ການຄວບຄຸມນໍ້າ ໜັກ (ຫຼຸດລົງ).
ການຄວບຄຸມນໍ້າ ໜັກ (ຫຼຸດລົງ). ວິໄສທັດທີ່ມົວແລະແມງວັນກ່ອນຕາ.
ວິໄສທັດທີ່ມົວແລະແມງວັນກ່ອນຕາ. ພະຍາດເສັ້ນເລືອດ.
ພະຍາດເສັ້ນເລືອດ.