ຂ້ອຍສາມາດເກີດລູກເປັນໂຣກເບົາຫວານແລະເກີດລູກທີ່ມີສຸຂະພາບແຂງແຮງບໍ?

ໃນບົດຂຽນ, ພວກເຮົາພິຈາລະນາວ່າມັນສາມາດເກີດລູກໃນໂລກເບົາຫວານໄດ້ບໍ?
ຖ້າສອງສາມສິບປີທີ່ຜ່ານມາ, ທ່ານຫມໍກ່າວວ່າດ້ວຍພະຍາດນີ້ມັນກໍ່ເປັນໄປບໍ່ໄດ້ທີ່ຈະຖືພາແລະເກີດລູກ, ມື້ນີ້ຄວາມຄິດເຫັນຂອງພວກເຂົາໄດ້ມີການປ່ຽນແປງຢ່າງຫຼວງຫຼາຍ. ດ້ວຍພະຍາດນີ້, ສະ ໜອງ ໃຫ້ທຸກ ຄຳ ແນະ ນຳ ທາງການແພດປະຕິບັດຕາມ, ມີໂອກາດສູງທີ່ຈະມີລູກທີ່ມີສຸຂະພາບແຂງແຮງໂດຍບໍ່ມີຜົນຮ້າຍຕໍ່ສຸຂະພາບຂອງທ່ານເອງ.
ເຖິງຢ່າງໃດກໍ່ຕາມ, ແມ່ຍິງຄວນເຂົ້າໃຈວ່າດ້ວຍພະຍາດເບົາຫວານ, ໄລຍະຕົ້ນຂອງການຖືພາຈະຕ້ອງໄດ້ໃຊ້ເວລາຢູ່ໂຮງ ໝໍ. ພຽງແຕ່ໃນວິທີການນີ້ເທົ່ານັ້ນທີ່ຈະສາມາດຫລີກລ້ຽງອາການແຊກຊ້ອນທີ່ເປັນໄປໄດ້ຂອງພະຍາດເສັ້ນທາງນີ້.
ຂ້ອຍສາມາດເກີດລູກເປັນໂຣກເບົາຫວານໄດ້ບໍ? ນີ້ແມ່ນ ຄຳ ຖາມທົ່ວໄປ.
ໂລກເບົາຫວານແລະການຖືພາ: ມັນສາມາດເກີດລູກທີ່ມີສຸຂະພາບແຂງແຮງບໍ?

ມັນເປັນເລື່ອງຍາກທີ່ຈະຮັບຜິດຊອບແລະເກີດລູກທີ່ມີສຸຂະພາບແຂງແຮງໃນເວລາທີ່ມີການບົ່ງມະຕິເຊັ່ນ: ພະຍາດເບົາຫວານ. ພຽງແຕ່ຫ້າສິບປີກ່ອນຫນ້ານີ້, ມັນໄດ້ຖືກເຊື່ອວ່າພະຍາດເບົາຫວານແລະການຖືພາແມ່ນແນວຄິດທີ່ບໍ່ເຂົ້າກັນ.
ເຖິງຢ່າງໃດກໍ່ຕາມ, ທຸກມື້ນີ້ມີຫຼາຍວິທີການປ້ອງກັນແລະປິ່ນປົວພະຍາດນີ້ທີ່ແຕກຕ່າງກັນເຊິ່ງເຮັດໃຫ້ແມ່ຍິງຖືພາແລະເກີດລູກໄດ້ຕະຫຼອດເວລາ.
ເຖິງຢ່າງໃດກໍ່ຕາມ, ສິ່ງນີ້ຮຽກຮ້ອງໃຫ້ແມ່ທີ່ຄາດຫວັງມີຄວາມຕັ້ງໃຈ, ຄວາມຕັ້ງໃຈແລະຄວາມເຂົ້າໃຈວ່າພວກເຂົາຈະຕ້ອງໃຊ້ເວລາໃນການຖືພາສ່ວນໃຫຍ່ຂອງພວກເຂົາຢູ່ໃນຝາໂຮງ ໝໍ.
ປະເພດຂອງໂລກເບົາຫວານໃນແມ່ຍິງຖືພາ
ໃນປະຈຸບັນ, ບັນຫາຂອງໂລກເບົາຫວານໃນແມ່ຍິງຖືພາແມ່ນຢູ່ໃນຈຸດສຸມຂອງຄວາມສົນໃຈຂອງຜູ້ຊ່ຽວຊານດ້ານ neonatologist, obstetricians ແລະ endocrinologist. ນີ້ແມ່ນເນື່ອງມາຈາກຄວາມຈິງທີ່ວ່າພະຍາດທາງວິທະຍາສາດນີ້ແມ່ນສາເຫດທີ່ເຮັດໃຫ້ເກີດອາການແຊກຊ້ອນທາງເພດ ສຳ ພັນເປັນ ຈຳ ນວນຫຼວງຫຼາຍທີ່ສົ່ງຜົນກະທົບຕໍ່ສຸຂະພາບຂອງທັງແມ່ແລະເດັກ. ຜູ້ຊ່ຽວຊານ ຈຳ ແນກພະຍາດເບົາຫວານປະເພດຕໍ່ໄປນີ້ເຊິ່ງອາດຈະເປັນໄປພ້ອມກັບການຖືພາ:
- Latent (subclinical). ໃນກໍລະນີນີ້, ອາການທາງຄລີນິກຂອງພະຍາດອາດຈະບໍ່ປາກົດ, ແລະການບົ່ງມະຕິແມ່ນເຮັດໄດ້ໂດຍຜົນຂອງການທົດສອບທີ່ສະແດງໃຫ້ເຫັນເຖິງຄວາມອ່ອນໄຫວພິເສດຂອງຮ່າງກາຍຕໍ່ກັບນ້ ຳ ຕານ.
- ໄພຂົ່ມຂູ່: ນີ້ແມ່ນພະຍາດເບົາຫວານທີ່ເປັນໄປໄດ້ເຊິ່ງສາມາດພັດທະນາໃນແມ່ຍິງຖືພາຜູ້ທີ່ຖືກຕິດພະຍາດນີ້. ກຸ່ມນີ້ປະກອບມີແມ່ຍິງທີ່ມີເຊື້ອສາຍ“ ບໍ່ດີ”, ມີນ້ ຳ ໜັກ ເກີນ, glucosuria, ແລະຜູ້ທີ່ມີລູກເກີດມາມີ ນຳ ້ ໜັກ ເກີນ 4,5 ກິໂລກຼາມ. ໂດຍປົກກະຕິແລ້ວແມ່ນມີການຫຼຸດຜ່ອນລະດັບຄວາມສົມດຸນຂອງ glucose. ຜູ້ຊ່ຽວຊານເຊື່ອວ່າ progesterone, ເຊິ່ງຖືກຜະລິດຢ່າງຈິງຈັງໃນເວລາຖືພາ, ເພີ່ມຄວາມສ່ຽງຂອງ ໝາກ ໄຂ່ຫຼັງໃຫ້ກັບນ້ ຳ ຕານ. ນັ້ນແມ່ນເຫດຜົນ, ໂດຍການກວດກາຢ່າງລະອຽດ, ເກືອບ 50% ຂອງແມ່ຍິງຖືພາທີ່ເປັນໂລກເບົາຫວານທີ່ເປັນໄພຂົ່ມຂູ່ສາມາດກວດພົບໂຣກ glucosuria ໄດ້. ໃນເລືອດ (ນີ້ແມ່ນເຮັດຢູ່ກະເພາະອາຫານຫວ່າງເປົ່າ). ຖ້າຕົວເລກເກີນ 6.66 mmol / L, ການທົດສອບເພີ່ມເຕີມ ສຳ ລັບຄວາມທົນທານຂອງນ້ ຳ ຕານແມ່ນຄຸ້ມຄ່າ. ນອກຈາກນັ້ນ, ໄພຂົ່ມຂູ່ຕໍ່ພະຍາດເບົາຫວານໃນລະຫວ່າງການຖືພາຮຽກຮ້ອງໃຫ້ກວດເບິ່ງຂໍ້ມູນກ່ຽວກັບ glycosuric ແລະ glycemic.
- ໂດຍສະເພາະ. ໂລກເບົາຫວານຊະນິດນີ້ຖືກວິນິດໄສຂື້ນໂດຍອີງໃສ່ glucosuria ແລະ hyperglycemia. ດ້ວຍຮູບແບບເບົາຫວານທີ່ພົບເຫັນໃນລະດັບ ໜຶ່ງ, ລະດັບນ້ ຳ ຕານໃນເລືອດຕໍ່າກວ່າ 6.66 mmol / L, ແລະບໍ່ມີຮ່າງກາຍ ketone ຢູ່ໃນປັດສະວະ. ພະຍາດຂອງຄວາມຮຸນແຮງປານກາງ ໝາຍ ເຖິງລະດັບນ້ ຳ ຕານໃນເລືອດບໍ່ເກີນ 12,21 mmol / L, ແລະຮ່າງກາຍຂອງ ketone ໃນຍ່ຽວ (ketosis) ແມ່ນຂາດຫຼືສາມາດ ກຳ ຈັດໄດ້ງ່າຍໂດຍການຕິດຕາມອາຫານ. ໃນໂລກເບົາຫວານຮ້າຍແຮງ, ລະດັບນ້ ຳ ຕານໃນເລືອດອາດຈະສູງກວ່າ 12,21 mmol / L, ແລະ ketosis ມັກຈະພັດທະນາ. ນອກຈາກນັ້ນ, ໂຣກເສັ້ນເລືອດໃນເສັ້ນເລືອດມັກຈະຖືກສັງເກດເຫັນ - ໂຣກ nephropathy (ຄວາມເສຍຫາຍຂອງຫມາກໄຂ່ຫຼັງ), ໂຣກ retinopathy (ຄວາມເສຍຫາຍຂອງກະດູກສັນຫຼັງ) ແລະໂຣກ angiopathies ຕ່າງໆ (ໂຣກ trophic ຂອງຂາ, ໂຣກ myocardial coronary, hypertension ເສັ້ນເລືອດແດງ).
ໂລກເບົາຫວານໃນທ້ອງ
ມັນຍັງມີອີກປະເພດ ໜຶ່ງ ຂອງພະຍາດເບົາຫວານທີ່ຄວນເອົາໃຈໃສ່ເປັນພິເສດ.
ພະຍາດຊະນິດນີ້ເອີ້ນວ່າການເຄື່ອນໄຫວທາງກາຍຍະພາບແລະໄລຍະຂ້າມຜ່ານແລະພັດທະນາໃນ 3-5% ຂອງກໍລະນີໃນແມ່ຍິງທີ່ມີສຸຂະພາບສົມບູນ (ປົກກະຕິແລ້ວຫຼັງຈາກຖືພາໄດ້ 20 ອາທິດ).
ລັກສະນະຕົ້ນຕໍຂອງມັນແມ່ນວ່າມັນມີສ່ວນພົວພັນຢ່າງໃກ້ຊິດກັບການຖືພາ: ຫຼັງຈາກເກີດລູກ, ອາການທັງ ໝົດ ຂອງພະຍາດຈະຫາຍໄປໂດຍບໍ່ມີຮ່ອງຮອຍ, ແຕ່ວ່າການມີອາການສາມາດເປັນໄປໄດ້ກັບການຖືພາຊ້ ຳ ອີກ.
ມາຮອດປະຈຸບັນ, ສາເຫດຂອງພະຍາດເບົາຫວານທາງເພດຍັງບໍ່ທັນໄດ້ຖືກສ້າງຕັ້ງຂຶ້ນ. ມີພຽງແຕ່ກົນໄກທົ່ວໄປຂອງການພັດທະນາພະຍາດເທົ່ານັ້ນ.
ແຮ່ໃນລະຫວ່າງການຖືພາຜະລິດຮໍໂມນທີ່ມີຄວາມຮັບຜິດຊອບຕໍ່ການພັດທະນາຂອງລູກ. ນີ້ແມ່ນເລື່ອງປົກກະຕິ, ແຕ່ໃນບາງກໍລະນີພວກເຂົາເລີ່ມກີດກັ້ນລະບົບອິນຊູລິນ.
ດັ່ງນັ້ນ, ຈຸລັງໃນຮ່າງກາຍສູນເສຍຄວາມອ່ອນໄຫວກັບອິນຊູລິນ, ເຊິ່ງກໍ່ໃຫ້ເກີດນ້ ຳ ຕານໃນເລືອດເພີ່ມຂື້ນ.
ພະຍາດເບົາຫວານ Trazitorny ແມ່ນຖືກສະແດງອອກ:
- ແມ່ຍິງທີ່ມີອາຍຸເກີນສີ່ສິບປີ (ຄວາມສ່ຽງຕໍ່ການເປັນໂຣກເບົາຫວານໃນຮ່າງກາຍແມ່ນສູງກ່ວາສອງເທົ່າຂອງແມ່ຍິງຖືພາອາຍຸ 30 ປີ).
- ແມ່ທີ່ຄາດຫວັງກັບຍາດພີ່ນ້ອງທີ່ມີໂລກເບົາຫວານທັນທີ.
- ຜູ້ຕາງ ໜ້າ ບໍ່ແມ່ນເຊື້ອຊາດ“ ຂາວ”.
ຫຼືມີປະຫວັດຂອງການມີລູກທີ່ຕາຍແລ້ວຍ້ອນເຫດຜົນທີ່ບໍ່ຮູ້ຕົວ.
ນ້ ຳ ຕານໃນແມ່ມີຜົນສະທ້ອນແນວໃດຕໍ່ເດັກນ້ອຍ?
ເດັກນ້ອຍ ກຳ ລັງປະສົບກັບຄວາມບົກຜ່ອງຫຼາຍຫຼືຂາດທາດນ້ ຳ ຕານໃນແມ່. ຖ້າລະດັບນ້ ຳ ຕານສູງຂື້ນ, ຫຼັງຈາກນັ້ນນ້ ຳ ຕານຫຼາຍເກີນໄປຈະເຂົ້າສູ່ລູກ. ດ້ວຍເຫດນີ້, ເດັກນ້ອຍອາດຈະມີຂໍ້ບົກພ່ອງທາງທ້ອງ.
ແຕ່ປະລິມານ glucose ໃນປະລິມານ ໜ້ອຍ ເກີນໄປກໍ່ຍັງເປັນອັນຕະລາຍ - ໃນກໍລະນີນີ້, ການພັດທະນາລະບົບອິນເຕີເນັດອາດຈະຊ້າລົງ.
ມັນເປັນສິ່ງທີ່ບໍ່ດີໂດຍສະເພາະຖ້າລະດັບນໍ້າຕານໃນເລືອດຫຼຸດລົງຫຼືເພີ່ມຂື້ນສູງເກີນໄປ - ຫຼັງຈາກນັ້ນ, ຄວາມເປັນໄປໄດ້ຂອງການຫຼຸລູກຈະເພີ່ມຂື້ນຫຼາຍສິບຄັ້ງ.
ນອກຈາກນັ້ນ, ດ້ວຍພະຍາດເບົາຫວານໃນຮ່າງກາຍຫຼື ທຳ ມະດາ, ການສະ ໜອງ ທາດນ້ ຳ ຕານຫຼາຍເກີນໄປຈະສະສົມຢູ່ໃນຮ່າງກາຍຂອງເດັກ, ປ່ຽນເປັນໄຂມັນ.
ນັ້ນແມ່ນ, ເດັກນ້ອຍອາດຈະເກີດມາໃຫຍ່ເກີນໄປ, ເຊິ່ງໃນເວລາເກີດລູກຈະເພີ່ມຄວາມສ່ຽງຕໍ່ຄວາມເສຍຫາຍຕໍ່ humerus.
ອີກຢ່າງ ໜຶ່ງ, ໃນເດັກນ້ອຍດັ່ງກ່າວ, ກະຕ່າຍຜະລິດອິນຊູລິນໃນປະລິມານຫຼາຍ ສຳ ລັບການ ນຳ ໃຊ້ນ້ ຳ ຕານຈາກແມ່. ເພາະສະນັ້ນ, ນ້ ຳ ຕານໃນເລືອດຂອງພວກເຂົາອາດຈະຖືກຫຼຸດລົງ.
ອາການ ທຳ ອິດຂອງພະຍາດເບົາຫວານ
ຕາມນັ້ນ, ແມ່ທີ່ຄາດຫວັງຄວນຈະມີວິທີການທີ່ມີຄວາມຮັບຜິດຊອບສູງໃນການວາງແຜນການຖືພາແລະຕິດຕາມສຸຂະພາບຂອງນາງຢ່າງລະມັດລະວັງໃນຂະນະທີ່ລໍຄອຍລູກ. ຖ້າບໍ່ມີອາການດັ່ງຕໍ່ໄປນີ້:
- ປາກແຫ້ງ
- polyuria (ຍ່ຽວເລື້ອຍໆເກີນໄປ),
- ຄວາມຫິວໂຫຍຄົງທີ່
- ການສູນເສຍນ້ ຳ ໜັກ ແລະຄວາມອ່ອນເພຍບວກກັບຄວາມຢາກອາຫານທີ່ເພີ່ມຂື້ນ,
- ຜິວຫນັງຄັນ
- ພະຍາດເຍື່ອຫຸ້ມສະມອງອັກເສບ.
ການຄຸມ ກຳ ເນີດ ສຳ ລັບການຖືພາຕໍ່ເນື່ອງກັບພະຍາດເບົາຫວານ
ແຕ່ໂຊກບໍ່ດີ, ໃນບາງກໍລະນີ, ມັນບໍ່ໄດ້ຖືກແນະ ນຳ ໃຫ້ສືບຕໍ່ການຖືພາ, ເພາະວ່າມັນເປັນອັນຕະລາຍເກີນໄປ ສຳ ລັບຊີວິດຂອງແມ່ຫຼືບໍ່ແຂງແຮງກັບການພັດທະນາໃນຮ່າງກາຍຂອງລູກໃນທ້ອງທີ່ບໍ່ຖືກຕ້ອງ. ທ່ານ ໝໍ ເຊື່ອວ່າການຖືພາຄວນຈະ ໝົດ ເວລາ:
- ການມີໂຣກເບົາຫວານໃນພໍ່ແມ່ທັງສອງ.
- ພະຍາດເບົາຫວານທີ່ທົນທານຕໍ່ Insulin ທີ່ມີແນວໂນ້ມທີ່ຈະເປັນໂຣກ ketoacidosis.
- ພະຍາດເບົາຫວານຂອງພະຍາດເບົາຫວານທີ່ສັບສົນໂດຍໂຣກປອດອັກເສບ.
- ການປະສົມປະສານຂອງວັນນະໂລກທີ່ເປັນໂຣກແລະໂຣກເບົາຫວານ.
- ການປະສົມປະສານຂອງຂໍ້ຂັດແຍ່ງ Rhesus ແລະພະຍາດເບົາຫວານ.
ໂພຊະນາການແລະການປິ່ນປົວດ້ວຍຢາ
ຖ້າທ່ານຫມໍສະຫລຸບວ່າການຖືພາສາມາດຮັກສາໄດ້, ຫຼັງຈາກນັ້ນເປົ້າ ໝາຍ ຕົ້ນຕໍຂອງພວກເຂົາແມ່ນການຊົດເຊີຍພະຍາດເບົາຫວານຢ່າງເຕັມສ່ວນ.
ນີ້ ໝາຍ ຄວາມວ່າແມ່ທີ່ຄາດຫວັງຈະຕ້ອງໄດ້ກິນອາຫານເລກ 9 ເຊິ່ງປະກອບມີທາດໂປຼຕີນທີ່ຄົບຖ້ວນ (ສູງເຖິງ 120 g ຕໍ່ມື້) ໃນຂະນະທີ່ ຈຳ ກັດປະລິມານຄາໂບໄຮເດຣດໃຫ້ 300-500 g ແລະໄຂມັນເຖິງ 50-60 ກຣາມ. ຜະລິດຕະພັນ, ້ໍາເຜີ້ງ, jam ແລະ້ໍາຕານ.
ຄາບອາຫານປະ ຈຳ ວັນໃນປະລິມານແຄລໍລີ່ຂອງມັນບໍ່ຄວນເກີນ 2500-3000 kcal. ເຖິງຢ່າງໃດກໍ່ຕາມ, ອາຫານນີ້ຄວນມີຄວາມສົມດຸນແລະບັນຈຸມີວິຕາມິນແລະແຮ່ທາດເປັນ ຈຳ ນວນຫຼວງຫຼາຍ.
ນອກຈາກນັ້ນ, ຄວນມີການສັງເກດເບິ່ງເວລາທີ່ ກຳ ນົດໄວ້ຢ່າງເຂັ້ມງວດກ່ຽວກັບການໄດ້ຮັບອາຫານແລະການສັກຢາອິນຊູລິນ. ແມ່ຍິງຖືພາທຸກຄົນທີ່ເປັນໂລກເບົາຫວານຕ້ອງໄດ້ຮັບສານອິນຊູລິນ, ໃນກໍລະນີນີ້, ຢາຕ້ານພະຍາດເບົາຫວານບໍ່ໄດ້ຖືກ ນຳ ໃຊ້.
ການເຂົ້າໂຮງ ໝໍ ແລະຮູບແບບການຈັດສົ່ງ
ເນື່ອງຈາກຄວາມຈິງທີ່ວ່າໃນລະຫວ່າງການຖືພາຄວາມຕ້ອງການປ່ຽນແປງອິນຊູລິນ, ຄວນນອນໂຮງ ໝໍ ແມ່ທີ່ເປັນໂລກເບົາຫວານຢ່າງ ໜ້ອຍ 3 ຄັ້ງ:
- ຫຼັງຈາກການຢ້ຽມຢາມທ່ານ ໝໍ ຄັ້ງ ທຳ ອິດ.
- ໃນຊ່ວງ 20-24 ອາທິດຂອງການຖືພາ, ໃນເວລາທີ່ຄວາມຕ້ອງການອິນຊູລິນປ່ຽນແປງເລື້ອຍໆ.
- ໃນ 32-36 ອາທິດ, ໃນເວລາທີ່ມີໄພຂົ່ມຂູ່ຂອງການເປັນພິດຊ້າ, ຮຽກຮ້ອງໃຫ້ມີການຕິດຕາມກວດກາຢ່າງລະມັດລະວັງກ່ຽວກັບສະພາບຂອງເດັກ. ໃນລະຫວ່າງການເຂົ້າໂຮງ ໝໍ ຄັ້ງສຸດທ້າຍ, ໄດ້ມີການຕັດສິນໃຈກ່ຽວກັບເວລາແລະວິທີການສົ່ງ.
ຢູ່ນອກໂຮງ ໝໍ, ແມ່ຍິງຖືພາດັ່ງກ່າວຄວນຢູ່ພາຍໃຕ້ການຊີ້ ນຳ ຢ່າງເປັນລະບົບຂອງແພດຊ່ຽວຊານທາງດ້ານ endocrinologist ແລະ ໝໍ ຕຳ ແຍ.
ການເລືອກໄລຍະເວລາການຈັດສົ່ງແມ່ນຖືວ່າເປັນ ໜຶ່ງ ໃນປະເດັນທີ່ຫຍຸ້ງຍາກທີ່ສຸດ, ເພາະວ່າຄວາມບໍ່ພຽງພໍຂອງ placental ກຳ ລັງເຕີບໃຫຍ່ແລະມີໄພຂົ່ມຂູ່ຕໍ່ການຕາຍຂອງລູກໃນທ້ອງ.
ສະຖານະການແມ່ນສັບສົນໂດຍຄວາມຈິງທີ່ວ່າເດັກນ້ອຍທີ່ເປັນໂລກເບົາຫວານໃນແມ່ມັກຈະມີຄວາມບໍ່ສົມບູນແບບທີ່ເປັນປະໂຫຍດ.
ຜູ້ຊ່ຽວຊານສ່ວນໃຫຍ່ພິຈາລະນາວ່າການຈັດສົ່ງໃນເບື້ອງຕົ້ນແມ່ນມີຄວາມ ຈຳ ເປັນ (ໄລຍະເວລາຈາກອາທິດທີ 35 ເຖິງອາທິດທີ 38 ຖືວ່າເປັນສິ່ງທີ່ດີທີ່ສຸດ). ວິທີການຈັດສົ່ງແມ່ນຖືກເລືອກໃນແຕ່ລະກໍລະນີແຕ່ລະບຸກຄົນ, ຄຳ ນຶງເຖິງສະພາບຂອງເດັກ, ແມ່ແລະປະຫວັດການເປັນພະຍາດ. ໃນເກືອບ 50% ຂອງກໍລະນີ, ແມ່ຍິງທີ່ເປັນໂລກເບົາຫວານແມ່ນໄດ້ຮັບການຜ່າຕັດ.
ໂດຍບໍ່ສົນເລື່ອງວ່າແມ່ຍິງຖືພາຈະເກີດລູກດ້ວຍຕົນເອງ, ຫຼືວ່າລາວຈະໄດ້ຮັບການຜ່າຕັດ, ໃນລະຫວ່າງການເກີດ, ການປິ່ນປົວດ້ວຍອິນຊູລິນບໍ່ຢຸດ. ນອກຈາກນັ້ນ, ເດັກເກີດ ໃໝ່ ຈາກແມ່ເຊັ່ນນັ້ນ, ເຖິງວ່າພວກມັນມີນ້ ຳ ໜັກ ຮ່າງກາຍຫຼາຍ, ແຕ່ແພດກໍ່ຖືວ່າເປັນເດັກກ່ອນໄວອັນຄວນ, ຕ້ອງການການດູແລພິເສດ. ເພາະສະນັ້ນ, ໃນຊ່ວງຊົ່ວໂມງ ທຳ ອິດຂອງຊີວິດ, ຄວາມສົນໃຈຂອງຜູ້ຊ່ຽວຊານແມ່ນແນໃສ່ການ ກຳ ນົດແລະຕ້ານການຜິດປົກກະຕິຂອງລະບົບຫາຍໃຈ, ໂຣກຊືມເສົ້າ, ການອັກເສບໃນເລືອດແລະການ ທຳ ລາຍລະບົບປະສາດສ່ວນກາງ. ໂຣກເບົາຫວານແລະການຖືພາແມ່ນແນວຄິດທີ່ຕ້ອງການການວາງແຜນລ່ວງ ໜ້າ ເພື່ອໃຫ້ລວມເຂົ້າກັນ. ຢາກໃຫ້ເກີດລູກທີ່ມີສຸຂະພາບແຂງແຮງ, ແມ່ຍິງຄວນມີສະຕິກຽມພ້ອມທີ່ຈະເຊື່ອຟັງກົດລະບຽບທີ່ເຂັ້ມງວດ: ປະຕິບັດຕາມອາຫານທີ່ແນ່ນອນ, ສັກຢາອິນຊູລິນ, ເຂົ້າໂຮງ ໝໍ ເປັນປະ ຈຳ. ເຖິງແມ່ນວ່າກ່ອນການຖືພາກໍ່ສາມາດຈັດການກັບຢາທີ່ມີທາດນ້ ຳ ຕານແລະອາຫານການກິນ, ຫຼັງຈາກນັ້ນໃນຂະນະທີ່ລໍຄອຍເດັກນ້ອຍມັນບໍ່ພຽງພໍ. ນອກຈາກນັ້ນ, ມັນຄວນລະວັງໃນໃຈວ່າຢາທີ່ມີນໍ້າຕານໃນລະດັບຕໍ່າແມ່ນຖືກຫ້າມຢ່າງເຂັ້ມງວດໃນເວລາຖືພາ, ເພາະມັນສາມາດເຮັດໃຫ້ເກີດຄວາມຜິດປົກກະຕິໃນການເກີດໃນເດັກ. ນີ້ຫມາຍຄວາມວ່າບາງຄັ້ງກ່ອນທີ່ຈະມີແນວຄິດທີ່ວາງແຜນໄວ້, ມັນຈະມີຄວາມ ຈຳ ເປັນທີ່ຈະຕ້ອງປ່ຽນເປັນອິນຊູລິນ. ຜູ້ທີ່ເປັນໂລກເບົາຫວານມັກຈະຖາມວ່າ: ມັນເປັນໄປໄດ້ບໍທີ່ຈະມີເດັກທີ່ມີສຸຂະພາບແຂງແຮງເປັນໂຣກຮ້າຍແຮງດັ່ງກ່າວ. ໃນສະ ໄໝ ກ່ອນ, ໂຣກເບົາຫວານແມ່ນສິ່ງກີດຂວາງທີ່ຮ້າຍແຮງຕໍ່ການເກີດຂອງເດັກ. ມັນໄດ້ຖືກເຊື່ອວ່າເດັກບໍ່ພຽງແຕ່ສາມາດສືບທອດພະຍາດໄດ້, ແຕ່ກໍ່ຍັງເກີດມາພ້ອມກັບບັນຫາສຸຂະພາບທີ່ຮ້າຍແຮງ. ເມື່ອເວລາຜ່ານໄປ, ຢາທີ່ທັນສະ ໄໝ ໄດ້ປ່ຽນແປງວິທີການໃນການໃຫ້ ກຳ ເນີດເດັກນ້ອຍທີ່ເປັນໂລກເບົາຫວານ. ໃນການສຶກສາຮ່ວມກັນ, ນັກຊ່ຽວຊານດ້ານ endocrinologist ແລະຜູ້ຊ່ຽວຊານດ້ານ gynecologist ໄດ້ມາເປັນເອກະສັນກັນວ່າ: ເປັນໂລກເບົາຫວານ, ແມ່ຍິງສາມາດເກີດລູກທີ່ມີສຸຂະພາບດີ. ແຕ່ມັນເປັນສິ່ງ ສຳ ຄັນທີ່ຈະເຂົ້າໃຈຄວາມຮັບຜິດຊອບທັງ ໝົດ ຂອງການຕັດສິນໃຈແລະວາງແຜນການຖືພາຢ່າງລະມັດລະວັງ. ບໍ່ວ່າເດັກເກີດບໍ່ສະບາຍຫລືມີສຸຂະພາບແຂງແຮງແມ່ນຂື້ນກັບນ້ ຳ ຕານໃນເລືອດ. ຖ້າທ່ານບໍ່ຄວບຄຸມລະດັບຂອງມັນ, ໂດຍສະເພາະໃນໄລຍະການສ້າງຕັ້ງຂອງລູກ, ອາການແຊກຊ້ອນອາດຈະເກີດຂື້ນໃນແມ່ແລະເດັກ. ໃນຜູ້ຊາຍທີ່ເປັນໂລກເບົາຫວານ, ຄຸນນະພາບຂອງເຊື້ອອະສຸຈິແມ່ນມີຜົນກະທົບ ໜັກ. ຄວາມຮຸນແຮງຂອງພະຍາດວິທະຍາທີ່ສູງຂື້ນ, ການຖືພາຂອງເດັກນ້ອຍຈະ ໜ້ອຍ ລົງ. ໂຣກເບົາຫວານ mellitus ມີຜົນກະທົບທາງລົບຕໍ່ທຸກໆລະບົບທີ່ ສຳ ຄັນໃນຮ່າງກາຍຂອງຄົນປ່ວຍ. ຫມາກໄຂ່ຫຼັງ, ຕັບ, ລະບົບຫົວໃຈແລະລະບົບປະສາດແມ່ນຢູ່ພາຍໃຕ້ຄວາມກົດດັນຢ່າງ ໜັກ. ນັ້ນແມ່ນເຫດຜົນທີ່ວ່າມີຄວາມສ່ຽງຕໍ່ການຢຸດເຊົາການຖືພາທີ່ບໍ່ຕ້ອງການແລະເປັນໄພຂົ່ມຂູ່ຕໍ່ຊີວິດໃນແມ່ຍິງ. ຄວາມສ່ຽງຂອງອາການແຊກຊ້ອນແມ່ນໄດ້ຮັບຜົນກະທົບຈາກອາຍຸຂອງການສະແດງຄັ້ງ ທຳ ອິດຂອງພະຍາດວິທະຍາ, ໄລຍະເວລາຂອງຫຼັກສູດຂອງມັນ. ເຖິງວ່າຈະມີຄວາມກ້າວ ໜ້າ ທາງການແພດສູງ, ມັນກໍ່ມີປັດໃຈ ຈຳ ນວນ ໜຶ່ງ ທີ່ແພດບໍ່ແນະ ນຳ ໃຫ້ເກີດເມື່ອ: ຄວາມລົ້ມເຫຼວຂອງຫມາກໄຂ່ຫຼັງແມ່ນ contraindication ສໍາລັບການຖືພາ.ການວາງແຜນການຖືພາ
ຜູ້ເປັນໂລກເບົາຫວານສາມາດມີລູກໄດ້ບໍ?

ຂ້ອຍສາມາດຖືພາພະຍາດເບົາຫວານໄດ້ບໍ?
ໃນເວລາທີ່ມັນເປັນໄປບໍ່ໄດ້ແທ້ໆທີ່ຈະມີເດັກນ້ອຍທີ່ເປັນໂລກເບົາຫວານ?
ຄວາມສ່ຽງຕໍ່ສຸຂະພາບຂອງແມ່ແລະເດັກທີ່ບໍ່ໄດ້ເກີດມາແມ່ນບໍ່ມີຄ່າ. ເຖິງແມ່ນວ່າໃນຢາມີກໍລະນີເມື່ອພໍ່ແມ່ເປັນໂລກເບົາຫວານມີລູກທີ່ມີສຸຂະພາບແຂງແຮງດີ. ແຕ່ຖ້າບໍ່ມີການເຂົ້າຮ່ວມຂອງແພດ ໝໍ, ມັນບໍ່ໄດ້ຖືກແນະ ນຳ ໃຫ້ແກ້ໄຂບັນຫາ ສຳ ຄັນດັ່ງກ່າວ. ເພື່ອໃຫ້ເກີດລູກທີ່ມີສຸຂະພາບແຂງແຮງແລະບໍ່ເປັນອັນຕະລາຍຕໍ່ສຸຂະພາບຂອງແມ່, ການຖືພາທີ່ເປັນໂລກເບົາຫວານຄວນໄດ້ຮັບການວາງແຜນແລະຕົກລົງເຫັນດີກັບທ່ານ ໝໍ - ຜູ້ຊ່ຽວຊານດ້ານພະຍາດ endocrinologist, ຜູ້ຊ່ຽວຊານດ້ານ gynecologist, ຜູ້ຊ່ຽວຊານດ້ານຫົວໃຈ.
ລັກສະນະການວາງແຜນ
ຕາມກົດລະບຽບ, ພວກເຂົາບໍ່ໄດ້ຮຽນຮູ້ທັນທີກ່ຽວກັບການຖືພາໂດຍບັງເອີນ, ແຕ່ 5-6 ອາທິດຫຼັງຈາກການຖືພາ. ໃນລະຫວ່າງໄລຍະເວລານີ້, ລູກໃນທ້ອງຈະເປັນອະໄວຍະວະພາຍໃນແລະລະບົບທີ່ ສຳ ຄັນໃນຮ່າງກາຍ. ຖ້າບໍ່ມີການກວດສອບລະດັບນ້ ຳ ຕານ, ພະຍາດວິທະຍາບໍ່ສາມາດຫຼີກລ້ຽງໄດ້, ແລະເດັກອາດຈະເຈັບປ່ວຍ. ນັ້ນແມ່ນເຫດຜົນທີ່ວ່າໄລຍະການວາງແຜນການຖືພາໃນຂັ້ນຕົ້ນຂອງໂຣກເບົາຫວານແມ່ນມີຄວາມ ສຳ ຄັນຫຼາຍ.
ແມ່ຍິງທີ່ເປັນໂລກເບົາຫວານ, ພາຍໃຕ້ການຊີ້ ນຳ ຢ່າງເຄັ່ງຄັດຂອງແພດ ໝໍ ຕ້ອງປະຕິບັດຕາມ ຄຳ ແນະ ນຳ ດັ່ງຕໍ່ໄປນີ້:
- ບັນລຸການຊົດເຊີຍທີ່ສົມບູນຂອງພະຍາດວິທະຍາ 2-3 ເດືອນກ່ອນເກີດ. ໃນກະເພາະອາຫານຫວ່າງເປົ່າ, ລະດັບນໍ້າຕານຄວນຈະຢູ່ທີ່ 3.5-6 mmol / l, ແລະຫຼັງຈາກກິນ - ບໍ່ເກີນ 8 mmol.
- ສຳ ເລັດການກວດກາທີ່ສົມບູນ.
- ຄຸ້ນເຄີຍຕົວເອງກັບແຜນການຄວບຄຸມສ່ວນບຸກຄົນ ສຳ ລັບຄວາມແຕກຕ່າງຈາກລະດັບນ້ ຳ ຕານປົກກະຕິ.
- ສ້າງຕັ້ງຄາບອາຫານ, ປັບອາຫານ.
- ເຂົ້າຮ່ວມຫລັກສູດການວາງແຜນການຖືພາພິເສດ.
ການຄຸ້ມຄອງການຖືພາ
ແມ່ຍິງທີ່ເປັນໂຣກເບົາຫວານຕ້ອງໄດ້ນອນໂຮງ ໝໍ ຢ່າງ ໜ້ອຍ 3 ເທື່ອເພື່ອຮັກສາໄວ້ຢູ່ຄລີນິກ:
ການເຂົ້າໂຮງ ໝໍ ໃນໄຕມາດທີສາມແມ່ນມີຄວາມ ຈຳ ເປັນທີ່ຈະຕ້ອງກຽມແມ່ຍິງຖືພາເພື່ອການເກີດລູກ.
- ການເຂົ້າໂຮງ ໝໍ ແຫ່ງ ທຳ ອິດແມ່ນແນໃສ່ການແກ້ໄຂໂພຊະນາການແລະການແນະ ນຳ ລະບຽບການຮັກສາອິນຊູລິນ. ຄວາມຕ້ອງການຂອງອິນຊູລິນໃນແຕ່ລະໄລຍະຂອງການຖືພາແມ່ນແຕກຕ່າງກັນ, ສະນັ້ນທ່ານ ໝໍ ຈຶ່ງເລືອກປະລິມານຢາ. ຢາອື່ນໆຍ້ອນການພັດທະນາຂອງຜົນກະທົບ teratogenic ບໍ່ໄດ້ຖືກນໍາໃຊ້.
- ການເຂົ້າໂຮງ ໝໍ ຄັ້ງທີ 2 ແມ່ນມີຄວາມ ຈຳ ເປັນພາຍຫຼັງອາທິດທີ 20. ມັນເກີດຈາກການເສື່ອມໂຊມຂອງສະຫວັດດີພາບຍ້ອນການປ່ຽນແປງຂອງຄວາມຮ້າຍແຮງຂອງພະຍາດ.
- ການເຂົ້າໂຮງ ໝໍ ແຫ່ງທີສາມ - ຫຼັງຈາກ 32 ອາທິດ. ມັນເປັນສິ່ງ ຈຳ ເປັນ ສຳ ລັບການກະກຽມ ສຳ ລັບການຄວບຄຸມການເກີດລູກແລະການຄວບຄຸມລູກໃນທ້ອງ.
ເພື່ອປ້ອງກັນຄວາມຫິວໂຫຍທາດແປ້ງ, ແມ່ຍິງຄວນກິນ ໝາກ ໄມ້ແລະຜັກທຸກໆມື້ໃນລະຫວ່າງການຖືພາ.
ມັນເປັນເລື່ອງຍາກ ສຳ ລັບແມ່ຍິງທີ່ເປັນໂລກເບົາຫວານໃນການ ນຳ ພາການຖືພາໃນໄລຍະເວລາຂອງການເຈັບທີ່ ກຳ ນົດໂດຍແພດ (40 ອາທິດ), ອາທິດສຸດທ້າຍໄດ້ສັບສົນຢ່າງຫຼວງຫຼາຍຕໍ່ຫຼັກສູດຂອງພະຍາດທີ່ກ່ຽວຂ້ອງ. ໄລຍະເວລາທີ່ຍອມຮັບໃນການຈັດສົ່ງແມ່ນ 36-37 ອາທິດ, ໂດຍ ຄຳ ນຶງເຖິງສະພາບການຂອງແຕ່ລະຄົນ. ໃນການພັດທະນາຂອງ fetus ຂອງໄລຍະເວລາທີ່ໄດ້ລະບຸໄວ້, ຄວາມບໍ່ສົມດຸນໄດ້ຖືກສັງເກດເຫັນ, ເພາະສະນັ້ນ, ການເກີດລູກໃນໄວເດັກແມ່ນບໍ່ຕ້ອງການ.
ການຖືພາແລະພະຍາດເບົາຫວານ: ສາມາດເກີດລູກໄດ້ແລະມີຄວາມຫຍຸ້ງຍາກຫຍັງແດ່ທີ່ສາມາດເກີດຂື້ນ?

ໃນເວລາທີ່ແມ່ຍິງຄິດກ່ຽວກັບການວາງແຜນເດັກ, ນາງພະຍາຍາມຍົກເວັ້ນປັດໃຈລົບທີ່ສາມາດສົ່ງຜົນກະທົບຕໍ່ສຸຂະພາບຂອງລາວ.
ແມ່ທີ່ມີຄວາມຄາດຫວັງຫຼາຍຄົນເຊົາສູບຢາແລະເຫຼົ້າ, ເລີ່ມຕົ້ນປະຕິບັດຕາມອາຫານພິເສດແລະກຽມອາຫານ multivitamin. ແມ່ຍິງທີ່ເປັນໂຣກເບົາຫວານບໍ່ພຽງແຕ່ຖືກບັງຄັບໃຫ້ກະກຽມການຖືພາຢ່າງລະມັດລະວັງເທົ່ານັ້ນ, ພວກເຂົາຕ້ອງໄດ້ກຽມຕົວ ສຳ ລັບຄວາມແປກໃຈທີ່ບໍ່ດີຫຼາຍ.
ໃນບາງກໍລະນີ, ເຈົ້າຕ້ອງປະຖິ້ມແນວຄິດທີ່ຈະມີລູກຢ່າງສົມບູນ. ຄວາມຢ້ານກົວຂອງການຖືພາແມ່ນສົມເຫດສົມຜົນໃນພະຍາດນີ້, ແລະມັນກໍ່ເປັນໄປໄດ້ທີ່ຈະເກີດລູກໃນໂລກເບົາຫວານປະເພດ 1 ແລະປະເພດ 2?
ເນື້ອແທ້ຂອງພະຍາດ
ຫຼາຍຄົນຖືວ່າພະຍາດເບົາຫວານເປັນພະຍາດດຽວ. ເນື້ອແທ້ຂອງມັນແມ່ນຢູ່ໃນປະກົດການ ໜຶ່ງ - ການເພີ່ມຂື້ນຂອງນ້ ຳ ຕານໃນເລືອດ.
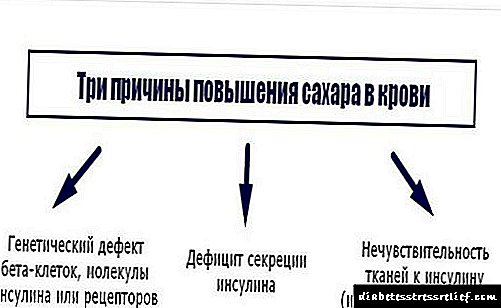
ແຕ່ໃນຄວາມເປັນຈິງ, ພະຍາດເບົາຫວານແມ່ນແຕກຕ່າງກັນ, ຂື້ນກັບກົນໄກຂອງຮູບລັກສະນະຂອງມັນ. ໂຣກເບົາຫວານປະເພດ 1 ແມ່ນຖືກບົ່ງມະຕິໃນຄົນທີ່ເປັນໂຣກຕັບອ່ອນ.
ຈຸລັງຂອງມັນສັງເຄາະອິນຊູລິນ ໜ້ອຍ ລົງ, ເຊິ່ງສາມາດເອົານ້ ຳ ຕານຈາກເລືອດໄປສູ່ຕັບ, ປ່ຽນມັນຢູ່ບ່ອນນັ້ນເປັນຮູບແບບໂມເລກຸນທີ່ບໍ່ສາມາດລະລາຍໄດ້ - glycogen. ເພາະສະນັ້ນຊື່ຂອງພະຍາດ - ພະຍາດເບົາຫວານທີ່ຂື້ນກັບອິນຊູລິນ.
ໂລກເບົາຫວານຊະນິດທີ 2 ບໍ່ກ່ຽວຂ້ອງກັບການຫຼຸດລົງຂອງການສັງເຄາະອິນຊູລິນ, ແຕ່ວ່າມີພູມຕ້ານທານຂອງຮໍໂມນນີ້ໂດຍຈຸລັງຂອງຮ່າງກາຍ. ນັ້ນແມ່ນ, insulin ແມ່ນພຽງພໍ, ແຕ່ວ່າມັນບໍ່ສາມາດປະຕິບັດຫນ້າທີ່ຂອງມັນໄດ້, ສະນັ້ນ glucose ຍັງຢູ່ໃນເລືອດ. ຮູບແບບຂອງພະຍາດນີ້ສາມາດຍັງຄົງບໍ່ສະ ໝໍ່າ ສະ ເໝີ ແລະຍາວນານກວ່າເກົ່າ.
ແມ່ຍິງຖືພາມີຮູບແບບເບົາຫວານທີ່ແຕກຕ່າງຈາກຮ່າງກາຍ - ການມີທ່າທາງ. ມັນເກີດຂື້ນສອງສາມອາທິດກ່ອນການເກີດແລະຍັງປະກອບດ້ວຍຄວາມຫຍຸ້ງຍາກໃນການ ນຳ ໃຊ້ນ້ ຳ ຕານຈາກກະແສເລືອດ.
ດ້ວຍໂຣກເບົາຫວານ, ຄົນເຮົາພັດທະນາພະຍາດຕ່າງໆທີ່ເຮັດໃຫ້ຊີວິດຂອງລາວສັບສົນ. ຂະບວນການຂອງທາດແປ້ງເກືອໃນນໍ້າແມ່ນຖືກລົບກວນ, ຄົນເຮົາຫິວນ້ ຳ, ລາວຮູ້ສຶກອ່ອນເພຍ.
ວິໄສທັດອາດຈະຫຼຸດລົງ, ຄວາມກົດດັນອາດຈະເພີ່ມຂື້ນ, ລັກສະນະຂອງຜິວຫນັງຈະເສື່ອມໂຊມ, ແລະຄວາມເສຍຫາຍຂອງມັນຈະບໍ່ຫາຍດີເປັນເວລາດົນ. ນີ້ບໍ່ແມ່ນບັນຊີລາຍຊື່ຄົບຖ້ວນຂອງຄວາມຫຍຸ້ງຍາກແລະອັນຕະລາຍທີ່ຜູ້ປ່ວຍເປັນໂລກເບົາຫວານປະເຊີນ.
ປະກົດການທີ່ເປັນອັນຕະລາຍທີ່ສຸດແມ່ນອາການມຶນຊາ hyperglycemic, ເຊິ່ງສາມາດພັດທະນາດ້ວຍການໂດດທີ່ບໍ່ຄວບຄຸມໃນນ້ ຳ ຕານຫຼາຍໆຄັ້ງເມື່ອທຽບກັບມາດຕະຖານ. ສະພາບການນີ້ສາມາດເຮັດໃຫ້ຮ່າງກາຍຕາຍ.
ຖ້າແມ່ຍິງໄດ້ສັງເກດເຫັນອາການຂອງໂລກເບົາຫວານ, ມັນກໍ່ເປັນສິ່ງຈໍາເປັນທີ່ຈະຕ້ອງປຶກສາທ່ານຫມໍ, ໂດຍບໍ່ສົນເລື່ອງຂອງການມີຫຼືບໍ່ມີແຜນການຖືພາ.
ການຖືພາແລະການເກີດລູກຂອງໂຣກເບົາຫວານ
ກ່ອນການຄົ້ນພົບຂອງອິນຊູລິນ, ປະຊາຊົນເຊື່ອວ່າພະຍາດເບົາຫວານບໍ່ຄວນໃຫ້ ກຳ ເນີດ. ນີ້ແມ່ນຍ້ອນອັດຕາການຢູ່ລອດຕໍ່າຂອງເດັກເກີດ ໃໝ່, ອັດຕາສ່ວນສູງຂອງການຕາຍຂອງລູກໃນທ້ອງແລະເປັນໄພອັນຕະລາຍຕໍ່ຊີວິດຂອງແມ່.
ຫຼາຍກ່ວາເຄິ່ງ ໜຶ່ງ ຂອງການຖືພາແມ່ນສິ້ນສຸດລົງ ສຳ ລັບແມ່ຍິງຫຼືເດັກນ້ອຍ. ແຕ່ຫຼັງຈາກການພັດທະນາວິທີການປິ່ນປົວໂຣກເບົາຫວານປະເພດ 1 (ທີ່ພົບເຫັນຫຼາຍທີ່ສຸດ) ດ້ວຍອິນຊູລິນ, ຄວາມສ່ຽງເຫຼົ່ານີ້ເລີ່ມຫຼຸດລົງ.
ໃນປະຈຸບັນ, ຢູ່ໃນສຸກສາລາຫຼາຍແຫ່ງ, ອັດຕາການຕາຍຂອງເດັກໃນແມ່ທີ່ເປັນໂລກເບົາຫວານໄດ້ຫຼຸດລົງ, ໂດຍສະເລ່ຍເຖິງ 15%, ແລະຢູ່ໃນສະຖາບັນທີ່ມີລະດັບການດູແລຮັກສາທາງການແພດສູງ - ເຖິງ 7%. ເພາະສະນັ້ນ, ທ່ານສາມາດໃຫ້ ກຳ ເນີດພະຍາດເບົາຫວານໄດ້.
ຄວາມເປັນໄປໄດ້ຂອງອາການແຊກຊ້ອນໃນແມ່ຍິງຖືພາທີ່ມີໂລກເບົາຫວານແມ່ນຍັງຄົງຢູ່. ຂະບວນການໃນການເກີດລູກແມ່ນມີຄວາມຫຍຸ້ງຍາກຫຼາຍ ສຳ ລັບແມ່ຍິງທີ່ຈະອົດທົນກັບພະຍາດທາງດ້ານເຊື້ອພະຍາດດັ່ງກ່າວ, ຄວາມສ່ຽງຂອງການຫຼຸລູກຫຼືການເກີດລູກກ່ອນ ກຳ ນົດຍັງສູງ. ຮ່າງກາຍຂອງພວກເຂົາອ່ອນແອລົງຍ້ອນໂຣກຊໍາເຮື້ອ, ແລະການຖືພາຫຼາຍໆຄັ້ງກໍ່ເພີ່ມພາລະໃນອະໄວຍະວະຕ່າງໆ.
ຖ້າຜົວຂອງຂ້ອຍມີໂຣກເບົາຫວານປະເພດ 1, ມັນສາມາດເກີດລູກໄດ້ບໍ?
ມີຄວາມເປັນໄປໄດ້ໃນການຖ່າຍທອດພະຍາດໂດຍການເປັນມໍລະດົກ (2% ຖ້າວ່າແມ່ທີ່ຄາດຫວັງໄດ້ປ່ວຍ, 5% ຖ້າພໍ່ເປັນໄຂ້, ແລະ 25% ຖ້າພໍ່ແມ່ເຈັບປ່ວຍ).
ເຖິງແມ່ນວ່າເດັກນ້ອຍຈະບໍ່ສືບທອດໂລກພະຍາດນີ້, ມັນກໍ່ຍັງຮູ້ສຶກເຖິງຜົນກະທົບທີ່ບໍ່ດີຂອງການເພີ່ມນໍ້າຕານໃນເລືອດຂອງແມ່ໃນໄລຍະທີ່ເດັກພັດທະນາ.
ລູກໃນທ້ອງໃຫຍ່ສາມາດພັດທະນາໄດ້, ປະລິມານຂອງນ້ ຳ amniotic ມັກຈະເພີ່ມຂື້ນຫຼາຍເກີນໄປ, ເດັກນ້ອຍອາດຈະເປັນໂຣກ hypoxia ຫຼືພະຍາດທາງເດີນອາຫານ. ເດັກເກີດ ໃໝ່ ດັ່ງກ່າວປັບຕົວເຂົ້າກັບຊີວິດນອກຮ່າງກາຍຂອງແມ່ເປັນເວລາດົນນານ, ສ່ວນຫຼາຍມັກຈະເປັນພະຍາດຕິດຕໍ່.
ເດັກນ້ອຍບາງຄົນເນື່ອງຈາກຄວາມບໍ່ສົມດຸນຢ່າງບໍ່ຢຸດຢັ້ງໃນການເຜົາຜະຫລານອາຫານເກີດມາພ້ອມກັບຄວາມຜິດປົກກະຕິໃນທ້ອງ. ສິ່ງນີ້ບໍ່ພຽງແຕ່ເຮັດໃຫ້ຄຸນນະພາບໃນຊີວິດຂອງເຂົາເຈົ້າຫຼຸດລົງເທົ່ານັ້ນ, ແຕ່ມັນຍັງສາມາດ ນຳ ໄປສູ່ການເສຍຊີວິດຕອນຍັງນ້ອຍ. ເດັກເກີດ ໃໝ່ ດັ່ງກ່າວຍັງມີອາການພາຍນອກທີ່ມີລັກສະນະ - ໃບ ໜ້າ ຮອບ, ການພັດທະນາຂອງເນື້ອເຍື່ອ subcutaneous ຫຼາຍເກີນໄປ, ມີນ້ ຳ ໜັກ ເກີນ, ຜິວຂາວແລະມີຈຸດດ່າງໄຫຼ. ການເກີດລູກເອງກັບພະຍາດເບົາຫວານສາມາດສັບສົນຫຼາຍ. ກິດຈະກໍາແຮງງານສາມາດອ່ອນແອລົງ, ແລະຫຼັງຈາກນັ້ນຂະບວນການຂອງຮູບລັກສະນະຂອງເດັກນ້ອຍຈະຊັກຊ້າ. ນີ້ແມ່ນ fraught ກັບການພັດທະນາຂອງ hypoxia ໃນເດັກ, ການລະເມີດຂອງຫົວໃຈຂອງລາວ. ສະນັ້ນ, ການເກີດລູກກັບປັດໃຈສ່ຽງນີ້ຄວນ ດຳ ເນີນພາຍໃຕ້ການຄວບຄຸມທີ່ໃກ້ທີ່ສຸດ. ສິ່ງທີ່ ໜ້າ ສົນໃຈແມ່ນ, ໃນໄລຍະຖືພາ, ຮ່າງກາຍຂອງຜູ້ຍິງປະສົບກັບໂລກເບົາຫວານດ້ວຍວິທີຕ່າງໆ. ໃນເດືອນ ທຳ ອິດແລະກ່ອນການເກີດລູກ, ແມ່ຍິງຖືພາອາດຈະຮູ້ສຶກໂລ່ງໃຈ, ລາວຫຼຸດລົງໃນປະລິມານທີ່ໃຊ້ຢາອິນຊູລິນ. ນີ້ເກີດຂື້ນຍ້ອນການປ່ຽນແປງຂອງຮໍໂມນ. ການຖືພາກາງແມ່ນໄລຍະທີ່ຫຍຸ້ງຍາກທີ່ສຸດໃນເວລາທີ່ການສະແດງອອກຂອງໂລກພະຍາດດັ່ງກ່າວສາມາດຮຸນແຮງຂຶ້ນແລະປະກອບດ້ວຍພາວະແຊກຊ້ອນຕ່າງໆ. ການທີ່ຮ່າງກາຍຂອງແມ່ຍິງມີພຶດຕິ ກຳ ແນວໃດໃນເວລາເກີດລູກແມ່ນຂື້ນກັບຄຸນລັກສະນະຂອງແຕ່ລະບຸກຄົນ: ທັງການຫຼຸດລົງຂອງນ້ ຳ ຕານແລະການກະໂດດກໍ່ຈະເກີດຂື້ນ. ຖ້າທ່ານ ໝໍ ບໍ່ເຫັນການຂັດແຍ້ງທີ່ຮ້າຍແຮງ ສຳ ລັບການຖືພາ, ແມ່ຍິງຕ້ອງຄິດໃນແງ່ດີ - ເບິ່ງແຍງຕົວເອງໃນຂະນະທີ່ ນຳ ເດັກນ້ອຍຈະປົກປ້ອງລາວຈາກບັນຫາສຸຂະພາບ. ບໍ່ມີໃຜສາມາດຫ້າມບໍ່ໃຫ້ແມ່ຍິງເກີດລູກໄດ້, ແຕ່ວ່າໃນສະພາບການທີ່ຫຍຸ້ງຍາກ, ທ່ານ ໝໍ ອາດແນະ ນຳ ໃຫ້ປະຖິ້ມແນວຄິດທີ່ຈະມີລູກຫຼືສະ ເໜີ ໃຫ້ຢຸດເຊົາການຖືພາຖ້າການຖືພາໄດ້ເກີດຂຶ້ນແລ້ວ.ມັນບໍ່ໄດ້ຖືກແນະ ນຳ ໃຫ້ໃຫ້ ກຳ ເນີດຖ້າ:ຂ້ອຍສາມາດເກີດລູກເບົາຫວານປະເພດ 1 ໄດ້ບໍ່?
ຖ້າມີການຕັດສິນໃຈທີ່ຈະຢຸດການຖືພາ, ນີ້ແມ່ນເຮັດກ່ອນ 12 ອາທິດ.
ໃນກໍລະນີທີ່ແມ່ຍິງຍັງຕັດສິນໃຈສືບຕໍ່ລ້ຽງລູກ, ທ່ານ ໝໍ ຄວນເຕືອນກ່ຽວກັບຄວາມສ່ຽງທັງ ໝົດ ທີ່ອາດຈະລໍຖ້າລາວ.
ຖ້າທ່ານຫມໍແນະ ນຳ ຢ່າງແຂງແຮງໃຫ້ປະຖິ້ມແນວຄິດທີ່ຈະຖືພາ, ທ່ານບໍ່ຄວນສຸມໃສ່ບັນຫານີ້, ທ່ານ ຈຳ ເປັນຕ້ອງຊອກຫາເປົ້າ ໝາຍ ແລະຄວາມສຸກອື່ນໆໃນຊີວິດ.
ເຮັດແນວໃດເພື່ອຮັກສາການຖືພາ?
ຄຳ ຖາມດັ່ງກ່າວແມ່ນຄວນພິຈາລະນາເຖິງແມ່ນວ່າກ່ອນຈະເກີດລູກ. ຍິ່ງໄປກວ່ານັ້ນ, ໃນແງ່ມຸມນີ້, ການມີລູກ ສຳ ເລັດຜົນແມ່ນຂື້ນກັບພຶດຕິ ກຳ ທີ່ຖືກຕ້ອງຂອງພໍ່ແມ່ຂອງແມ່ໃນອະນາຄົດ.
ຕາມກົດລະບຽບ, ໂຣກເບົາຫວານທີ່ພົບເລື້ອຍທີ່ສຸດແມ່ນປະກົດຂື້ນໃນໄວເດັກຫລືໄວລຸ້ນ.
ຖ້າພໍ່ແມ່ຕິດຕາມສະພາບຂອງລູກສາວຂອງພວກເຂົາຢ່າງລະມັດລະວັງ, ຄວບຄຸມນ້ ຳ ຕານແລະໃຊ້ມາດຕະການທີ່ ຈຳ ເປັນເພື່ອເຮັດໃຫ້ມັນເປັນປົກກະຕິ, ທັນເວລາ, ຮ່າງກາຍຂອງເດັກຍິງຈະໄດ້ຮັບຜົນກະທົບ ໜ້ອຍ ຈາກພະຍາດດັ່ງກ່າວ. ມັນ ຈຳ ເປັນບໍ່ພຽງແຕ່ດູແລລູກຂອງທ່ານເອງເທົ່ານັ້ນ, ແຕ່ຍັງຕ້ອງສອນໃຫ້ລາວເຮັດທຸກສິ່ງທີ່ ຈຳ ເປັນດ້ວຍຕົນເອງ.
ຖ້າແມ່ຍິງຕິດຕາມຕົວຊີ້ວັດນ້ ຳ ຕານຢູ່ເລື້ອຍໆແລະຖ້າ ຈຳ ເປັນກໍ່ຕ້ອງໄດ້ຮັບການຮັກສາ, ມັນຈະງ່າຍ ສຳ ລັບລາວທີ່ຈະກຽມພ້ອມ ສຳ ລັບການຖືພາ. ທ່ານອາດຈະຕ້ອງໄດ້ຜ່ານການກວດກາເພີ່ມເຕີມແລະໄປຫາ ໝໍ ເລື້ອຍໆ, ຜູ້ທີ່ຈະໃຫ້ ຄຳ ແນະ ນຳ ກ່ຽວກັບການວາງແຜນຄອບຄົວ.
ໃນລະຫວ່າງການຖືພາ, ທ່ານ ຈຳ ເປັນຕ້ອງກວດເບິ່ງລະດັບນ້ ຳ ຕານທຸກໆວັນ, ຫຼາຍໆຄັ້ງ (ຫຼາຍປານໃດ - ທ່ານ ໝໍ ຈະບອກທ່ານ).
ມັນເປັນສິ່ງຈໍາເປັນທີ່ຈະຕ້ອງຜ່ານການກວດກາ, ການວິເຄາະ. ໃນກໍລະນີຫຼາຍທີ່ສຸດ, ມັນໄດ້ຖືກແນະ ນຳ ໃຫ້ໄປໂຮງ ໝໍ ສາມຄັ້ງໃນໄລຍະທີ່ຖືພາເດັກນ້ອຍເພື່ອການຕິດຕາມກວດກາຢ່າງລະມັດລະວັງກ່ຽວກັບສະພາບຂອງແມ່ຍິງ, ລູກໃນທ້ອງແລະການແກ້ໄຂການປິ່ນປົວດ້ວຍອິນຊູລິນ.
ໃນໂລກເບົາຫວານ, ແນະ ນຳ ໃຫ້ບໍລິຫານອິນຊູລິນຢ່າງສະ ໝ ່ ຳ ສະ ເໝີ, ຢ່າງ ໜ້ອຍ ໃນປະລິມານນ້ອຍ, ສິ່ງນີ້ຈະເຮັດໃຫ້ຜົນກະທົບທີ່ເປັນອັນຕະລາຍຂອງພະຍາດຕິດເຊື້ອໃນທ້ອງ. ວິທີການ ກຳ ເນີດຕ້ອງໄດ້ຮັບການຄິດລ່ວງ ໜ້າ. ໃນກໍລະນີຫຼາຍທີ່ສຸດ, ທ່ານ ໝໍ ມັກການເກີດລູກແບບ ທຳ ມະຊາດ. ຖ້າວ່າສະພາບຂອງແມ່ບໍ່ພໍໃຈຫລາຍ, ແລະແຮງງານຍັງນ້ອຍ, ທ່ານຕ້ອງເຮັດພາກສ່ວນທີ່ຜ່າຕັດ.
ຄຳ ຖະແຫຼງທີ່ວ່າໂຣກເບົາຫວານແມ່ນການສະແດງໃຫ້ເຫັນເຖິງການຜ່າຕັດແມ່ນເລື່ອງຄວາມລຶກລັບ, ແມ່ຍິງສາມາດເກີດລູກດ້ວຍຕົວເອງຢ່າງ ສຳ ເລັດຜົນ, ຖ້າບໍ່ມີອາການແຊກຊ້ອນໃດໆ. ໃນລະຫວ່າງການເກີດລູກ, ທ່ານ ໝໍ ສາມາດບໍລິຫານອອກຊິໂທຊິນເພື່ອເຮັດໃຫ້ການຫົດຕົວຂອງມົດລູກເປັນປົກກະຕິເພື່ອ ອຳ ນວຍຄວາມສະດວກໃຫ້ແກ່ຂະບວນການ. ໃນບາງກໍລະນີ, ການລະບາດວິທະຍາໄດ້ຖືກສ້າງຂື້ນ, ເຊິ່ງຊ່ວຍໃຫ້ເດັກສາມາດກ້າວ ໜ້າ ໄປຕາມເສັ້ນທາງເກີດ.
ຄວນກິນຕາມອາຫານພິເສດ.
ດ້ານ ໜຶ່ງ, ມັນຄວນປະກອບມີພຽງແຕ່ຜະລິດຕະພັນທີ່ບໍ່ປະກອບສ່ວນເຮັດໃຫ້ນ້ ຳ ຕານໃນເລືອດເພີ່ມຂື້ນເທົ່ານັ້ນ, ໃນອີກດ້ານ ໜຶ່ງ, ຈຳ ເປັນຕ້ອງມີອາຫານສົມບູນເຊິ່ງ ຄຳ ນຶງເຖິງຄວາມຕ້ອງການທັງ ໝົດ ຂອງແມ່ແລະລູກໃນທ້ອງ.
ແມ່ຍິງຈະຕ້ອງຕິດຕາມກວດກາຢ່າງຈະແຈ້ງກ່ຽວກັບປະລິມານແຄລໍລີ່ຂອງອາຫານ, ແຕ່ນີ້ບໍ່ໄດ້ ໝາຍ ຄວາມວ່ານາງຄວນອົດອາຫານ - ການຂາດສານທີ່ມີຄຸນຄ່າຈະເຮັດໃຫ້ຜົນຮ້າຍຂອງເບົາຫວານໃນຮ່າງກາຍຂອງເດັກນ້ອຍເພີ່ມຂື້ນ. ການໄດ້ຮັບປະລິມານແຄລໍລີ່ໃນແຕ່ລະມື້ແລະອາຫານການກິນບໍ່ພຽງພໍຄວນປຶກສາກັບທ່ານ ໝໍ ຂອງທ່ານ.
ໃນລະຫວ່າງການຖືພາກັບໂລກເບົາຫວານ, ທ່ານຄວນອີງໃສ່ ຄຳ ແນະ ນຳ ຂອງຜູ້ຊ່ຽວຊານເທົ່ານັ້ນ, ມັນເປັນອັນຕະລາຍທີ່ສຸດໃນການຮັກສາຕົວເອງຫຼືຍົກເລີກການຮັກສາ.
ກ່ຽວກັບຫຼັກສູດຂອງການຖືພາແລະການເກີດລູກຂອງຄົນເຈັບທີ່ເປັນໂຣກເບົາຫວານ:
ດັ່ງນັ້ນ, ມີພຽງແຕ່ຜູ້ຍິງເອງແລະຄູ່ນອນຂອງລາວເທົ່ານັ້ນທີ່ສາມາດຕັດສິນໃຈທີ່ຈະຕັ້ງທ້ອງໃນເດັກທີ່ເປັນໂລກເບົາຫວານ. ຖ້າຄອບຄົວມີຄວາມພ້ອມທີ່ຈະປະສົບກັບຄວາມຫຍຸ້ງຍາກໃນການເກີດລູກຫຼືຄວາມຜິດປົກກະຕິດ້ານສຸຂະພາບຂອງລາວ, ພວກເຂົາສາມາດວາງແຜນການຖືພາ.
ແມ່ຍິງມີຄວາມລະມັດລະວັງຫຼາຍໃນການຮັກສາສຸຂະພາບໃນການກະກຽມການເກີດລູກແລະຫຼັງຈາກເກີດລູກ, ຄວາມເປັນໄປໄດ້ທີ່ຈະມີລູກທີ່ມີສຸຂະພາບດີ. ສຳ ລັບພາກສ່ວນຂອງລາວ, ແພດທີ່ເຂົ້າຮ່ວມແມ່ນມີຄວາມ ຈຳ ເປັນທີ່ຈະບອກແມ່ທີ່ຄາດຫວັງແລະການອະທິບາຍກ່ຽວກັບຄວາມສ່ຽງທັງ ໝົດ ຕໍ່ສຸຂະພາບຂອງນາງ.
ຖ້າຕິດຕາມສະພາບຂອງແມ່ຍິງຖືພາ, ການປະຕິບັດການເກີດແລະການລ້ຽງດູເດັກເກີດ ໃໝ່ ໄດ້ຖືກຈັດຕັ້ງຢ່າງຖືກຕ້ອງ, ແມ່ຍິງຈະສາມາດເກີດລູກໄດ້ຢ່າງປະສົບຜົນ ສຳ ເລັດ, ແລະເດັກນ້ອຍກໍ່ຈະເກີດມາເຊິ່ງກໍ່ຄວາມເສຍຫາຍຕໍ່ສຸຂະພາບ ໜ້ອຍ ທີ່ສຸດ.
ການເກີດແລະການຖືພາທີ່ມີໂຣກເບົາຫວານປະເພດ I ແລະ II

ອີງຕາມຄຸນລັກສະນະຂອງແຕ່ລະບຸກຄົນຂອງແມ່ຍິງຖືພາແລະຫຼັກສູດການພັດທະນາຂອງເດັກ, ການເກີດຂອງພະຍາດເບົາຫວານພັດແຕກຕ່າງກັນ.
ໂລກເບົາຫວານແມ່ນພະຍາດທີ່ກ່ຽວຂ້ອງກັບປະລິມານອິນຊູລິນໃນຮ່າງກາຍຂອງຄົນເຮົາບໍ່ພຽງພໍ. ໂຣກຜີວ ໜັງ ຮັບຜິດຊອບຕໍ່ຮໍໂມນນີ້.
ຫວ່າງມໍ່ໆມານີ້, ທ່ານ ໝໍ ຫ້າມແມ່ຍິງທີ່ເປັນໂລກເບົາຫວານໃຫ້ຖືພາແລະເກີດລູກ. ຄວາມຄືບ ໜ້າ ຂອງຢາຍັງບໍ່ຢືນຢູ່ສະນັ້ນສະຖານະການໄດ້ມີການປ່ຽນແປງຢ່າງສົມບູນແລະຊ່ວຍໃຫ້ທ່ານສາມາດເກີດລູກ, ແມ່ຍິງທີ່ເປັນໂລກເບົາຫວານປະເພດ 1 ແລະປະເພດ 2.
ໃນກໍລະນີນີ້, ພະຍາດດັ່ງກ່າວບໍ່ໄດ້ຖືກສົ່ງຕໍ່ກັບເດັກ. ຄວາມສ່ຽງຍັງນ້ອຍເກີນໄປຖ້າວ່າຜູ້ເປັນແມ່ມີໂຣກເບົາຫວານປະເພດ 1, ອັດຕາສ່ວນຂອງການສົ່ງຕໍ່ພະຍາດບໍ່ໃຫ້ເກີນ 2%. ຖ້າພໍ່ເປັນພະຍາດນີ້, ຄວາມສ່ຽງຈະສູງເຖິງ 5%.
ເມື່ອພໍ່ແມ່ທັງສອງເຈັບປ່ວຍ, ຄວາມສ່ຽງສູງເຖີງ 25%.
ການ contraindications ຕົ້ນຕໍສໍາລັບການຖືພາແລະການເກີດລູກ
ໂຣກເບົາຫວານປະເພດ 1 ແລະປະເພດ 2 ເຮັດໃຫ້ເປັນໂຣກອັນຮ້າຍແຮງຕໍ່ອະໄວຍະວະຂອງຜູ້ຍິງ. ສິ່ງນີ້ສາມາດເປັນໄພຂົ່ມຂູ່ຕໍ່ບໍ່ພຽງແຕ່ແມ່ຍິງຖືພາເທົ່ານັ້ນ, ແຕ່ຍັງເຮັດໃຫ້ເກີດລູກ ນຳ ອີກ. ມື້ນີ້ບໍ່ຄວນຖືພາແລະໃຫ້ ກຳ ເນີດຄົນທີ່ມີ:
- ພະຍາດເບົາຫວານທີ່ທົນຕໍ່ Insulin, ມັກຈະເປັນ ketoacidosis.
- ວັນນະໂລກທີ່ບໍ່ໄດ້ຮັບການປິ່ນປົວ.
- ຂໍ້ຂັດແຍ່ງ Rhesus.
- ບາງຊະນິດຂອງພະຍາດຫົວໃຈ.
- ຄວາມລົ້ມເຫຼວຂອງຫມາກໄຂ່ຫຼັງທີ່ຮ້າຍແຮງ.
ພະຍາດເບົາຫວານຊະນິດຕ່າງໆ
ພະຍາດເບົາຫວານມີສາມຊະນິດ:
- ປະເພດ ທຳ ອິດເອີ້ນວ່າອິນຊູລິນ. ສ່ວນໃຫຍ່ມັນພັດທະນາພຽງແຕ່ໃນໄວລຸ້ນ.
- ປະເພດທີສອງແມ່ນເອີ້ນວ່າບໍ່ຂື້ນກັບອິນຊູລິນ, ສ່ວນຫຼາຍມັກພົບໃນຄົນທີ່ມີອາຍຸ 40 ປີຂື້ນໄປດ້ວຍນໍ້າ ໜັກ ຕົວ.
- ໂລກເບົາຫວານໃນທ້ອງແມ່ນເກີດຂື້ນໃນເວລາຖືພາເທົ່ານັ້ນ.
ອາການຕົ້ນຕໍຂອງພະຍາດເບົາຫວານໃນລະຫວ່າງການຖືພາ
ຖ້າໂຣກເບົາຫວານປາກົດຢູ່ໃນລະຫວ່າງການຖືພາ, ມັນເກືອບຈະບໍ່ສາມາດກວດພົບໄດ້, ເພາະວ່າມັນຊ້າແລະບໍ່ສາມາດສະແດງອອກໄດ້. ລັກສະນະຕົ້ນຕໍລວມມີ:
- ເມື່ອຍລ້າ.
- ຍ່ຽວເລື້ອຍໆ.
- ຄວາມຫິວໂຫຍທີ່ເພີ່ມຂື້ນ.
- ການສູນເສຍນ້ ຳ ໜັກ ທີ່ ສຳ ຄັນ.
- ຄວາມກົດດັນສູງ.
ໂດຍປົກກະຕິແລ້ວ, ມີຄົນ ຈຳ ນວນບໍ່ ໜ້ອຍ ໃສ່ໃຈອາການເຫຼົ່ານີ້, ເພາະວ່າມັນ ເໝາະ ສົມກັບແມ່ຍິງຖືພາເກືອບທຸກຄົນ. ທັນທີທີ່ຄົນເຈັບໄດ້ເຂົ້າມາເປັນຜູ້ຊ່ຽວຊານດ້ານ gynecologist, ແລະລາວໄດ້ເປີດເຜີຍການຖືພາ, ລາວຕ້ອງໄດ້ສັ່ງໃຫ້ກວດປັດສະວະແລະກວດເລືອດ, ຜົນຂອງມັນສາມາດສະແດງໃຫ້ເຫັນເຖິງການມີຫຼືບໍ່ມີໂຣກເບົາຫວານ.
ໂຣກເບົາຫວານຊະນິດ 1 ແລະປະເພດ 2 ອັນຕະລາຍອັນໃດທີ່ພາໃຫ້ແມ່ຍິງຖືພາ?
ມັນເປັນມູນຄ່າທີ່ຈະຮູ້ວ່າໂຣກເບົາຫວານໃນທ້ອງ, ໃນປະເພດ 1 ຫຼື 2 ສຳ ລັບແມ່ຍິງຖືພາສາມາດສົ່ງຜົນສະທ້ອນທີ່ບໍ່ຕ້ອງການມາຫລາຍຢ່າງ, ຄື:
- ຮູບລັກສະນະຂອງ gestosis (ຄວາມດັນເລືອດສູງ, ຮູບລັກສະນະໃນປັດສະວະຂອງທາດໂປຼຕີນ, ລັກສະນະຂອງໂຣກຜິວ ໜັງ.)
- Polyhydramnios.
- ການໄຫຼວຽນຂອງເລືອດຜິດປົກກະຕິ.
- ການຕາຍຂອງລູກໃນທ້ອງ.
- ການຜິດປົກກະຕິຂອງເດັກໃນທ້ອງ.
- ການກາຍພັນໃນເດັກ.
- ການປ່ຽນແປງໃນການເຮັດວຽກຂອງ ໝາກ ໄຂ່ຫຼັງ.
- ຄວາມບົກຜ່ອງດ້ານສາຍຕາໃນແມ່ຍິງຖືພາ.
- ການເພີ່ມຂື້ນຢ່າງຫຼວງຫຼາຍຂອງນ້ ຳ ໜັກ ໃນທ້ອງ.
- ການລະເມີດໃນເຮືອ.
- toxicosis ຊ້າ.
ການຫ້າມປະເພດຕ່າງໆ
ມີສະຖານະການໃນເວລາທີ່ຢູ່ໃນໂລກເບົາຫວານແມ່ນຖືກຫ້າມຢ່າງເຂັ້ມງວດໃນການເກີດລູກ, ເພາະວ່າມັນມີຄວາມສ່ຽງສູງບໍ່ພຽງແຕ່ຊີວິດຂອງແມ່ຍິງ, ແຕ່ຍັງມີການພັດທະນາທີ່ ເໝາະ ສົມຂອງລູກໃນທ້ອງ.
ການສຶກສາຄົ້ນຄ້ວາຮ່ວມກັນຂອງນັກຊ່ຽວຊານດ້ານ endocrinologist ແລະ ໝໍ ຜ່າຕັດໄດ້ພິສູດວ່າພະຍາດເບົາຫວານບໍ່ແມ່ນການບົ່ງມະຕິຢ່າງແທ້ຈິງຕໍ່ການເກີດຂອງເດັກ. ສຸຂະພາບຂອງລາວໄດ້ຮັບຜົນກະທົບທາງລົບຈາກລະດັບນ້ ຳ ຕານສູງ, ແລະບໍ່ແມ່ນພະຍາດຕົວຂອງມັນເອງ, ສະນັ້ນ ສຳ ລັບການຖືພາປົກກະຕິທ່ານພຽງແຕ່ຕ້ອງຮັກສາລະດັບ glycemia ທີ່ດີທີ່ສຸດ.
ສິ່ງນີ້ໄດ້ຮັບການ ອຳ ນວຍຄວາມສະດວກໂດຍວິທີການຄວບຄຸມແລະການບໍລິຫານອິນຊູລິນ. ນອກນັ້ນຍັງມີອຸປະກອນພິເສດ ສຳ ລັບຕິດຕາມເບິ່ງລູກໃນທ້ອງເຊິ່ງຊ່ວຍໃຫ້ທ່ານສາມາດຕິດຕາມຄວາມຜິດປົກກະຕິຕ່າງໆ, ເພື່ອວ່າຄວາມເປັນໄປໄດ້ຂອງການມີລູກທີ່ມີສຸຂະພາບແຂງແຮງໃນແມ່ຍິງຄົນດັ່ງກ່າວໃນມື້ນີ້ແມ່ນບໍ່ຕ່ ຳ ກວ່າທີ່ອື່ນໆ.
ແລະເຖິງຢ່າງໃດກໍ່ຕາມ, ມັນມີຄວາມຫຍຸ້ງຍາກແລະບັນຫາບາງຢ່າງຢູ່ສະ ເໝີ ໃນກໍລະນີນີ້, ເພາະສະນັ້ນຈຶ່ງ ຈຳ ເປັນຕ້ອງມີການຕິດຕາມສຸຂະພາບຢ່າງໃກ້ຊິດ.
ມັນເປັນໄປໄດ້ທີ່ຈະໃຫ້ ກຳ ເນີດເດັກນ້ອຍທີ່ເປັນໂລກເບົາຫວານ, ຫຼາຍຄົນສົນໃຈ.
ກົດລະບຽບການຖືພາແລະການເກີດລູກຂອງໂຣກເບົາຫວານປະເພດ 1
ຖ້າວ່າແມ່ຍິງທີ່ອອກ ກຳ ລັງກາຍເປັນໂລກເບົາຫວານ, ລາວຕ້ອງໄດ້ຮັບການຕິດຕາມກວດກາຈາກຜູ້ຊ່ຽວຊານຕະຫຼອດເວລາ. ນີ້ບໍ່ໄດ້ ໝາຍ ຄວາມວ່າແມ່ຍິງຄວນເຂົ້າໂຮງ ໝໍ. ທ່ານພຽງແຕ່ຕ້ອງການໄປຫາ ໝໍ ຢູ່ສະ ເໝີ ແລະຕິດຕາມລະດັບນ້ ຳ ຕານໃນເລືອດຂອງທ່ານ.
ໂຣກເບົາຫວານປະເພດ 1 ແມ່ນພົບເລື້ອຍແລະຖືກກວດພົບໃນຄົນໃນໄວເດັກ. ໃນລະຫວ່າງການຖືພາ, ພະຍາດນີ້ແມ່ນບໍ່ສະຖຽນລະພາບຕົວເອງແລະມີຄວາມເສຍຫາຍຕໍ່ຝາ, ຄວາມຜິດປົກກະຕິຂອງລະບົບທາງເດີນອາຫານແລະການລະເມີດຂອງທາດແປ້ງທາດແປ້ງ.
ກົດລະບຽບພື້ນຖານໃນການຄຸ້ມຄອງການຖືພາກັບພະຍາດເບົາຫວານ:
- ການໄປຢ້ຽມຢາມແບບຖາວອນກັບຜູ້ຊ່ຽວຊານທີ່ຖືກແຕ່ງຕັ້ງ.
- ຍຶດ ໝັ້ນ ໃນທຸກ ຄຳ ແນະ ນຳ ຂອງທ່ານ ໝໍ.
- ຕິດຕາມປະ ຈຳ ວັນຂອງນ້ ຳ ຕານໃນເລືອດ.
- ການກວດສອບ ketones ໃນຍ່ຽວເລື້ອຍໆ.
- ຍຶດ ໝັ້ນ ໃນອາຫານການກິນຢ່າງເຂັ້ມງວດ.
- ການກິນຢາອິນຊູລິນໃນປະລິມານທີ່ ຈຳ ເປັນ.
- ຜ່ານການກວດກາ, ເຊິ່ງປະກອບມີໂຮງ ໝໍ ໃນໂຮງ ໝໍ ພາຍໃຕ້ການຊີ້ ນຳ ຂອງທ່ານ ໝໍ.
ແມ່ຍິງຖືພາຖືກ ນຳ ສົ່ງໂຮງ ໝໍ ເປັນໄລຍະ:
- ການເຂົ້າໂຮງ ໝໍ ຄັ້ງ ທຳ ອິດແມ່ນ ຈຳ ເປັນເຖິງ 12 ອາທິດ, ທັນທີທີ່ທ່ານ ໝໍ ໄດ້ ກຳ ນົດການຖືພາ. ຂັ້ນຕອນນີ້ແມ່ນ ຈຳ ເປັນເພື່ອ ກຳ ນົດອາການແຊກຊ້ອນທີ່ອາດຈະເກີດຂື້ນແລະເປັນໄພຂົ່ມຂູ່ຕໍ່ສຸຂະພາບ. ການ ດຳ ເນີນການກວດກາຢ່າງເຕັມທີ່ ກຳ ລັງ ດຳ ເນີນຢູ່. ບົນພື້ນຖານນັ້ນ, ປະເດັນການປົກປັກຮັກສາການຖືພາຫຼືການຢຸດເຊົາການຖືພາແມ່ນ ກຳ ລັງຖືກຕັດສິນໃຈ.
- ການເຂົ້າໂຮງ ໝໍ ແຫ່ງທີສອງແມ່ນໃຊ້ເວລາເຖິງ 25 ອາທິດ ສຳ ລັບການກວດຄືນ ໃໝ່, ການ ກຳ ນົດອາການແຊກຊ້ອນແລະພະຍາດທາງເດີນທີ່ເປັນໄປໄດ້. ແລະຍັງເພື່ອປັບອາຫານ, ການ ນຳ ໃຊ້ອິນຊູລິນ. ການກວດສຸຂະພາບ ultrasound ແມ່ນຖືກ ກຳ ນົດໄວ້, ຫລັງຈາກນັ້ນແມ່ຍິງຖືພາກໍ່ໄດ້ຜ່ານການກວດນີ້ປະ ຈຳ ອາທິດເພື່ອຕິດຕາມສະພາບຂອງລູກໃນທ້ອງ.
- ການເຂົ້າໂຮງ ໝໍ ແຫ່ງທີສາມແມ່ນ ດຳ ເນີນໃນ 32-34 ອາທິດເພື່ອໃຫ້ແພດສາມາດ ກຳ ນົດວັນເກີດ. ໃນກໍລະນີນີ້, ແມ່ຍິງຍັງຢູ່ໃນໂຮງ ໝໍ ຈົນເຖິງເວລາເກີດລູກ.
ຖ້າຫາກວ່າໃນລະຫວ່າງການຖືພາພົບອາການແຊກຊ້ອນໃດໆ, ຫຼັງຈາກນັ້ນການເກີດລູກຈະຖືກປະຕິບັດໂດຍວິທີການຜ່າຕັດ. ຖ້າການຖືພາມີຄວາມສະຫງົບ, ບໍ່ມີວິທີການທາງເຊື້ອພະຍາດ, ຫຼັງຈາກນັ້ນການເກີດຈະເກີດຂື້ນຕາມ ທຳ ມະຊາດ.
ການຄຸ້ມຄອງການຖືພາແລະການເກີດລູກທີ່ ເໝາະ ສົມ ສຳ ລັບໂລກເບົາຫວານປະເພດ 2
ເຊັ່ນດຽວກັນກັບກໍລະນີທີ່ຜ່ານມາ, ແມ່ຍິງຖືພາຄວນໄດ້ຮັບການຕິດຕາມກວດກາຈາກແພດ ໝໍ ເປັນປະ ຈຳ, ເຂົ້າຮ່ວມການນັດພົບທັງ ໝົດ ແລະປະຕິບັດຕາມ ຄຳ ແນະ ນຳ ຂອງທ່ານ ໝໍ.
ນອກ ເໜືອ ໄປຈາກທຸກໆພັນທະທີ່ກ່າວມາຂ້າງເທິງ, ມັນຍັງມີຄວາມ ຈຳ ເປັນທີ່ຈະວັດລະດັບຂອງ hemoglobin ທຸກໆ 4-9 ອາທິດ, ແລະເອົາປັດສະວະໄປວິເຄາະເພື່ອກວດພົບວ່າມີການຕິດເຊື້ອໃນຮ່າງກາຍ.
ການວາງແຜນການຖືພາ
ຫນ້າທໍາອິດຂອງການທັງຫມົດ, ການຖືພາທີ່ຄ້າຍຄືກັນຄວນໄດ້ຮັບການວາງແຜນ.
ຕັ້ງແຕ່ເວລາເລີ່ມຕົ້ນຂອງແມ່ຈົນເຖິງແມ່ໃນອະນາຄົດຊອກຮູ້ກ່ຽວກັບການຖືພາ, ໂດຍປົກກະຕິແລ້ວຫຼາຍອາທິດຜ່ານໄປ, ແລະໃນຊ່ວງເວລານີ້ການເກີດລູກເກີດຂື້ນເກືອບ ໝົດ.
ຖ້າລະດັບນໍ້າຕານຂອງແມ່ເພີ່ມຂື້ນໃນໄລຍະນີ້, ມັນກໍ່ສົ່ງຜົນກະທົບຕໍ່ເດັກນ້ອຍ ນຳ ອີກ. hyperglycemia ເຮັດໃຫ້ເກີດການປ່ຽນແປງໃນຂະບວນການທາງເດີນອາຫານ, ເຮັດໃຫ້ເກີດການລົບກວນໃນການຈັດວາງອະໄວຍະວະຕ່າງໆ.
ມັນເປັນໄປໄດ້ທີ່ຈະເກີດລູກກັບແມ່ຍິງສະເພາະທີ່ເປັນໂລກເບົາຫວານ, ມັນກໍ່ດີກວ່າທີ່ຈະຊອກຮູ້ລ່ວງຫນ້າ.
ການຖືພາຄວນຈະ ໝົດ ກຳ ນົດເວລາໃດ?
ນັກຊ່ຽວຊານດ້ານ endocrinologist ແລະ gynecologist ແນະ ນຳ ໃຫ້ແມ່ຍິງຂັດຂວາງຂະບວນການຖືພາໃນກໍລະນີຕໍ່ໄປນີ້:
- ເມື່ອພໍ່ແມ່ທັງສອງປະສົບພະຍາດເບົາຫວານປະເພດ 1, 2,
- ໃນເວລາທີ່ພະຍາດເບົາຫວານຕ້ານ insulin ຖືກສັງເກດເຫັນມີໂອກາດຂອງການພັດທະນາ ketoacidosis,
- ກັບການພັດທະນາຂອງໂຣກເບົາຫວານຂອງເດັກອ່ອນທີ່ສັບສົນໂດຍໂຣກປອດອັກເສບ,
- ທີ່ເປັນວັນນະໂລກພ້ອມດ້ວຍພະຍາດໃນໄລຍະເຄື່ອນໄຫວ,
- ພໍ່ແມ່ໄດ້ຖືກກວດພົບວ່າມີຂໍ້ຂັດແຍ່ງກ່ຽວກັບປັດໃຈ Rh.
ຄຳ ແນະ ນຳ ນີ້ແມ່ນກ່ຽວຂ້ອງ ສຳ ລັບແມ່ຍິງທຸກຄົນທີ່ເປັນໂຣກເບົາຫວານບາງຮູບແບບ.
ມັນເປັນໄປໄດ້ບໍທີ່ຈະເກີດລູກກັບໂລກເບົາຫວານ, ພວກເຮົາພົບເຫັນ.
ໂຣກເບົາຫວານປະເພດ 2
ສຳ ລັບໂຣກເບົາຫວານປະເພດ 2, ມັນ ຈຳ ເປັນຕ້ອງປ່ຽນຈາກການວັດແທກນ້ ຳ ຕານໃນປັດສະວະເປັນວິທີການຄົ້ນຄວ້າທີ່ມີຂໍ້ມູນຫຼາຍກວ່າເກົ່າ.
ໃນບາງກໍລະນີ, ຜູ້ຊ່ຽວຊານອາດແນະ ນຳ ໃຫ້ປ່ຽນຈາກການ ນຳ ໃຊ້ນ້ ຳ ຕານລົງໄປເປັນການສັກຢາອິນຊູລິນ.
ເຖິງແມ່ນວ່າກ່ອນການຖືພາ, ທ່ານ ຈຳ ເປັນຕ້ອງໄດ້ປຶກສາກັບຜູ້ຊ່ຽວຊານແຄບໆ, ເພາະວ່າການຖືພາແມ່ນພາລະ ໜັກ ໃນຮ່າງກາຍ, ແລະຍິ່ງເປັນພະຍາດເບົາຫວານ.
ແມ່ຍິງສ່ວນຫຼາຍສົນໃຈ ຄຳ ຖາມທີ່ວ່າ: ເປັນໂລກເບົາຫວານ, ສາມາດເກີດລູກໄດ້, ເດັກນ້ອຍຈະມີສຸຂະພາບແຂງແຮງບໍ?
ຖ້າວ່າແມ່ຍິງ ກຳ ລັງກິນຢາຢູ່, ມັນ ຈຳ ເປັນຕ້ອງກວດສອບກັບທ່ານ ໝໍ ວ່າຜົນກະທົບຂອງພວກມັນຕໍ່ລູກໃນທ້ອງແມ່ນຫຍັງ. ສ່ວນຕົ້ນຕໍຂອງການຕິດເຊື້ອ contraindications ສຳ ລັບການຖືພາກັບພະຍາດເບົາຫວານສາມາດ ກຳ ຈັດໄດ້ຖ້າທ່ານປະຕິບັດຢ່າງຈິງຈັງ.
ພະຍາດຕ່າງໆທີ່ກ່ຽວຂ້ອງ
ແຕ່ວ່າພະຍາດຕິດຕໍ່ທີ່ມີພະຍາດເບົາຫວານ, ຕົວຢ່າງ, ພະຍາດຫຼອດເລືອດໃນສະ ໝອງ, ຄວາມລົ້ມເຫຼວຂອງ ໝາກ ໄຂ່ຫຼັງ, ຄວາມດັນໂລຫິດແດງ, ກະເພາະ ລຳ ໄສ້ຮ້າຍແຮງ, ຍັງຄົງເປັນການບົ່ງມະຕິຢ່າງແທ້ຈິງ. ເມື່ອການສະແດງຂອງພະຍາດທັງ ໝົດ ໄດ້ຮັບການຊົດເຊີຍ, ການກວດສຸຂະພາບໄດ້ ສຳ ເລັດ, ທ່ານສາມາດວາງແຜນການຖືພາແລະເລີ່ມຕົ້ນຕັ້ງທ້ອງ.
ປະເພດຂອງໂລກເບົາຫວານໃນແມ່ຍິງຖືພາ
ສະນັ້ນ, ສາມາດໃຫ້ ກຳ ເນີດຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານໄດ້ບໍ? ມັນທັງ ໝົດ ແມ່ນຂື້ນກັບປະເພດຂອງໂລກພະຍາດ. ເນື່ອງຈາກວ່າມີອາການແຊກຊ້ອນຮ້າຍແຮງທີ່ສາມາດເປັນອັນຕະລາຍຕໍ່ແມ່ແລະລູກໃນທ້ອງສາມາດພັດທະນາໄດ້ດ້ວຍຄວາມຜິດປົກກະຕິດ້ານການຜະລິດອິນຊູລິນ, ຜູ້ຊ່ຽວຊານດ້ານການແພດຄວນລະມັດລະວັງທີ່ສຸດກ່ຽວກັບຂະບວນການຖືພາໃນແມ່ຍິງທີ່ເປັນໂລກເບົາຫວານ.
ໃນໄລຍະເວລາຂອງການມີເພດ ສຳ ພັນໃນແມ່ຍິງດັ່ງກ່າວ, ໜຶ່ງ ໃນຊະນິດຂອງພະຍາດສາມາດ ກຳ ນົດໄດ້. ພະຍາດກ່ຽວກັບພະຍາດໃນຮູບແບບທີ່ເປັນໂຣກພາຍນອກ, ຕາມກົດລະບຽບ, ມັນບໍ່ປາກົດຕົວ, ແນວໃດກໍ່ຕາມ, ມັນເບິ່ງຄືວ່າເປັນໄປໄດ້ທີ່ຈະຮຽນຮູ້ກ່ຽວກັບພະຍາດໂດຍໃຊ້ຜົນຂອງການກວດເລືອດໃນຫ້ອງທົດລອງ ສຳ ລັບລະດັບນ້ ຳ ຕານ.
ພວກເຮົາສືບຕໍ່ເຂົ້າໃຈວ່າມັນສາມາດເກີດໄດ້ບໍຖ້າທ່ານເປັນໂລກເບົາຫວານ.
ປັດໄຈທີ່ໂຫດຮ້າຍ
ສະຖານະການອີກອັນ ໜຶ່ງ ແມ່ນເວລາຖືພາໃນເວລາຖືພາທີ່ເປັນໄພຂົ່ມຂູ່ຕໍ່ພະຍາດເບົາຫວານຈະເກີດຂື້ນໃນຄົນເຈັບທີ່ມີອາການຕິດເຊື້ອພະຍາດນີ້. ໂດຍປົກກະຕິແລ້ວ, ແມ່ຍິງທີ່ມີປັດໃຈທີ່ເຮັດໃຫ້ເສີຍຫາຍຕໍ່ໄປນີ້ມັກຈະຖືກລວມເຂົ້າໃນ ໝວດ ນີ້:
- ມໍລະດົກທີ່ບໍ່ດີ
- ນໍ້າ ໜັກ ເກີນ
- glucosuria.
ນອກຈາກນັ້ນ, ຮູບແບບທີ່ເປັນໄພຂົ່ມຂູ່ຕໍ່ພະຍາດເບົາຫວານສາມາດເກີດຂື້ນໄດ້ຖ້າວ່າແມ່ຍິງເຄີຍໃຫ້ ກຳ ເນີດເດັກທີ່ມີນ້ ຳ ໜັກ ຫຼາຍກວ່າ 4,5 ກິໂລ.
ແມ່ຍິງຖືພາບາງຄົນປະສົບກັບໂຣກເບົາຫວານຢ່າງຈະແຈ້ງ, ເຊິ່ງໄດ້ຮັບການຢັ້ງຢືນຈາກຜົນຂອງການກວດປັດສະວະແລະກວດເລືອດ. ຖ້າແນ່ນອນວ່າພະຍາດດັ່ງກ່າວບໍ່ຮຸນແຮງ, ທາດ ນຳ ້ຕານໃນເລືອດບໍ່ຄວນເກີນ 6.64 mmol / ລິດ, ແລະຮ່າງກາຍຂອງ ketone ບໍ່ພົບໃນຍ່ຽວ.
ໃນຄວາມຮຸນແຮງປານກາງຂອງຂະບວນການທາງ pathological, ຄວາມເຂັ້ມຂຸ້ນຂອງທາດນ້ ຳ ຕານໃນເລືອດບັນລຸ 12,28 mmol / ລິດ, ແລະອົງການ ketone ແມ່ນບັນຈຸຢູ່ໃນປັດສະວະໃນປະລິມານ ໜ້ອຍ, ແຕ່ມັນອາດຈະບໍ່ມີເລີຍ. ສະພາບການນີ້ສາມາດລົບລ້າງໄດ້ຖ້າທ່ານປະຕິບັດຕາມ ຄຳ ແນະ ນຳ ກ່ຽວກັບອາຫານ ບຳ ບັດ.
ຂ້ອຍສາມາດເກີດລູກໃນໂລກເບົາຫວານໄດ້ບໍ?
ໂລກພະຍາດຮ້າຍແຮງ
ອັນຕະລາຍທີ່ ສຳ ຄັນແມ່ນພະຍາດເບົາຫວານໃນຮູບແບບຮຸນແຮງ, ເຊິ່ງຖືກກວດພົບວ່າມີລະດັບນ້ ຳ ຕານໃນລະດັບ 12,30 mmol / ລິດ. ຄຽງຄູ່ກັບສິ່ງນີ້, ລະດັບຂອງຮ່າງກາຍ ketone ໃນປັດສະວະຂອງຄົນເຈັບຖືພາແມ່ນເພີ່ມຂື້ນຢ່າງໄວວາ. ດ້ວຍໂຣກເບົາຫວານທີ່ຈະແຈ້ງ, ອາການແຊກຊ້ອນດັ່ງຕໍ່ໄປນີ້ຂອງສະພາບການສາມາດເກີດຂື້ນ:
- hypertension
- ຄວາມເສຍຫາຍ retinal
- ພະຍາດຫມາກໄຂ່ຫຼັງ
- ພະຍາດຫົວໃຈຫຼອດເລືອດ
- ບາດແຜໃນ trophic.
ເມື່ອລະດັບລະດັບນ້ ຳ ຕານໃນເລືອດສູງຂື້ນ, ມັນເປັນ ຄຳ ຖາມທີ່ຈະເຮັດໃຫ້ລະດັບນ້ ຳ ຕານໃນລະດັບນ້ ຳ ຕານສູງຂື້ນ. ໃນລະຫວ່າງການຖືພາ, ຮໍໂມນ progesterone ຖືກຜະລິດຢ່າງຈິງຈັງ, ເຊິ່ງພຽງແຕ່ຊ່ວຍເພີ່ມລະດັບຄວາມບໍ່ສາມາດຂອງ ໝາກ ໄຂ່ຫຼັງໃຫ້ກັບສານນີ້. ເພາະສະນັ້ນ, ໃນແມ່ຍິງຖືພາເກືອບທຸກຄົນທີ່ເປັນໂລກເບົາຫວານ, ໂຣກ glucosuria ຈະຖືກກວດພົບ.
ເພື່ອໃຫ້ເກີດລູກດ້ວຍໂລກເບົາຫວານຢ່າງປະສົບຜົນ ສຳ ເລັດແລະຫຼຸດຜ່ອນຄວາມເປັນໄປໄດ້ຂອງການພັດທະນາພາວະແຊກຊ້ອນທີ່ເປັນອັນຕະລາຍ, ທ່ານ ຈຳ ເປັນຕ້ອງຮັກສາຕົວຊີ້ວັດນ້ ຳ ຕານໃນລະດັບຄວບຄຸມທຸກໆມື້, ແລະນີ້ແມ່ນເຮັດໄດ້ໂດຍຜ່ານການກວດເລືອດໄວ. ຜົນໄດ້ຮັບຄວນໄດ້ຮັບການເຮັດຊ້ໍາອີກໃນກໍລະນີທີ່ມີຕົວຊີ້ວັດທີ່ສູງກວ່າ 6.64 mmol / ລິດ. ນອກຈາກນັ້ນ, ການສຶກສາ ດຳ ເນີນການກ່ຽວກັບຄວາມທົນທານຕໍ່ສານນີ້.
ດ້ວຍຮູບແບບທີ່ເປັນໄພຂົ່ມຂູ່ຂອງໂລກເບົາຫວານ, ມັນເປັນສິ່ງຈໍາເປັນທີ່ຈະຕ້ອງເຮັດການທົດລອງໃນຫ້ອງທົດລອງຊ້ ຳ ອີກ ສຳ ລັບໂປຼຕີນ glycosuric ແລະ glycemic.
ຜົນສະທ້ອນຂອງການເປັນໂລກເບົາຫວານ
ເມື່ອລະດັບນ້ ຳ ຕານເພີ່ມຂື້ນຢ່າງໄວໃນໂລກເບົາຫວານ, ເດັກນ້ອຍອາດຈະປະສົບກັບຄວາມຫຍຸ້ງຍາກ, ເຊິ່ງຕໍ່ມາມັນສະແດງອອກໃນຮູບແບບຂອງການຊັກຊ້າໃນການພັດທະນາ.
ການປ່ຽນແປງທີ່ ສຳ ຄັນຂອງນ້ ຳ ຕານແມ່ນອັນຕະລາຍໂດຍສະເພາະເຊິ່ງໃນບາງກໍລະນີສາມາດເຮັດໃຫ້ເກີດການຫຼຸລູກໂດຍອັດຕະໂນມັດໃນແມ່ຍິງທີ່ເປັນໂລກເບົາຫວານປະເພດ 1, ເຊິ່ງຜົນໄດ້ຮັບຈາກຄວາມເປັນໄປໄດ້ຂອງຄວາມເປັນໄປໄດ້ຂອງການເປັນ ໝັນ ໃນຄົນເຈັບນີ້ເພີ່ມຂື້ນສູງສຸດ.
ອີກບັນຫາ ໜຶ່ງ ກໍຄືວ່າດ້ວຍໂຣກເບົາຫວານ, ນ້ ຳ ຕານຫລາຍເກີນໄປຈະສະສົມຢູ່ໃນຮ່າງກາຍຂອງເດັກ, ບ່ອນທີ່ມັນປ່ຽນເປັນໄຂມັນໃນຮ່າງກາຍ. ຖ້າຫາກວ່າລູກໃນທ້ອງມີນ້ ຳ ໜັກ ໜັກ ເກີນ, ຂະບວນການ ກຳ ເນີດຈະແກ່ຍາວຫຼາຍ, ແລະເດັກອາດຈະໄດ້ຮັບບາດແຜຕ່າງໆຂອງລະບົບພູມມິໃນລະຫວ່າງການສົ່ງຜ່ານຄອງ.
ໝາກ ຂີ້ຫິດຂອງເດັກທີ່ຍັງບໍ່ທັນເກີດມາສາມາດຜະລິດປະລິມານອິນຊູລິນເພີ່ມຂື້ນ, ເພື່ອເປັນການຊົດເຊີຍ ສຳ ລັບນ້ ຳ ຕານທີ່ມີຢູ່ໃນຮ່າງກາຍຂອງແມ່. ເດັກນ້ອຍຄົນດັ່ງກ່າວອາດຈະເກີດມາພ້ອມດ້ວຍທາດນ້ ຳ ຕານໃນເລືອດຕໍ່າ.
ສ່ວນຫຼາຍແລ້ວ, ແມ່ຍິງທີ່ເປັນໂລກເບົາຫວານໃຫ້ ກຳ ເນີດລູກ. ແຕ່ຂະບວນການນີ້ສັບສົນຫຼາຍ. ມີ nuances ຫຼາຍທີ່ຈະພິຈາລະນາ.
ອາຫານ ສຳ ລັບແມ່ຍິງຖືພາ
ເມື່ອຜູ້ຊ່ຽວຊານໄດ້ ກຳ ນົດວ່າແມ່ຍິງໄດ້ຮັບອະນຸຍາດໃຫ້ເກີດລູກໃນໂລກເບົາຫວານ, ລາວຕ້ອງເຮັດທຸກຢ່າງທີ່ເປັນໄປໄດ້ເພື່ອໃຫ້ຄ່າຊົດເຊີຍສູງສຸດ ສຳ ລັບຂະບວນການທາງດ້ານພະຍາດໃນຮ່າງກາຍ. ກ່ອນອື່ນ ໝົດ, ນາງຖືກສະແດງໃຫ້ປະຕິບັດຕາມກົດລະບຽບຂອງໂພຊະນາການກ່ຽວກັບອາຫານ.
ຄາບອາຫານທີ່ເປັນໂລກເບົາຫວານຕ້ອງການການໃຊ້ໂປຕີນບໍ່ເກີນ 120 ກຣາມຕໍ່ມື້, ປະລິມານຄາໂບໄຮເດຣດຄວນຫຼຸດລົງເຖິງ 300-500 ກຼາມ, ໄຂມັນ - ເຖິງ 60. ນອກຈາກນັ້ນ, ຄາບອາຫານກໍ ໝາຍ ເຖິງການຫຼຸດລົງຂອງປະລິມານນ້ ຳ ຕານໃນເລືອດ.
ຜະລິດຕະພັນຕໍ່ໄປນີ້ຕ້ອງຖືກຍົກເວັ້ນຈາກເມນູຂອງແມ່ຍິງຖືພາທີ່ເປັນໂລກເບົາຫວານ:
- ້ໍາຕານ
- ້ໍາເຜີ້ງທໍາມະຊາດ
- ໂຮງງານຜະລິດດິນຈີ່
- ອົບ.
ມື້ ໜຶ່ງ ທ່ານຕ້ອງການບໍລິໂພກບໍ່ເກີນ 2800 calories. ໃນເວລາດຽວກັນ, ມັນສະແດງໃຫ້ເຫັນເຖິງການລວມເຂົ້າໃນຜະລິດຕະພັນອາຫານທີ່ມີປະລິມານຫຼາຍຂອງວິຕາມິນ, ອົງປະກອບຕາມຮອຍ, ໂດຍບໍ່ມີການພັດທະນາຂອງລູກໃນທ້ອງຈະຕໍ່າກວ່າ.
ມັນມີຄວາມ ສຳ ຄັນເທົ່າທຽມກັນໃນໄລຍະຖືພາທີ່ເປັນໂລກເບົາຫວານໃນການສັງເກດຄວາມຖີ່ຂອງການກິນ, ການສັກຢາອິນຊູລິນ, ເທົ່າທີ່ຈະເປັນໄປໄດ້. ເນື່ອງຈາກວ່າຢາຫຼາຍຊະນິດຖືກຫ້າມໃນເວລາຖືພາ, ຄົນເຈັບຕ້ອງໄດ້ສັກຢາອິນຊູລິນໃຫ້ຕົວເອງ.
ເມື່ອຕ້ອງການເຂົ້າໂຮງ ໝໍ
ຍ້ອນຄວາມຈິງທີ່ວ່າຄວາມຕ້ອງການຂອງຮ່າງກາຍໃນອິນຊູລິນຈະເລີ່ມປ່ຽນແປງ, ແມ່ຍິງຖືພາຄວນໄດ້ເຂົ້າໂຮງ ໝໍ ຫຼາຍໆຄັ້ງ.
ການເຂົ້າໂຮງ ໝໍ ຄັ້ງ ທຳ ອິດແມ່ນ ຈຳ ເປັນໃນທັນທີຫຼັງຈາກລົງທະບຽນ ສຳ ລັບການຖືພາ, ຄັ້ງທີສອງມັນສະແດງອອກໃນເວລາ 20-25 ອາທິດຂອງ ຄຳ ສັບ, ແລະປະມານ 32-36 ອາທິດຂອງການຖືພາຈະເພີ່ມຄວາມເປັນໄປໄດ້ໃນການພັດທະນາການເປັນພິດໃນທ້າຍປີ. ເງື່ອນໄຂນີ້ສະ ໜອງ ການຕິດຕາມກວດກາແບບບັງຄັບຂອງລູກໃນທ້ອງ.
ໃນເວລານີ້, ທ່ານ ໝໍ ອາດຈະຕັດສິນໃຈ ກຳ ນົດວັນທີແລະວິທີການສົ່ງ. ຖ້າຄົນເຈັບປະຕິເສດການເຂົ້າໂຮງ ໝໍ, ລາວຕ້ອງການການກວດສຸຂະພາບເປັນປະ ຈຳ ຢູ່ທີ່ຜູ້ຊ່ຽວຊານດ້ານພະຍາດ gynecologist.
ພວກເຮົາໄດ້ກວດກາເບິ່ງວ່າມັນສາມາດເກີດລູກໃນໂລກເບົາຫວານໄດ້ບໍ?
ຂ້ອຍສາມາດເກີດໄດ້ໃນໂລກເບົາຫວານ: ການເກີດລູກ

ການປະຕິບັດແລະການເກີດລູກກັບເດັກທີ່ເປັນໂລກເບົາຫວານ (DM) ແມ່ນຂ້ອນຂ້າງຍາກ, ແຕ່ກໍ່ເປັນໄປໄດ້. ພຽງແຕ່ສອງສາມທົດສະວັດທີ່ຜ່ານມາ, ບັນດາທ່ານ ໝໍ ເຊື່ອວ່າມັນເປັນໄປບໍ່ໄດ້ ສຳ ລັບຜູ້ເປັນໂລກເບົາຫວານທີ່ຈະຖືພາແລະມີລູກທີ່ມີສຸຂະພາບແຂງແຮງ.
ໃນຂະນະດຽວກັນ, ຫລາຍໆວິທີໄດ້ຖືກພັດທະນາໃນມື້ນີ້ເພື່ອກາຍເປັນແມ່ ສຳ ລັບຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານ. ເຖິງຢ່າງໃດກໍ່ຕາມ, ມັນ ຈຳ ເປັນທີ່ຈະເຂົ້າໃຈວ່າດ້ວຍການບົ່ງມະຕິດັ່ງກ່າວ, ແມ່ຍິງຈະຕ້ອງມີຄວາມອົດທົນແລະມີຄວາມຕັ້ງໃຈ, ເພາະວ່າແມ່ສ່ວນໃຫຍ່ຈະຕ້ອງໃຊ້ເວລາສ່ວນໃຫຍ່ຢູ່ໂຮງ ໝໍ ເພື່ອຫລີກລ້ຽງອາການແຊກຊ້ອນທີ່ອາດຈະເກີດຂື້ນ.
ການເພີ່ມຂື້ນຂອງນ້ ຳ ຕານໃນທ້ອງໄດ້ສະທ້ອນແນວໃດ?
ດ້ວຍການເພີ່ມຂື້ນຫຼືຫຼຸດລົງຂອງນ້ ຳ ຕານໃນເລືອດ, ເດັກນ້ອຍທີ່ພັດທະນາໃນມົດລູກກໍ່ປະສົບກັບຄວາມຫຍຸ້ງຍາກເຊັ່ນກັນ. ຖ້ານໍ້າຕານສູງຂື້ນຢ່າງໄວວາ, ລູກໃນທ້ອງກໍ່ຈະໄດ້ຮັບທາດ glucose ໃນຮ່າງກາຍຫຼາຍເກີນໄປ. ດ້ວຍການຂາດທາດນ້ ຳ ຕານ, ພະຍາດວິທະຍາກໍ່ສາມາດພັດທະນາໄດ້ເນື່ອງຈາກຄວາມຈິງທີ່ວ່າການພັດທະນາ intrauterine ເກີດຂື້ນກັບການຊັກຊ້າຫຼາຍ.
ໂດຍສະເພາະແມ່ນອັນຕະລາຍ ສຳ ລັບແມ່ຍິງຖືພາ, ເມື່ອລະດັບນ້ ຳ ຕານເພີ່ມຂື້ນຫຼືຫຼຸດລົງຢ່າງຫຼວງຫຼາຍ, ສິ່ງນີ້ສາມາດເຮັດໃຫ້ຫຼຸລູກໄດ້. ພ້ອມກັນນັ້ນ, ດ້ວຍພະຍາດເບົາຫວານ, ທາດນ້ ຳ ຕານຫຼາຍເກີນສະສົມຢູ່ໃນຮ່າງກາຍຂອງເດັກທີ່ຍັງບໍ່ທັນເກີດ, ປ່ຽນເປັນໄຂມັນໃນຮ່າງກາຍ.
ຍ້ອນແນວນັ້ນ, ຜູ້ເປັນແມ່ຈະຕ້ອງເກີດລູກດົນກວ່າເກົ່າຍ້ອນວ່າເດັກນ້ອຍໃຫຍ່ເກີນໄປ. ມັນຍັງມີຄວາມສ່ຽງເພີ່ມຂື້ນຂອງຄວາມເສຍຫາຍຕໍ່ humerus ໃນເດັກໃນເວລາເກີດ.
ໃນເດັກນ້ອຍດັ່ງກ່າວ, ໝາກ ຂີ້ຫູດສາມາດຜະລິດອິນຊູລິນໃນລະດັບສູງເພື່ອຮັບມືກັບນ້ ຳ ຕານທີ່ມີຢູ່ໃນແມ່. ຫລັງຈາກເກີດ, ເດັກນ້ອຍມັກຈະມີລະດັບນໍ້າຕານຕໍ່າ.
ການຄຸມ ກຳ ເນີດ ສຳ ລັບການຖືພາ
ແຕ່ໂຊກບໍ່ດີ, ບາງຄັ້ງກໍ່ມີບາງເວລາທີ່ແມ່ຍິງບໍ່ໄດ້ຮັບອະນຸຍາດໃຫ້ເກີດລູກ, ເພາະວ່າສິ່ງນີ້ອາດຈະເປັນອັນຕະລາຍຕໍ່ຊີວິດຂອງນາງແລະເປັນໄພຂົ່ມຂູ່ຕໍ່ລູກໃນທ້ອງທີ່ຈະພັດທະນາຢ່າງບໍ່ຖືກຕ້ອງ. ຕາມກົດລະບຽບ, ແພດແນະ ນຳ ໃຫ້ຍຸຕິການຖືພາ ສຳ ລັບພະຍາດເບົາຫວານຖ້າ:
- ພໍ່ແມ່ທັງສອງໄດ້ຖືກກວດພົບວ່າເປັນໂຣກເບົາຫວານ,
- ເປັນໂຣກເບົາຫວານທີ່ຕ້ານທານກັບອິນຊູລິນທີ່ມີແນວໂນ້ມທີ່ຈະເປັນໂຣກ ketoacidosis,
- ໂຣກເບົາຫວານທີ່ເປັນໂຣກເບົາຫວານສັບສົນໂດຍໂຣກປອດອັກເສບ
- ແມ່ຍິງຖືພາຍັງຖືກກວດພົບວ່າເປັນໂຣກປອດແຫ້ງທີ່ມີການເຄື່ອນໄຫວ,
- ທ່ານ ໝໍ ຍັງ ກຳ ນົດຄວາມຂັດແຍ່ງຂອງປັດໃຈ Rh ໃນພໍ່ແມ່ໃນອະນາຄົດ.
ວິທີການກິນອາຫານຖືພາໂດຍໂລກເບົາຫວານ
ຖ້າທ່ານ ໝໍ ໄດ້ ກຳ ນົດວ່າແມ່ຍິງສາມາດເກີດລູກໄດ້, ແມ່ຍິງຖືພາຕ້ອງເຮັດທຸກສິ່ງທີ່ ຈຳ ເປັນເພື່ອຊົດເຊີຍໂລກເບົາຫວານ. ກ່ອນອື່ນ ໝົດ, ທ່ານ ໝໍ ສັ່ງໃຫ້ຮັກສາອາຫານ ບຳ ບັດສະບັບເລກທີ 9.
ເປັນສ່ວນ ໜຶ່ງ ຂອງຄາບອາຫານ, ມັນຖືກອະນຸຍາດໃຫ້ບໍລິໂພກໂປຣຕີນສູງເຖິງ 120 ກຣາມຕໍ່ມື້ໃນຂະນະທີ່ ຈຳ ກັດປະລິມານຄາໂບໄຮເດຣດໃຫ້ພຽງ 300-500 ກຼາມແລະໄຂມັນລົງເຖິງ 50-60 ກຣາມນອກຈາກນັ້ນ, ມັນຄວນຈະເປັນອາຫານທີ່ມີນ້ ຳ ຕານສູງ.
ຈາກຄາບອາຫານ, ມັນເປັນສິ່ງຈໍາເປັນທີ່ຈະຍົກເວັ້ນນໍ້າເຜິ້ງ, ເຂົ້າ ໜົມ ປັງ, ນໍ້າຕານ. ການໄດ້ຮັບແຄລໍລີ່ຕໍ່ມື້ຄວນຈະບໍ່ເກີນ 3000 Kcal. ໃນເວລາດຽວກັນ, ມັນກໍ່ ຈຳ ເປັນທີ່ຈະຕ້ອງລວມເຂົ້າໃນຜະລິດຕະພັນອາຫານທີ່ບັນຈຸວິຕາມິນແລະແຮ່ທາດທີ່ ຈຳ ເປັນເພື່ອການພັດທະນາຂອງລູກໃນທ້ອງ.
ລວມທັງມັນເປັນສິ່ງສໍາຄັນທີ່ຈະສັງເກດຄວາມຖີ່ຂອງການໄດ້ຮັບອາຫານຂອງອິນຊູລິນເຂົ້າໃນຮ່າງກາຍ. ເນື່ອງຈາກວ່າແມ່ຍິງຖືພາບໍ່ໄດ້ຮັບອະນຸຍາດໃຫ້ກິນຢາ, ແມ່ຍິງທີ່ເປັນໂລກເບົາຫວານ ຈຳ ເປັນຕ້ອງສັກຢາຮໍໂມນອິນຊູລິນໂດຍການສັກ.
ໂຮງ ໝໍ ຖືພາ
ນັບຕັ້ງແຕ່ຄວາມຕ້ອງການຂອງອິນຊູລິນຮໍໂມນໃນໄລຍະເວລາການເຄື່ອນໄຫວປ່ຽນແປງ, ແມ່ຍິງຖືພາທີ່ມີການບົ່ງມະຕິພະຍາດເບົາຫວານແມ່ນນອນຢູ່ໂຮງ ໝໍ ຢ່າງ ໜ້ອຍ ສາມຄັ້ງ.
- ຄັ້ງ ທຳ ອິດທີ່ແມ່ຍິງຄວນໄປຮັບການປິ່ນປົວຢູ່ໃນໂຮງ ໝໍ ຫຼັງຈາກໄດ້ໄປພົບແພດ ໝໍ ຜູ້ ທຳ ອິດ.
- ຄັ້ງທີສອງທີ່ພວກເຂົານອນໂຮງ ໝໍ ສຳ ລັບແມ່ຍິງຖືພາທີ່ເປັນໂລກເບົາຫວານໃນອາທິດ 20-24, ໃນເວລາທີ່ຄວາມຕ້ອງການອິນຊູລິນປ່ຽນເລື້ອຍໆ.
- ໃນ 32-36 ອາທິດ, ມີໄພຂົ່ມຂູ່ຂອງການເປັນພິດຊ້າ, ເຊິ່ງຮຽກຮ້ອງໃຫ້ມີການຕິດຕາມກວດກາຢ່າງລະມັດລະວັງກ່ຽວກັບສະພາບຂອງເດັກທີ່ຍັງບໍ່ທັນເກີດມາ. ໃນເວລານີ້, ທ່ານ ໝໍ ຕັດສິນໃຈກ່ຽວກັບໄລຍະເວລາແລະວິທີການໃນການເບິ່ງແຍງລູກ.
ຖ້າຄົນເຈັບບໍ່ໄດ້ເຂົ້າໂຮງ ໝໍ, ໝໍ ຜ່າຕັດແລະ endocrinologist ຄວນໄດ້ຮັບການກວດກາເປັນປະ ຈຳ.
ຄຳ ແນະ ນຳ ທົ່ວໄປກ່ຽວກັບຫຼັກສູດການຖືພາທີ່ມີໂລກເບົາຫວານປະເພດ 1 ແລະຊະນິດ 2, ຂື້ນກັບໄລຍະ
- ໃນໄຕມາດ ທຳ ອິດ, ທ່ານ ຈຳ ເປັນຕ້ອງຕິດຕາມລະດັບນ້ ຳ ຕານຢູ່ເລື້ອຍໆ. ໃນຂັ້ນນີ້, ລະດັບເກືອບຈະຄ່ອຍໆຫຼຸດລົງ, ສະນັ້ນປະລິມານຢາອິນຊູລິນຄວນຈະ ໜ້ອຍ ກວ່າປົກກະຕິ.
- ໃນໄຕມາດທີສອງ, ຂະ ໜາດ ຂອງຢາຄວນໄດ້ຮັບການເພີ່ມຂື້ນແລະອາຫານທີ່ສົມດຸນ.
- ໃນໄຕມາດທີສາມ, ໂຣກ glycemia ປາກົດ, ດັ່ງນັ້ນປະລິມານຂອງອິນຊູລິນຕ້ອງໄດ້ຫຼຸດລົງ.
ມາດຕະການປ້ອງກັນພະຍາດເບົາຫວານປະເພດ 1 ແລະປະເພດ 2 ສຳ ລັບແມ່ຍິງຖືພາ
ຕາມກົດລະບຽບ, ໂຣກເບົາຫວານໃນຮ່າງກາຍແມ່ນຖືກຢຸດໂດຍການກິນອາຫານ. ໃນເວລາດຽວກັນ, ມັນໄດ້ຖືກແນະນໍາໃຫ້ສູງທີ່ຈະບໍ່ຫຼຸດຜ່ອນເນື້ອໃນແຄລໍລີ່ຂອງຜະລິດຕະພັນ. ຄາບອາຫານປະ ຈຳ ວັນຄວນ: 2500-3000 kcal. ມັນເປັນສິ່ງທີ່ດີທີ່ສຸດທີ່ຈະກິນອາຫານສ່ວນຕ່າງໆແລະມັກ (5-6 ຄັ້ງຕໍ່ມື້).
ຄາບອາຫານທີ່ຄວນຈະປະກອບມີຫມາກໄມ້ແລະຜັກສົດ, ແລະບໍ່ມີ:
- ຂະຫນົມຫວານ (ເຂົ້າ ໜົມ ຫວານ, ເຂົ້າ ໜົມ ປັງ, ເຂົ້າ ໜົມ ປັງແລະອື່ນໆ) i.e. ທາດແປ້ງທີ່ຍ່ອຍໄດ້ງ່າຍ. ເນື່ອງຈາກວ່າພວກມັນປະກອບສ່ວນເຮັດໃຫ້ທາດ ນຳ ້ຕານໃນເລືອດສູງຂື້ນ.
- ອາຫານທີ່ມີໄຂມັນ (ໄຂມັນ, ນໍ້າມັນ, ຊີ້ນໄຂມັນ, ຄຣີມ).
- ນ້ ຳ ຕານທີ່ຫລອມໂລຫະ.
- ອາຫານເຄັມ.
ອາຫານ ສຳ ລັບໂລກເບົາຫວານ
ເນື່ອງຈາກເຫດຜົນຕົ້ນຕໍຂອງການພັດທະນາໂຣກເບົາຫວານປະເພດ 1 ແລະປະເພດ 2 ໃນແມ່ຍິງຖືພາແມ່ນການຂາດອິນຊູລິນ, ການໃຊ້ສານໄຮໂດຄາບອນທີ່ຍ່ອຍໄດ້ງ່າຍແມ່ນບໍ່ຕ້ອງການ. ສ່ວນປະກອບຫຼັກຂອງອາຫານ:
- ດື່ມນໍ້າຫຼາຍໆ: ຖືພາຕໍ່ມື້ຄວນດື່ມນໍ້າບໍລິສຸດຢ່າງ ໜ້ອຍ 1.5 ລິດ. ຢ່າໃຊ້ນ້ ຳ ຢານ້ ຳ ຫວານ, ເຄື່ອງດື່ມທີ່ມີກາກບອນທີ່ມີແລະບໍ່ມີສີຍ້ອມ, kvass, ນົມສົ້ມທີ່ມີເຄື່ອງປຸງຕ່າງໆ. ເຄື່ອງດື່ມທີ່ມີທາດເຫຼົ້າ.
- ໂພຊະນາການສ່ວນປະກອບ: ແມ່ຍິງຖືພາທີ່ມີໂລກເບົາຫວານປະເພດ 1 ແລະປະເພດ 2 ຕ້ອງກິນອາຫານນ້ອຍໆຢ່າງ ໜ້ອຍ 5 ຄັ້ງຕໍ່ມື້. ອາຫານໂປຕີນຕ້ອງໄດ້ຮັບການບໍລິໂພກແຍກຕ່າງຫາກຈາກທາດແປ້ງ. ຕົວຢ່າງ: ຖ້າທ່ານມີ pasta ກັບໄກ່ ສຳ ລັບອາຫານທ່ຽງ, ຫຼັງຈາກນັ້ນເປັນພະຍາດເບົາຫວານ, ທ່ານຄວນກິນອາຫານ pasta ກັບຜັກທຽມໃນຕອນທ່ຽງ, ແລະ ສຳ ລັບອາຫານທ່ຽງໄກ່ທີ່ມີ ໝາກ ແຕງສົດ.
- ຜັກສະຫລັດສາມາດກິນໄດ້ກັບອາຫານທຸກຄາບ. ຫມາກໄມ້ແມ່ນແນະນໍາໃຫ້ກິນກັບຜະລິດຕະພັນທາດແປ້ງ.
- ແກງແລະຫລັກສູດອື່ນໆ.
- ຫລັກສູດທີສອງ.
ເປັນຫຼັກສູດທີສອງ, ໄກ່, ປາທີ່ມີໄຂມັນຕ່ ຳ, ຊີ້ນງົວຫລືລູກແກະແມ່ນ ເໝາະ ສົມ. ຜັກສາມາດຢູ່ໃນອາຫານປະເພດຕ່າງໆ.
- ຜະລິດຕະພັນນົມສົ້ມ (ຄີມສົ້ມ, ເນີຍແຂງໃນບ້ານ).
- ອາຫານວ່າງ (ແປ້ງໄຂມັນຕ່ ຳ, ham, ເນີຍແຂງ).
- ເຄື່ອງດື່ມຮ້ອນ (ຊາອຸ່ນກັບນົມ).
- ເຂົ້າຈີ່ຫລືເຂົ້າຈີ່ເປັນເບົາຫວານ.
ເພື່ອວັດແທກລະດັບນ້ ຳ ຕານໃນເລືອດ, ແມ່ຍິງຖືພາຕ້ອງມີ ໜິ້ວ glucometer, ເຊິ່ງລາວສາມາດວັດແທກຂໍ້ມູນດ້ວຍຕົນເອງແລະດັດປັບປະລິມານຂອງອິນຊູລິນ.
ນ້ ຳ ຕານໃນເລືອດປົກກະຕິແມ່ນ 4 ຫາ 5.2 mmol / ລິດຕໍ່ກະເພາະເປົ່າແລະບໍ່ສູງກວ່າ 6.7 mmol / ລິດສອງສາມຊົ່ວໂມງຫຼັງຈາກກິນເຂົ້າ.
ຖ້າໃນລະຫວ່າງຄາບອາຫານລະດັບນ້ ຳ ຕານບໍ່ລຸດລົງ, ທ່ານ ໝໍ ສັ່ງໃຫ້ການປິ່ນປົວດ້ວຍອິນຊູລິນ.
ຄຸ້ມຄ່າ! ແມ່ຍິງຖືພາບໍ່ຄວນດື່ມຢາທີ່ເປັນຢາເພື່ອເຮັດໃຫ້ນ້ ຳ ຕານໃນເລືອດລົດລົງ. ພວກມັນສາມາດສົ່ງຜົນກະທົບທີ່ບໍ່ດີຕໍ່ການພັດທະນາຂອງទារក. ສຳ ລັບການໃຫ້ປະລິມານຢາອິນຊູລິນຢ່າງຖືກຕ້ອງ, ແມ່ຍິງຖືພາຕ້ອງໄດ້ ນຳ ສົ່ງໂຮງ ໝໍ. ທຸກໆຈຸດທີ່ກ່າວມາຂ້າງເທິງນີ້ສາມາດຫລີກລ້ຽງໄດ້ຖ້າທຸກມາດຕະການປ້ອງກັນໂຣກເບົາຫວານມີຜົນດີ.
ປັດໄຈທີ່ສາມາດເຮັດໃຫ້ເກີດໂລກເບົາຫວານປະເພດ 1 ແລະປະເພດ 2 ໃນແມ່ຍິງ
- ແມ່ຍິງຖືພາມີອາຍຸຫຼາຍກ່ວາ 40 ປີ.
- ເຈັບເປັນເບົາຫວານ.
- ແມ່ຍິງຖືພາແມ່ນເຊື້ອຊາດທີ່ບໍ່ແມ່ນຜິວຂາວ.
- ນໍ້າ ໜັກ ເກີນກ່ອນການຖືພາ.
- ການສູບຢາ.
- ເດັກທີ່ເກີດມາກ່ອນ ໜ້າ ນີ້ມີນ້ ຳ ໜັກ ຫລາຍກວ່າ 4,5 ກິໂລກຣາມ.
- ການເກີດກ່ອນ ໜ້າ ນີ້ໄດ້ສິ້ນສຸດລົງໃນການຕາຍຂອງເດັກໂດຍບໍ່ຮູ້ສາເຫດ.
ການເກີດລູກໃນໂລກເບົາຫວານ
ໃນແມ່ຍິງຖືພາທີ່ມີໂລກເບົາຫວານປະເພດ 1 ແລະປະເພດ 2, ການເກີດແມ່ນແຕກຕ່າງກັນຫຼາຍກ່ວາປົກກະຕິ. ເພື່ອເລີ່ມຕົ້ນ, ຮູການເກີດແມ່ນໄດ້ຖືກກະກຽມໂດຍການເຈາະພົກຍ່ຽວແລະການສັກຢາຮໍໂມນ. ແນ່ນອນ, ກ່ອນທີ່ຈະເລີ່ມຕົ້ນ, ແມ່ຍິງໄດ້ຮັບການໃຫ້ຢາສະລົບ.
ໃນຂະບວນການດັ່ງກ່າວ, ທ່ານ ໝໍ ຈະຕິດຕາມກວດກາອັດຕາການເຕັ້ນຂອງຫົວໃຈຂອງເດັກແລະນ້ ຳ ຕານໃນເລືອດຂອງແມ່. ຖ້າມີການອອກແຮງງານ, ອົກຊີໂຕຊີນແມ່ນໃຊ້ໃຫ້ແກ່ແມ່ຍິງຖືພາ. ເມື່ອລະດັບນໍ້າຕານສູງຂື້ນ, ອິນຊູລິນຈະຖືກປະຕິບັດ.
ຖ້າຫາກວ່າ, ຫຼັງຈາກປາກມົດລູກໄດ້ເປີດ, ແລະຢາໄດ້ຖືກປະຕິບັດ, ແຕ່ວ່າການອອກກໍາລັງກາຍໄດ້ຫຼຸດລົງ, ທ່ານຫມໍສາມາດໃຊ້ forceps. ຖ້າມີ hypoxia ໃນ fetus ກ່ອນທີ່ຈະເປີດມົດລູກ, ການຈັດສົ່ງແມ່ນຖືກປະຕິບັດໂດຍພາກສ່ວນທີ່ຜ່າຕັດ.
ບໍ່ວ່າການເກີດຈະເກີດຂື້ນແນວໃດ, ໂອກາດທີ່ຈະມີລູກທີ່ມີສຸຂະພາບແຂງແຮງແມ່ນສູງຫຼາຍ. ສິ່ງທີ່ ສຳ ຄັນແມ່ນຕິດຕາມສຸຂະພາບຂອງທ່ານ, ໄປຫາ ໝໍ ແລະປະຕິບັດຕາມ ຄຳ ແນະ ນຳ ຂອງພວກເຂົາ.
ກິດຈະ ກຳ ເກີດ ໃໝ່
ຫຼັງຈາກເກີດ, ເດັກໄດ້ຮັບມາດຕະການຟື້ນຟູ, ເຊິ່ງຂື້ນກັບສະພາບແລະຄວາມເປັນຜູ້ໃຫຍ່ຂອງເດັກ, ວິທີການທີ່ໃຊ້ໃນເວລາເກີດລູກ.
ໃນເດັກເກີດ ໃໝ່ ທີ່ເກີດມາຈາກແມ່ຍິງທີ່ເປັນໂລກເບົາຫວານ, ອາການຂອງພະຍາດເບົາຫວານແມ່ນເກີດຂື້ນເລື້ອຍໆ. ເດັກນ້ອຍດັ່ງກ່າວຕ້ອງການການດູແລພິເສດແລະການຊີ້ ນຳ ຂອງຜູ້ຊ່ຽວຊານ.
ຫຼັກການຂອງມາດຕະການຟື້ນຟູຄືນ ໃໝ່ ສຳ ລັບເດັກເກີດ ໃໝ່ ມີດັ່ງນີ້:
- ການປ້ອງກັນການເປັນໂລກເບົາຫວານ.
- ການຕິດຕາມກວດກາຢ່າງລະມັດລະວັງກ່ຽວກັບສະພາບຂອງເດັກ.
- ການປິ່ນປົວໂຣກໂຣກໂຣກ.
ໃນຊ່ວງຕົ້ນຂອງການມີຊີວິດ, ມັນເປັນການຍາກຫຼາຍ ສຳ ລັບເດັກທີ່ເປັນໂຣກເບົາຫວານໃນການປັບຕົວ. ຄວາມຜິດປົກກະຕິບາງຢ່າງອາດຈະເກີດຂື້ນ: ການສູນເສຍນ້ ຳ ໜັກ ທີ່ ສຳ ຄັນ, ການພັດທະນາຂອງໂຣກເຫຼືອງແລະອື່ນໆ.
ການໃຫ້ອາຫານເດັກນ້ອຍ
ຫຼັງຈາກເກີດລູກ, ແນ່ນອນ, ແມ່ທຸກຄົນຕ້ອງການລ້ຽງລູກດ້ວຍນົມແມ່. ມັນແມ່ນຢູ່ໃນນົມຂອງມະນຸດເຊິ່ງມີສານອາຫານແລະສານອາຫານ ຈຳ ນວນຫຼວງຫຼາຍທີ່ສົ່ງຜົນກະທົບທີ່ດີຕໍ່ການເຕີບໃຫຍ່ແລະການພັດທະນາຂອງເດັກ. ສະນັ້ນ, ມັນຈຶ່ງມີຄວາມ ສຳ ຄັນຫຼາຍທີ່ຈະຮັກສາ lactation ໃຫ້ຫຼາຍເທົ່າທີ່ຈະຫຼາຍໄດ້.
ກ່ອນການລ້ຽງລູກດ້ວຍນົມແມ່, ແມ່ຄວນປຶກສາແພດຊ່ຽວຊານດ້ານ endocrinologist. ລາວຈະ ກຳ ນົດປະລິມານສະເພາະຂອງອິນຊູລິນແລະໃຫ້ ຄຳ ແນະ ນຳ ກ່ຽວກັບອາຫານໃນເວລາໃຫ້ອາຫານ. ສ່ວນຫຼາຍມັກຈະມີກໍລະນີດັ່ງກ່າວເມື່ອແມ່ຍິງມີນໍ້າຕານໃນເລືອດຫຼຸດລົງໃນເວລາໃຫ້ອາຫານ. ເພື່ອຫລີກລ້ຽງສິ່ງນີ້, ທ່ານຕ້ອງດື່ມນົມແມ່ກ່ອນທີ່ທ່ານຈະເລີ່ມໃຫ້ອາຫານ.
ສະຫຼຸບ
ການຖືພາແລະການເກີດລູກໃນແມ່ຍິງທີ່ເປັນໂລກເບົາຫວານແມ່ນບາດກ້າວທີ່ຮ້າຍແຮງ. ດັ່ງນັ້ນ, ມັນມີຄວາມ ສຳ ຄັນຫຼາຍທີ່ຈະໄປຢ້ຽມຢາມຜູ້ຊ່ຽວຊານຢ່າງສະ ໝໍ່າ ສະ ເໝີ, ຈັດຕັ້ງປະຕິບັດ ຄຳ ແນະ ນຳ ແລະຕິດຕາມສຸຂະພາບຂອງພວກເຂົາຢ່າງອິດສະຫຼະ. ກິນວິຕາມິນຫຼາຍ, ຫາຍໃຈຢູ່ໃນອາກາດສົດແລະເຄື່ອນ ເໜັງ ໄດ້ຫຼາຍ. ແລະຍັງບໍ່ລືມກ່ຽວກັບອາຫານທີ່ສົມດຸນ.
ເບິ່ງແຍງຕົວເອງແລະມີສຸຂະພາບແຂງແຮງ!
ຂ້ອຍສາມາດເກີດລູກເປັນໂຣກເບົາຫວານແລະເກີດລູກທີ່ມີສຸຂະພາບແຂງແຮງບໍ?

ຂ້ອຍສາມາດເກີດລູກເປັນໂຣກເບົາຫວານໄດ້ບໍ? ຖ້າ 20 ປີກ່ອນ, ທ່ານຫມໍໄດ້ກ່າວຢ່າງຫມັ້ນໃຈວ່າດ້ວຍພະຍາດເບົາຫວານມັນກໍ່ເປັນໄປບໍ່ໄດ້ທີ່ຈະຖືພາແລະເກີດລູກ, ດຽວນີ້ຄວາມຄິດເຫັນຂອງພວກເຂົາໄດ້ປ່ຽນໄປແລ້ວ. ດ້ວຍພະຍາດດັ່ງກ່າວ, ສະ ໜອງ ໃຫ້ທຸກຂໍ້ສະ ເໜີ ແນະຂອງທ່ານ ໝໍ ປະຕິບັດຕາມ, ມີໂອກາດໃຫ້ ກຳ ເນີດລູກທີ່ມີສຸຂະພາບສົມບູນແລະບໍ່ເປັນອັນຕະລາຍຕໍ່ສຸຂະພາບຂອງທ່ານ.
ເຖິງຢ່າງໃດກໍ່ຕາມ, ເດັກຍິງຄວນເຂົ້າໃຈວ່າດ້ວຍໂຣກເບົາຫວານມັນ ຈຳ ເປັນຕ້ອງມີຄວາມອົດທົນ, ເພາະວ່າການຖືພາສ່ວນໃຫຍ່ຈະຕ້ອງໄດ້ປະຕິບັດຢູ່ໂຮງ ໝໍ. ນີ້ແມ່ນວິທີດຽວທີ່ຈະຫລີກລ້ຽງອາການແຊກຊ້ອນຂອງພະຍາດເບົາຫວານ.
ມີບາງເວລາທີ່ແມ່ຍິງຖືກຫ້າມຢ່າງເຂັ້ມງວດໃນການເກີດລູກ, ເພາະວ່າມັນມີຄວາມສ່ຽງທີ່ອາດເກີດຂື້ນບໍ່ພຽງແຕ່ຕໍ່ຊີວິດຂອງນາງເທົ່ານັ້ນ, ແຕ່ມັນກໍ່ຍັງເປັນການພັດທະນາປົກກະຕິຂອງລູກໃນທ້ອງ.
ບັນດານັກຊ່ຽວຊານດ້ານສະ ໝອງ ແລະຊ່ຽວຊານ endocrinologist ແນະ ນຳ ໃຫ້ແມ່ຍິງຢຸດການຖືພາໃນກໍລະນີດັ່ງກ່າວ:
- ພໍ່ແມ່ທັງສອງມີໂຣກເບົາຫວານປະເພດ 1, ໂຣກເບົາຫວານປະເພດ 2,
- ມີໂຣກເບົາຫວານທີ່ຕ້ານທານກັບອິນຊູລິນທີ່ມີແນວໂນ້ມທີ່ຈະພັດທະນາ ketoacidosis,
- ຖືກກວດພົບວ່າເປັນໂຣກເບົາຫວານຂອງເຍົາວະຊົນ, ເຊິ່ງມີຄວາມສັບສົນຍ້ອນໂຣກປອດອັກເສບ,
- ແມ່ຍິງເປັນວັນນະໂລກທີ່ເປັນໂຣກປອດແຫ້ງ,
- ຂໍ້ຂັດແຍ່ງຂອງປັດໃຈ Rhesus ໃນພໍ່ແມ່ໃນອະນາຄົດແມ່ນຖືກ ກຳ ນົດ.
ຄຳ ແນະ ນຳ ນີ້ແມ່ນກ່ຽວຂ້ອງ ສຳ ລັບແມ່ຍິງທຸກຄົນ, ບໍ່ວ່າພວກເຂົາຈະມີອາຍຸເທົ່າໃດກໍ່ຕາມ.
ໂພຊະນາການຖືພາ ສຳ ລັບພະຍາດເບົາຫວານ
ເມື່ອທ່ານ ໝໍ ກຳ ນົດວ່າແມ່ຍິງສາມາດເກີດລູກເປັນພະຍາດເບົາຫວານປະເພດ 2 ຫຼືຊະນິດທີ 2, ແມ່ຍິງທີ່ອອກ ກຳ ລັງກາຍຄວນເຮັດທຸກສິ່ງທີ່ເປັນໄປໄດ້ເພື່ອຊົດເຊີຍພະຍາດ. ຫນ້າທໍາອິດ, ມັນສະແດງໃຫ້ເຫັນວ່າຈະປະຕິບັດຕາມອາຫານທາງການແພດທີ່ເລກ 9.
ຄາບອາຫານທີ່ເປັນໂລກເບົາຫວານກ່ຽວຂ້ອງກັບການໃຊ້ທາດໂປຼຕີນບໍ່ເກີນ 120 ກຣາມຕໍ່ມື້, ປະລິມານທາດແປ້ງແມ່ນຫຼຸດລົງເຖິງ 300-500 ກຼາມ, ໄຂມັນຈົນເຖິງ 60 ສູງສຸດ. ນອກຈາກນັ້ນ, ອາຫານຄວນມີຈຸດປະສົງສະເພາະໃນການຫຼຸດນ້ ຳ ຕານໃນເລືອດ.
ຈາກເມນູ ຈຳ ເປັນຕ້ອງຍົກເວັ້ນ:
- ້ໍາຕານ
- ໂຮງງານຜະລິດດິນຈີ່
- ້ໍາເຜີ້ງທໍາມະຊາດ
- ອົບ.
ມື້ ໜຶ່ງ ທ່ານຕ້ອງການບໍລິໂພກບໍ່ເກີນ 3 ພັນ calories. ໃນເວລາດຽວກັນ, ອາຫານໄດ້ຖືກບົ່ງບອກເຖິງການລວມເອົາຜະລິດຕະພັນທີ່ບັນຈຸວິຕາມິນ, ອົງປະກອບຕາມຮອຍ, ໂດຍບໍ່ມີການທີ່ລູກໃນທ້ອງຈະບໍ່ສາມາດພັດທະນາໄດ້ຕາມປົກກະຕິ.
ມັນມີຄວາມ ສຳ ຄັນເທົ່າທຽມກັນທີ່ຈະສັງເກດຄວາມຖີ່ຂອງການໄດ້ຮັບອາຫານ, ການສັກຢາອິນຊູລິນ, ເທົ່າທີ່ຈະເປັນໄປໄດ້. ເນື່ອງຈາກວ່າຢາຫຼາຍຊະນິດຖືກຫ້າມໃນເວລາຖືພາ, ແມ່ຍິງຄວນສັກຢາອິນຊູລິນ.
ເມື່ອຕ້ອງການເຂົ້າໂຮງ ໝໍ
ເນື່ອງຈາກຄວາມຕ້ອງການຂອງຮ່າງກາຍໃນການປ່ຽນແປງຮໍໂມນອິນຊູລິນ, ແມ່ຍິງຖືພາຄວນຈະເຂົ້າໂຮງ ໝໍ ສອງຫາສາມເທື່ອ, ແຕ່ກໍ່ບໍ່ ໜ້ອຍ. ຄັ້ງ ທຳ ອິດທີ່ໄປໂຮງ ໝໍ ແມ່ນ ຈຳ ເປັນໃນທັນທີຫຼັງຈາກລົງທະບຽນຢູ່ຄລີນິກກ່ອນເກີດ, ການເຂົ້າໂຮງ ໝໍ ຄັ້ງທີສອງແມ່ນສະແດງຢູ່ໃນເວລາ 20-24 ອາທິດຂອງໄລຍະ.
ເມື່ອ 32-36 ອາທິດຂອງການຖືພາ, ຄວາມເປັນໄປໄດ້ຂອງການເປັນພິດໃນໄລຍະທ້າຍຊ້າເພີ່ມຂື້ນ, ສະພາບການນີ້ຮຽກຮ້ອງໃຫ້ມີການຄວບຄຸມທີ່ ຈຳ ເປັນຂອງລູກໃນທ້ອງ.
ໃນເວລານີ້, ທ່ານ ໝໍ ອາດຈະສາມາດຕັດສິນໃຈວັນທີແລະວິທີການສົ່ງ. ຖ້າແມ່ຍິງປະຕິເສດການເຂົ້າໂຮງ ໝໍ, ລາວຄວນໄປກວດສຸຂະພາບເປັນປະ ຈຳ.
ບົດຂຽນນີ້ຈະເວົ້າກ່ຽວກັບບັນຫາການຖືພາກັບພະຍາດເບົາຫວານ.
ຊີ້ບອກນ້ ຳ ຕານຂອງທ່ານຫຼືເລືອກເພດ ສຳ ລັບ ຄຳ ແນະ ນຳ. ການຄົ້ນຫາ. ບໍ່ພົບ. ສະແດງ. ຄົ້ນຫາ. ບໍ່ພົບ. ສະແດງ. ການຄົ້ນຫາ.