ອາການແຊກຊ້ອນທີ່ເປັນໄປໄດ້ຂອງການບໍລິຫານອິນຊູລິນໃນຜູ້ເປັນໂລກເບົາຫວານ
ການປິ່ນປົວດ້ວຍ Insulin ແມ່ນວິທີການປິ່ນປົວໂຣກເບົາຫວານປະເພດ 1 ແລະໃນບາງກໍລະນີ, ທີສອງ. ຄົນເຈັບແຕ່ລະຄົນທີ່ມີພະຍາດນີ້ຄວນປະຕິບັດຕາມປະລິມານທີ່ແພດສັ່ງ. ບາງຄັ້ງການປິ່ນປົວແບບນີ້ກໍ່ໃຫ້ເກີດຜົນຂ້າງຄຽງຫຼາຍຢ່າງ. ຜູ້ເປັນໂລກເບົາຫວານທຸກຄົນຄວນຮູ້ຈັກພວກເຂົາ. ອາການແຊກຊ້ອນຂອງການປິ່ນປົວດ້ວຍ insulin ຈະໄດ້ຮັບການປຶກສາຫາລືໃນພາຍຫລັງ.
ການປິ່ນປົວໂຣກເບົາຫວານ
ຖ້າບຸກຄົນໃດ ໜຶ່ງ ຖືກກວດພົບວ່າມີຄວາມຜິດປົກກະຕິໃນຂະ ແໜງ ການກ່ຽວກັບທາດແປ້ງທາດແປ້ງທາດແປ້ງ, ຕ້ອງມີມາດຕະການຮີບດ່ວນ. ການປິ່ນປົວຊັ້ນ ນຳ ໃນກໍລະນີນີ້ແມ່ນການປິ່ນປົວດ້ວຍ insulin ສຳ ລັບພະຍາດເບົາຫວານ. ອາການແຊກຊ້ອນສາມາດເກີດຂື້ນໄດ້ຍ້ອນເຫດຜົນຕ່າງໆ.
ເຖິງຢ່າງໃດກໍ່ຕາມ, ບໍ່ມີວິທີໃດທີ່ມີປະສິດຕິພາບສູງກວ່າທີ່ສາມາດປັບປຸງຄຸນນະພາບຊີວິດຂອງຄົນເຈັບທີ່ເປັນພະຍາດປະເພດ 1. ການແນະ ນຳ ອິນຊູລິນເຂົ້າໃນຮ່າງກາຍຊ່ວຍໃຫ້ທ່ານຮັບປະກັນສະພາບປົກກະຕິຂອງຄົນເຈັບ.

ການປິ່ນປົວດ້ວຍ Insulin ແມ່ນວິທີການທີ່ຖືກ ນຳ ໃຊ້ຢ່າງຈິງຈັງໃນການປິ່ນປົວຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານປະເພດ 1, ເຊັ່ນດຽວກັນກັບໃນໄລຍະການກະກຽມຄົນເຈັບທີ່ເປັນພະຍາດປະເພດ 2 ສຳ ລັບການຜ່າຕັດ, ໃນກໍລະນີທີ່ມີພະຍາດບາງຊະນິດ (ເຊັ່ນວ່າເປັນຫວັດ).
ພ້ອມກັນນັ້ນ, ເຕັກນິກນີ້ຍັງຖືກ ນຳ ໃຊ້ເພື່ອຄວາມບໍ່ມີປະສິດຕິຜົນຂອງຢາຫຼຸດນ້ ຳ ຕານ. ພວກມັນຖືກ ກຳ ນົດໃຫ້ຜູ້ປ່ວຍທີ່ເປັນໂລກເບົາຫວານປະເພດ 2.
ການປິ່ນປົວທີ່ນໍາສະເຫນີຮຽກຮ້ອງໃຫ້ມີການຄິດໄລ່ທີ່ຖືກຕ້ອງຂອງປະລິມານຂອງອິນຊູລິນ. ສຳ ລັບສິ່ງນີ້, ຄົນເຈັບຈະກວດເລືອດແລະປັດສະວະ. ອີງຕາມຜົນໄດ້ຮັບ, ທ່ານຫມໍຄິດໄລ່ປະລິມານປະຈໍາວັນຂອງຢານີ້. ແບ່ງອອກເປັນ 3-4 ເຂັມ, ເຊິ່ງຕ້ອງໄດ້ຮັບການສັກຢາ intramuscularly ຕະຫຼອດມື້.
ຫລັງຈາກກິນຢາແລ້ວ, ທ່ານ ໝໍ ກໍ່ຕິດຕາມລະດັບນ້ ຳ ຕານໃນເລືອດແລະປັດສະວະຂອງຄົນເຈັບ. ຖ້າ ຈຳ ເປັນ, ຕ້ອງມີການດັດປັບ. ສຳ ລັບສິ່ງນີ້, ຄົນຜູ້ ໜຶ່ງ ບໍລິຈາກເລືອດກ່ອນການສັກຢາອິນຊູລິນ (ຄາບເຂົ້າ). ລາວຍັງເກັບເອົາປັດສະວະໃນຕອນເຊົ້າ, ກາງເວັນແລະກາງຄືນ. ດ້ວຍການໃຊ້ຢາ ບຳ ບັດອິນຊູລິນທີ່ບໍ່ ເໝາະ ສົມ, ອາການແຊກຊ້ອນອາດຈະຮ້າຍແຮງ. ສະນັ້ນ, ຂັ້ນຕອນການແນະ ນຳ ຢາເຂົ້າໃນຮ່າງກາຍແມ່ນຖືກເອົາໃຈໃສ່ຢ່າງຈິງຈັງ.
ພາວະແຊກຊ້ອນ
ທຸກໆຄົນທີ່ໄດ້ຮັບການກວດພົບວ່າເປັນພະຍາດເບົາຫວານປະເພດ 1 ຄວນເຂົ້າໃຈຫຼັກການຂອງການປິ່ນປົວອິນຊູລິນຢ່າງຈະແຈ້ງ. ພາວະແຊກຊ້ອນເກີດຂື້ນເລື້ອຍໆ. ເຖິງຢ່າງໃດກໍ່ຕາມ, ສິ່ງນີ້ສ່ວນໃຫຍ່ຈະເກີດຂື້ນໂດຍຜ່ານຄວາມຜິດຂອງຄົນເຈັບເອງ. ມັນມີຄວາມຫຍຸ້ງຍາກໂດຍສະເພາະໃນການ ນຳ ໃຊ້ກັບຕາຕະລາງຊີວິດດັ່ງກ່າວໃນຕອນເລີ່ມຕົ້ນຂອງພະຍາດ. ແຕ່ເມື່ອເວລາຜ່ານໄປ, ຂັ້ນຕອນນີ້ກາຍເປັນເລື່ອງ ທຳ ມະດາ, ເປັນ ທຳ ມະຊາດ ສຳ ລັບມະນຸດ.
ຮໍໂມນດັ່ງກ່າວຈະຕ້ອງຖືກ ນຳ ເຂົ້າສູ່ຮ່າງກາຍຕະຫຼອດຊີວິດ. ປະລິມານທີ່ຖືກຕ້ອງຈະຫລີກລ້ຽງອາການແຊກຊ້ອນຕ່າງໆ. ໂລກເບົາຫວານບໍ່ສາມາດມີເວລາພັກຜ່ອນ, ພັກຜ່ອນຈາກການຮັກສາ. ການແນະ ນຳ ຂອງອິນຊູລິນແມ່ນມີຄວາມ ຈຳ ເປັນສະ ເໝີ ໄປ. ມັນຕ້ອງໄດ້ຮັບການຈົດຈໍາວ່າດ້ວຍການລະເມີດຈໍານວນຫນຶ່ງຂອງອາການແຊກຊ້ອນທີ່ຮ້າຍແຮງແມ່ນເປັນໄປໄດ້. ສິ່ງທີ່ ສຳ ຄັນແມ່ນ:
- ມົວກ່ອນຕາ.
- ການໃຄ່ບວມຂອງຂາ.
- Lipohypertrophy.
- Lipoatrophy.
- ຮູບລັກສະນະຂອງຕຸ່ມຄັນແດງ.
- ອາການແພ້
- ຂາດ.
- ໂລກເອດສ໌ໃນເລືອດ.
- ນ້ ຳ ໜັກ ເພີ່ມຂື້ນ.
ປະເພດທີ່ມີຢູ່ແລ້ວຂອງພາວະແຊກຊ້ອນແມ່ນເກີດມາຈາກຫລາຍໆເຫດຜົນ. ມັນຄວນຈະເຂົ້າໃຈວ່າ insulin ແມ່ນທາດໂປຼຕີນ. ມັນບໍ່ໄດ້ຖືກຜະລິດໃນປະລິມານທີ່ ເໝາະ ສົມໃນຮ່າງກາຍຂອງຜູ້ເປັນໂລກເບົາຫວານທີ່ມີພະຍາດປະເພດ 1. ເພາະສະນັ້ນ, ມັນຖືກຄຸ້ມຄອງຢ່າງຕໍ່ເນື່ອງ intramuscularly. ຄົນເຈັບທີ່ມີອາການຄັນຄ້າຍຄືກັນແມ່ນຖືກ ກຳ ນົດໃຫ້ໃຊ້ອິນຊູລິນຈາກຕົ້ນ ກຳ ເນີດທີ່ແຕກຕ່າງກັນ. ມັນສາມາດເປັນສັດຫລືມະນຸດ.
ມັນເປັນມູນຄ່າທີ່ຄວນຈື່ໄວ້ວ່າຮໍໂມນອິນຊູລິນສາມາດມີປະເພດຕ່າງໆ. ມັນມີໄລຍະເວລາຄວາມຖືກຕ້ອງທີ່ແຕກຕ່າງກັນ. ການເຮັດວຽກປະ ຈຳ ວັນຂອງທ່ານແມ່ນຖືກປັບໃຫ້ເຂັ້ມງວດເພື່ອໃຊ້ຢາ. ມີ insulin homologous, heterologous ແລະປະສົມ. ພວກມັນຖືກຄຸ້ມຄອງໃນຊ່ວງເວລາທີ່ແຕກຕ່າງກັນ, ຈັບອາຫານການກິນເຂົ້າໃນການ ໝູນ ໃຊ້ເຫຼົ່ານີ້.
ໂລກເອດສ໌ໃນເລືອດ
ອາການແຊກຊ້ອນ ໜຶ່ງ ທີ່ເປັນໄປໄດ້ຂອງການປິ່ນປົວດ້ວຍລະບົບອິນຊູລິນແມ່ນການລະລາຍໃນເລືອດ. ສະພາບການນີ້ເກີດຂື້ນຍ້ອນການກິນຮໍໂມນເກີນ. ໃນກໍລະນີນີ້, ຄົນເຈັບມີປະສົບການຂາດແຄນທາດແປ້ງໃນຮ່າງກາຍ. ບາງຄັ້ງຫຼັງຈາກສັກ, ລະດັບນ້ ຳ ຕານໃນເລືອດອາດຈະຫຼຸດລົງຢ່າງໄວວາ. ນີ້ເຮັດໃຫ້ການພັດທະນາຂອງລັດ hypoglycemic.
ຖ້າຄົນເຈັບໄດ້ໃຊ້ການກະ ທຳ ທີ່ຍາວນານ, ມັນສາມາດເກີດຂື້ນໃນເວລາທີ່ຄວາມເຂັ້ມຂຸ້ນສູງສຸດຂອງສານ. ເມື່ອກິນຮໍໂມນທີ່ເຮັດວຽກໄດ້ໄວ, ສະພາບການນີ້ພັດທະນາຢ່າງໄວວາ.

ມັນເປັນມູນຄ່າທີ່ສັງເກດວ່າປະເພດຂອງອາການແຊກຊ້ອນນີ້ກັບການປິ່ນປົວດ້ວຍອິນຊູລິນ, ເຊັ່ນ: ການລະລາຍໃນເລືອດສາມາດເກີດຂື້ນໄດ້ບໍ່ພຽງແຕ່ຍ້ອນການໄດ້ຮັບປະລິມານທີ່ບໍ່ຖືກຕ້ອງຂອງຮໍໂມນ. ຫລັງຈາກຫລິ້ນກິລາ, ການອອກ ກຳ ລັງກາຍຫລືຄວາມຕື່ນເຕັ້ນທາງອາລົມ, ມັນກໍ່ພັດທະນາເລື້ອຍໆ.
ໃນຜູ້ທີ່ເປັນໂລກເບົາຫວານ, ອາການ ທຳ ອິດຂອງສະພາບການນີ້ສາມາດເກີດຂື້ນກັບຕົວຊີ້ວັດ 5.5 mmol / L. ນີ້ແມ່ນເກີດມາຈາກການຫຼຸດລົງຂອງລະດັບນໍ້າຕານ. ຖ້າການຫຼຸດລົງແມ່ນຊ້າ, ບຸກຄົນໃດ ໜຶ່ງ ອາດຈະບໍ່ຮູ້ສຶກຜິດປົກກະຕິໃນສະຫວັດດີພາບຂອງພວກເຂົາເປັນເວລາດົນນານ. ໃນເວລາດຽວກັນ, ລະດັບຂອງ glucose ໃນເລືອດສາມາດຄ່ອຍໆຫຼຸດລົງເປັນ 2,7 mmol / L.
ແຕ່ລະຄົນທີ່ມີການບົ່ງມະຕິດັ່ງກ່າວຄວນຮູ້ກ່ຽວກັບສະພາບຜິດປົກກະຕິ ສຳ ລັບຮ່າງກາຍຂອງລາວແລະອາການແຊກຊ້ອນຂອງການປິ່ນປົວດ້ວຍອິນຊູລິນ. ອາການຕົ້ນຕໍຂອງການເປັນໂລກເບົາຫວານແມ່ນຄວາມຮູ້ສຶກຂອງຄວາມອຶດຫິວຮຸນແຮງ, ຫົວໃຈເຕັ້ນ, ແຂນຂາສັ່ນ, ແລະຍັງມີເຫື່ອອອກ. ຖ້າຂາດແຄນທາດແປ້ງເພີ່ມຂື້ນ, ອາການຊັກຈະປາກົດຂື້ນ. ບຸກຄົນໃດຫນຶ່ງອາດຈະສູນເສຍສະຕິ.
ວິທີການປະຕິບັດກັບການເປັນໂຣກຕ່ອມນ້ ຳ ຕານ?
ການປ້ອງກັນອາການແຊກຊ້ອນຂອງການປິ່ນປົວດ້ວຍອິນຊູລິນ ໝາຍ ຄວາມວ່າກ່ອນອື່ນ ໝົດ, ການຄຸ້ນເຄີຍກັບສາເຫດຂອງການເກີດມີສະພາບການຕ່າງໆແລະການຕໍ່ສູ້ກັບພວກມັນ.
ຖ້າບຸກຄົນ ໜຶ່ງ ຮູ້ສຶກວ່າລະດັບນ້ ຳ ຕານຂອງລາວຫຼຸດລົງ, ທ່ານ ຈຳ ເປັນຕ້ອງກິນອາຫານທີ່ມີຄາໂບໄຮເດຣດ ໜ້ອຍ ໜຶ່ງ. ມັນສາມາດເປັນ muffin 100 g, ຊາຫວານຫລືຊ3-4ອກ້ ຳ ຕານ 3-4 ຊິ້ນ. ບາງຄົນທີ່ເປັນໂຣກບົ່ງມະຕິນີ້ມັກຈະເອົາກະເປົາເຂົ້າ ໜົມ ໃສ່ໃນຖົງເງິນຫລືກະເປົ.າ. ນີ້ແມ່ນຂໍ້ຄວນລະວັງທົ່ວໄປທີ່ບາງຄັ້ງສາມາດຊ່ວຍຊີວິດຄົນໄດ້.

ຖ້າຫລັງຈາກກິນອາຫານທີ່ມີຄາໂບໄຮເດຣດບໍ່ມີການປັບປຸງຫຍັງ, ພວກມັນຈະກິນຂອງຫວານໃນສ່ວນດຽວກັນ.
ຖ້າບໍ່ດັ່ງນັ້ນ, ຄົນຜູ້ ໜຶ່ງ ອາດຈະມີອາການມຶນງົງໃນເລືອດ. ນີ້ທ່ານຈະຕ້ອງການຄວາມຊ່ວຍເຫລືອຈາກທ່ານ ໝໍ. ທີມງານຂົນສົ່ງຄົນເຈັບຈະສີດນ້ ຳ ຕານ 60 ml (40%) ໃນເສັ້ນເລືອດ. ນີ້ຊ່ວຍໃຫ້ທ່ານສາມາດສະຖຽນລະພາບຂອງຄົນເຈັບ. ຖ້າບໍ່ມີການປັບປຸງຫຍັງເກີດຂື້ນ, ຫຼັງຈາກ 10 ນາທີການສີດແມ່ນຊ້ ຳ ອີກ.
ຖ້າບຸກຄົນໃດ ໜຶ່ງ ອາໄສຢູ່ເຂດຫ່າງໄກຈາກເມືອງເຊິ່ງລົດສຸກເສີນສາມາດເດີນທາງໄດ້ຫຼາຍກວ່າ 20 ນາທີ, ລາວຄວນຈະມີທຸກສິ່ງທຸກຢ່າງທີ່ ຈຳ ເປັນໃນເຮືອນ ສຳ ລັບກໍລະນີທີ່ມີອາການສະມອງເສີຍໆ. ຍາດພີ່ນ້ອງຕ້ອງໄດ້ຮຽນຫຼັກສູດນ້ ຳ ຕານໃນເສັ້ນເລືອດ. ນີ້ແມ່ນ ສຳ ຄັນທີ່ສຸດ.
ການລະລາຍຕ່ ຳ ສາມາດ ນຳ ໄປສູ່ຄວາມຕາຍໄດ້ຖ້າ ເໝາະ ສົມ, ບໍ່ຄວນປະຕິບັດທັນເວລາ. ໂດຍສະເພາະແລ້ວ, ການລະເມີດດັ່ງກ່າວເກີດຂື້ນໃນຜູ້ເຖົ້າຜູ້ທີ່ເປັນໂລກຫົວໃຈ, ເສັ້ນເລືອດ, ຫຼືສະ ໝອງ. ຖ້າລະດັບນ້ ຳ ຕານຫຼຸດລົງເລື້ອຍໆ, ນີ້ຈະ ນຳ ໄປສູ່ການພັດທະນາພະຍາດທາງຈິດທີ່ບໍ່ປ່ຽນແປງໄດ້. ຄວາມຊົງ ຈຳ ແລະສະຕິປັນຍາ ກຳ ລັງຊຸດໂຊມລົງ.
ຄວາມຕ້ານທານຂອງ Insulin
ໜຶ່ງ ໃນພາວະແຊກຊ້ອນຂອງການປິ່ນປົວດ້ວຍ insulin ແມ່ນການຫຼຸດລົງຂອງຄວາມອ່ອນໄຫວຂອງຈຸລັງກັບຮໍໂມນ. ສະພາບການນີ້ເກີດຂື້ນຍ້ອນເຫດຜົນຫຼາຍຢ່າງ. ດັ່ງນັ້ນ, ຄົນເຮົາພັດທະນາການຕໍ່ຕ້ານອິນຊູລິນ. ໃນກໍລະນີນີ້, ປະລິມານຂອງຢາແມ່ນເພີ່ມຂື້ນ. ເພື່ອຊົດເຊີຍການຂາດຮໍໂມນ, ຕ້ອງມີການສັກຢາອິນຊູລິນ 100-200 ໜ່ວຍ.

ການບ່ຽງເບນທີ່ຄ້າຍຄືກັນນີ້ອາດຈະເກີດຂື້ນຍ້ອນການຫຼຸດລົງຂອງ ຈຳ ນວນຫຼືຄວາມຮັກຂອງຜູ້ຮັບໃນຮ່າງກາຍ. ສະພາບນີ້ມັກຈະກາຍເປັນຜົນສະທ້ອນຂອງການພັດທະນາຂອງພູມຕ້ານທານຕໍ່ຮໍໂມນຮໍໂມນຫຼືຕົວຮັບຕົວເອງ.
ຄວາມຕ້ານທານຂອງ Insulin ເກີດຂື້ນ, ຕາມກົດລະບຽບ, ເນື່ອງຈາກການລະລາຍຂອງທາດໂປຼຕີນໂດຍ enzymes ທີ່ແນ່ນອນຫຼືການຜູກມັດຂອງມັນໂດຍສະລັບສັບຊ້ອນຂອງພູມຕ້ານທານ.
ຄວາມອ່ອນໄຫວຕໍ່ຢາອາດຈະຫຼຸດລົງດ້ວຍການເພີ່ມການຜະລິດຮໍໂມນ contrainsulin.
ເພື່ອ ກຳ ນົດວິທີການປິ່ນປົວທີ່ຖືກຕ້ອງ, ທ່ານ ໝໍ ຕ້ອງຊອກຫາສາເຫດທີ່ແນ່ນອນຂອງການປາກົດຕົວຂອງສະພາບດັ່ງກ່າວ. ໃນລະຫວ່າງການບົ່ງມະຕິ, ອາການຂອງພະຍາດຕິດຕໍ່ຊ້ ຳ ເຮື້ອ (ຕົວຢ່າງເຊັ່ນໂຣກ sinusitis, cholecystitis, ແລະອື່ນໆ) ແມ່ນຖືກ ກຳ ຈັດ. ການວິເຄາະການເຮັດວຽກຂອງຕ່ອມ endocrine ກໍ່ຖືກປະຕິບັດເຊັ່ນກັນ. ທ່ານຫມໍຈະທົດແທນປະເພດຂອງ inulin. ບາງຄັ້ງການປິ່ນປົວດ້ວຍການເສີມດ້ວຍຢາທີ່ຊ່ວຍຫຼຸດ ນຳ ້ຕານໃນຮ່າງກາຍ.
ມັນເປັນສິ່ງສໍາຄັນທີ່ຈະສ້າງສາເຫດຂອງອາການແຊກຊ້ອນຂອງການປິ່ນປົວດ້ວຍອິນຊູລິນ. ການນໍາໃຊ້ glucocorticoids ແມ່ນສະແດງໃນບາງກໍລະນີ. ຂະ ໜາດ ປະລິມານປະລິມານຂອງອິນຊູລິນສູງຂື້ນ. ຄຽງຄູ່ກັບສິ່ງນີ້, ຄົນເຈັບຈະໃຊ້ຢາ prednisone (1 mg / kg) ເປັນເວລາ 10 ວັນ. ຫລັງຈາກນັ້ນ, ສອດຄ່ອງກັບສະພາບຂອງຄົນເຈັບ, ປະລິມານຢາຈະຫຼຸດລົງ.
ໃນບາງກໍລະນີ, ທ່ານ ໝໍ ອອກໃບສັ່ງຢາອິນຊູລິນ sulfate ໃຫ້ຄົນເຈັບ. ສານດັ່ງກ່າວບໍ່ມີປະຕິກິລິຍາກັບພູມຕ້ານທານ, ເກືອບບໍ່ເຄີຍເຮັດໃຫ້ເກີດອາການແພ້. ມັນເປັນສິ່ງຈໍາເປັນທີ່ຈະຕ້ອງປັບຂະ ໜາດ ຂອງຮໍໂມນຊະນິດນີ້ໃຫ້ຖືກຕ້ອງ.
ນີ້ແມ່ນອາການແຊກຊ້ອນອີກອັນ ໜຶ່ງ ທີ່ມັກເກີດຂື້ນຍ້ອນການຮັກສາ. ອາການແພ້ສາມາດເປັນທ້ອງຖິ່ນແລະທົ່ວໄປ.
ໃນກໍລະນີທີສອງ, ໂຣກ urticaria ເກີດຂື້ນເທິງໃບ ໜ້າ ແລະຄໍ. ອາການປວດຮາກ, ການເຊາະເຈື່ອນຂອງເຍື່ອເມືອກ, ດັງແລະປາກອາດຈະປາກົດ. ບາງຄັ້ງອາການຊshockອກເກີດຂື້ນ.
ອາການແຊກຊ້ອນໃນທ້ອງຖິ່ນຂອງການປິ່ນປົວດ້ວຍ insulin ແມ່ນສະແດງໂດຍການອັກເສບແລະອາການຄັນໃນບໍລິເວນສັກ. ນອກຈາກນີ້, ການແຂງກະດ້າງສາມາດຖືກ ກຳ ນົດຢູ່ນີ້. ສະພາບການດັ່ງກ່າວໃນກໍລະນີຫຼາຍທີ່ສຸດແມ່ນເກີດມາຈາກການສັກທີ່ບໍ່ຖືກຕ້ອງ (ເຂັມຈືດໆຫຼື ໜາ, ຜະລິດຕະພັນກໍ່ ໜາວ).
ເງື່ອນໄຂດັ່ງກ່າວຮຽກຮ້ອງໃຫ້ມີການປ່ຽນຊະນິດຂອງອິນຊູລິນ. ທ່ານສາມາດປ່ຽນຜູ້ຜະລິດຮໍໂມນຫລືປ່ຽນຈາກການກະກຽມສັດໄປເປັນມະນຸດ. ອາການແພ້ທີ່ມັກຈະເປັນປະຕິກິລິຍາຂອງຮ່າງກາຍບໍ່ແມ່ນຮໍໂມນ, ແຕ່ເປັນສານກັນບູດໃນອົງປະກອບຂອງມັນ. ສ່ວນປະກອບການສີດຕື່ມສາມາດແຕກຕ່າງກັນຫຼາຍ. ເພາະສະນັ້ນ, ມັນເປັນມູນຄ່າທີ່ຈະພະຍາຍາມໃຊ້ insulin ຊະນິດອື່ນ.
ຖ້າຢາບໍ່ສາມາດທົດແທນໄດ້, ຢາປິ່ນປົວອາການແພ້ ຈຳ ນວນ ໜຶ່ງ ຖືກ ນຳ ໃຊ້. ສຳ ລັບອາການແຊກຊ້ອນເບົາບາງ, Hydrocortisone ແມ່ນ ເໝາະ ສົມ. ໃນກໍລະນີທີ່ຮຸນແຮງ, ແຕ່ງຕັ້ງ "Calcium Chloride", "Diphenhydramine", "Suprastin", ແລະອື່ນໆ.
Lipodystrophy
ພິຈາລະນາອາການແຊກຊ້ອນຂອງການປິ່ນປົວດ້ວຍອິນຊູລິນໃນເດັກນ້ອຍແລະຜູ້ໃຫຍ່, ມັນຄວນຈະເອົາໃຈໃສ່ກັບສະພາບເຊັ່ນວ່າການໃຊ້ຢາ ບຳ ບັດທາງປາກ. ມັນສາມາດເປັນ hypertrophic ແລະ atrophic.
ໃນກໍລະນີທີສອງ, ພະຍາດວິທະຍາພັດທະນາຕໍ່ກັບຄວາມເປັນມາຂອງໂລກ hypertrophy ທີ່ຍາວນານ. ນັກວິທະຍາສາດບໍ່ເປັນທີ່ຮູ້ຈັກ ສຳ ລັບກົນໄກທີ່ແນ່ນອນຂອງການພັດທະນາຂອງລັດດັ່ງກ່າວ. ບາງຄົນເຊື່ອວ່າຄວາມຜິດປົກກະຕິເຫຼົ່ານີ້ເກີດຂື້ນຍ້ອນການກະທົບກະເທືອນຕໍ່ລະບົບປະສາດສ່ວນປະສາດແລະຄວາມຜິດປົກກະຕິໃນທ້ອງຖິ່ນຂອງໂຣກ neurotrophic. ຄວາມຜິດປົກກະຕິດັ່ງກ່າວສາມາດເກີດຂື້ນໄດ້ເນື່ອງຈາກອິນຊູລິນບໍ່ພຽງພໍ.
ມັນເປັນສິ່ງຈໍາເປັນທີ່ຈະຕ້ອງປ່ຽນໄປຫາການຕ້ອນຮັບຂອງສ່ວນປະກອບ monocomponent. ໃນກໍລະນີນີ້, ການສະແດງທາງລົບແມ່ນຫຼຸດລົງ. ທ່ານກໍ່ ຈຳ ເປັນຕ້ອງສັກໃນທາງທີ່ຖືກຕ້ອງ.
ຕໍ່ກັບຄວາມເປັນມາຂອງ lipodystrophy, ການຕໍ່ຕ້ານອິນຊູລິນມັກຈະພັດທະນາ. ຖ້າມີເງື່ອນໄຂໃນເງື່ອນໄຂດັ່ງກ່າວ, ທ່ານ ຈຳ ເປັນຕ້ອງປ່ຽນສະຖານທີ່ສັກຢາຢູ່ສະ ເໝີ, ຕ້ອງປະຕິບັດຕາມກົດລະບຽບທັງ ໝົດ ຂອງການປິ່ນປົວດ້ວຍອິນຊູລິນ. ນອກຈາກນີ້, ຮໍໂມນໃນກໍລະນີນີ້ຕ້ອງໄດ້ຮັບການເຈືອຈາງໃນປະລິມານເທົ່າທຽມກັນກັບການແກ້ໄຂ (0.5%) ຂອງ novocaine.
ມື່ນກ່ອນຕາ, ອາການຄັນ, ຈຸດ, ຝ້າ
ອາການແຊກຊ້ອນຂອງການປິ່ນປົວດ້ວຍ insulin ສາມາດແຕກຕ່າງກັນຫຼາຍ. ບາງຄັ້ງຄົນກໍ່ຈົ່ມວ່າຕົນເອງມີຜ້າກັ້ງກ່ອນຕາເພາະວ່າຢາ. ມັນເຮັດໃຫ້ເກີດຄວາມບໍ່ສະບາຍ, ມັນຍາກທີ່ຈະອ່ານຫຍັງ. ສະພາບການນີ້ສາມາດເປັນຫ່ວງຫຼາຍ. ອາການນີ້ມັກຈະສັບສົນກັບໂຣກ retinopathy (ຄວາມເສຍຫາຍຂອງ fundus).
ແຕ່ຜ້າມ່ານສ່ວນຫຼາຍແມ່ນເກີດມາຈາກລັກສະນະຂອງການສະທ້ອນເລນ. ລາວມີຄວາມຮັບຜິດຊອບຫຼາຍໃນການກິນຢາດັ່ງກ່າວ. ຜ້າມ່ານກ່ອນຕາຈະປາກົດຢູ່ໃນຄົນທີ່ຫາກໍ່ເລີ່ມໃຊ້ຮໍໂມນໃນມໍ່ໆນີ້. ຫຼັງຈາກ 2-3 ອາທິດ, ອາການນີ້ຈະຫາຍໄປເອງ. ໃນກໍລະນີໃດກໍ່ຕາມທ່ານບໍ່ຄວນຢຸດສັກຢາເມື່ອມີອາການຄ້າຍຄືກັນ.
ຂາອາດຈະໃຄ່ບວມເມື່ອກິນອິນຊູລິນ. ນີ້ກໍ່ແມ່ນອາການຊົ່ວຄາວ, ເຊິ່ງສັງເກດເຫັນໃນອາທິດ ທຳ ອິດຂອງການບໍລິຫານຢາ. ຍ້ອນຮໍໂມນ, ໂຊດຽມແລະນ້ ຳ ຈະຖືກຮັກສາໄວ້ໃນຮ່າງກາຍ. ຄ່ອຍໆ, ຮ່າງກາຍຈະໄດ້ຮັບການນໍາໃຊ້ກັບສະພາບການໃຫມ່. ອາການໃຄ່ບວມຈະຫາຍໄປ. ດ້ວຍເຫດຜົນດຽວກັນນີ້, ຄວາມດັນເລືອດອາດຈະເພີ່ມຂື້ນໃນໄລຍະເລີ່ມຕົ້ນຂອງການປິ່ນປົວ.
ຢູ່ບ່ອນສັກຢາ, ຈຸດສີແດງທີ່ມີອາການຄັນອາດຈະປາກົດຢູ່ໃນຄົນເຈັບບາງຄົນ. ມັນກໍ່ໃຫ້ເກີດຄວາມບໍ່ສະບາຍຮ້າຍແຮງ. ໃນກໍລະນີນີ້, ຢາປະສົມກັບ hydrocortisone. ກ່ອນ ໜ້າ ນີ້, ຄົນເຈັບບາງຄົນໄດ້ສັງເກດເຫດການດັ່ງກ່າວເກີດຂື້ນເມື່ອກິນອິນຊູລິນເປັນຝີ. ໃນມື້ນີ້, ພະຍາດວິທະຍາດັ່ງກ່າວແມ່ນປະຕິບັດບໍ່ໄດ້.
ຄວາມແຕກຕ່າງອື່ນໆ
ມີອາການແຊກຊ້ອນອື່ນໆຂອງການປິ່ນປົວດ້ວຍອິນຊູລິນ. ໜຶ່ງ ໃນປະກົດການທີ່ບໍ່ ໜ້າ ພໍໃຈແມ່ນການເພີ່ມນ້ ຳ ໜັກ ໄວ. ຄົນເຈັບທີ່ກິນຮໍໂມນຟື້ນຕົວໂດຍສະເລ່ຍປະມານ 3-5 ກິໂລ. ນີ້ແມ່ນຂ້ອນຂ້າງປົກກະຕິ. ການກິນອິນຊູລິນເຮັດໃຫ້ຂະບວນການຂອງ lipogenesis (ຮູບແບບໄຂມັນໃຕ້ຜິວ ໜັງ). ເຊັ່ນດຽວກັນ, ຄວາມຢາກອາຫານອາດຈະເພີ່ມຂື້ນ.
ເພື່ອຮັກສາຕົວເລກ, ທ່ານ ຈຳ ເປັນຕ້ອງເລືອກອາຫານຢ່າງລະມັດລະວັງ. ຄວາມຖີ່ຂອງການໄດ້ຮັບອາຫານ, ເນື້ອໃນແຄລໍລີ່ຂອງມັນຮຽກຮ້ອງໃຫ້ມີການຄວບຄຸມ. ຖ້າບໍ່ດັ່ງນັ້ນ, ສິ່ງນີ້ຈະສົ່ງຜົນກະທົບທາງລົບບໍ່ພຽງແຕ່ຕົວເລກເທົ່ານັ້ນ, ແຕ່ຍັງມີສະຫວັດດີພາບທົ່ວໄປ ນຳ ອີກ. ພະຍາດທາງເດີນທາງຕ່າງໆອາດຈະປາກົດ, ເຊິ່ງເກີດຈາກການເພີ່ມນ້ ຳ ໜັກ ແຫຼມ.
ມັນຍັງມີມູນຄ່າທີ່ຈະສັງເກດວ່າການກິນ insulin ເຮັດໃຫ້ການຫຼຸດລົງຂອງ potassium ໃນເລືອດ. ເພາະສະນັ້ນ, ຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານແມ່ນສະແດງອາຫານພິເສດ. ເມນູຕ້ອງຕື່ມ ໝາກ ໄມ້, ໝາກ ໄມ້, ໝາກ ໄມ້ສີຂຽວ (ໂດຍສະເພາະແມ່ນ parsley), ຜັກ (ຜັກບົ່ວ, ຜັກກາດ, radishes). ໂດຍອ້າງອີງໃສ່ຄວາມຮັບຜິດຊອບຕໍ່ການປະຕິບັດປະ ຈຳ ວັນຂອງທ່ານ, ອາຫານແລະກົດລະບຽບການບໍລິຫານອິນຊູລິນ, ທ່ານສາມາດຫຼຸດຜ່ອນຜົນກະທົບທີ່ບໍ່ດີຂອງການປິ່ນປົວໃນຮ່າງກາຍ.
ການປ້ອງກັນ
ຜູ້ເປັນໂລກເບົາຫວານທຸກຄົນຄວນຮູ້ວິທີປ້ອງກັນອາການແຊກຊ້ອນຂອງການປິ່ນປົວດ້ວຍອິນຊູລິນ. ກົດລະບຽບງ່າຍໆ ຈຳ ນວນ ໜຶ່ງ ຕ້ອງປະຕິບັດຕາມ. ມັນເປັນສິ່ງຈໍາເປັນທີ່ຈະຕ້ອງຕິດຕາມລະດັບຂອງ glucose ໃນເລືອດຢ່າງຕໍ່ເນື່ອງ. ນີ້ແມ່ນເຮັດຫຼັງຈາກກິນອາຫານ. ຕົວຊີ້ວັດແມ່ນຄົງທີ່. ໃນເວລາດຽວກັນ, ມັນເປັນສິ່ງຈໍາເປັນທີ່ຈະຕ້ອງສັງເກດວ່າມີຄວາມກົດດັນທາງດ້ານຮ່າງກາຍຫຼືຈິດໃຈ. ພະຍາດຕ່າງໆ, ໂດຍສະເພາະກັບອຸນຫະພູມທີ່ເພີ່ມຂື້ນຫຼືລັກສະນະອັກເສບ, ຄວນສັງເກດໃນເວລາທີ່ແກ້ໄຂຜົນຂອງການວັດແທກລະດັບນໍ້າຕານ.
ປະລິມານຂອງ insulin ຕ້ອງໄດ້ຮັບການປັບຕົວກັບທ່ານຫມໍ. ໃນເວລາດຽວກັນຍຶດ ໝັ້ນ ກັບອາຫານພິເສດ. ທ່ານສາມາດຄວບຄຸມລະດັບນໍ້າຕານຂອງທ່ານດ້ວຍແຖບທົດສອບ. ພວກເຂົາຖືກດູດຊືມຢູ່ໃນນໍ້າຍ່ຽວ, ແລະຫຼັງຈາກນັ້ນຜົນໄດ້ຮັບຖືກກວດສອບກັບເຂດຄວບຄຸມ. ການກວດເລືອດແມ່ນຖືກຕ້ອງກວ່າ, ແຕ່ຢູ່ເຮືອນ, ເສັ້ນເລືອດທົດລອງໃຊ້ງ່າຍກວ່າ. ທ່ານສາມາດຊື້ເຂົ້າ ໜຽວ. ມັນຈະຊ່ວຍໃຫ້ທ່ານໄດ້ຮັບຜົນທີ່ຖືກຕ້ອງກ່ຽວກັບສະພາບຂອງຄົນໃນເວລາສະເພາະຂອງມື້.
ຜູ້ເປັນໂລກເບົາຫວານຄວນຕິດຕາມນ້ ຳ ໜັກ ຂອງຮ່າງກາຍຂອງລາວ. ການເປັນນໍ້າ ໜັກ ເກີນຮຽກຮ້ອງໃຫ້ມີການແກ້ໄຂດ່ວນ.
ໄດ້ພິຈາລະນາອາການແຊກຊ້ອນທີ່ເປັນໄປໄດ້ຂອງການປິ່ນປົວດ້ວຍອິນຊູລິນ, ທ່ານສາມາດ ກຳ ນົດການມີຢູ່ຂອງພວກເຂົາໃນໄລຍະເລີ່ມຕົ້ນ. ຍຶດຫມັ້ນກັບກົດລະບຽບທີ່ຈະແຈ້ງໃນການໃຊ້ຢາ, ທ່ານສາມາດຫລີກລ້ຽງສະຖານະການທີ່ບໍ່ດີຕ່າງໆໃນອະນາຄົດ.
ປະເພດຂອງການປິ່ນປົວດ້ວຍ Insulin
ຖ້າຄົນເຈັບບໍ່ມີບັນຫາໃນການຮັບນ້ ຳ ໜັກ ເກີນແລະບໍ່ປະສົບກັບຄວາມ ໜັກ ເກີນອາລົມ, ອິນຊູລິນຈະຖືກສັ່ງໃນ prescribed - 1 ໜ່ວຍ 1 ຄັ້ງຕໍ່ມື້ໃນແງ່ນ້ ຳ ໜັກ ຮ່າງກາຍ 1 ກິໂລ. ໃນເວລາດຽວກັນ, ການປິ່ນປົວດ້ວຍ insulin ແບບເຂັ້ມຂົ້ນເຮັດຫນ້າທີ່ເປັນການຈໍາລອງຂອງຄວາມລັບຂອງທໍາມະຊາດຂອງຮໍໂມນ.
ກົດລະບຽບ ສຳ ລັບການປິ່ນປົວດ້ວຍອິນຊູລິນຮຽກຮ້ອງໃຫ້ມີເງື່ອນໄຂດັ່ງຕໍ່ໄປນີ້:
- ຢາຕ້ອງໄດ້ເຂົ້າໄປໃນຮ່າງກາຍຂອງຄົນເຈັບໃນ ຈຳ ນວນທີ່ພຽງພໍເພື່ອ ນຳ ໃຊ້ນ້ ຳ ຕານ,
- insulins ທີ່ໄດ້ຮັບການຄຸ້ມຄອງພາຍນອກຄວນກາຍເປັນການຮຽນແບບທີ່ສົມບູນຂອງການຮັກສາຄວາມລັບພື້ນຖານ, ນັ້ນແມ່ນສິ່ງທີ່ຜະລິດຕະພັນຂອງກະຕ່າຍໄດ້ (ລວມທັງຈຸດສູງສຸດຂອງການຂັບຖ່າຍຫຼັງຈາກກິນເຂົ້າ).
ຄວາມຕ້ອງການທີ່ລະບຸໄວ້ຂ້າງເທິງນີ້ອະທິບາຍກ່ຽວກັບລະບຽບການປິ່ນປົວດ້ວຍ insulin, ເຊິ່ງໃນປະລິມານປະ ຈຳ ວັນແມ່ນແບ່ງອອກເປັນ insulins ທີ່ແກ່ຍາວຫຼືສັ້ນ.
insulins ຍາວແມ່ນຖືກປະຕິບັດຫຼາຍທີ່ສຸດໃນຕອນເຊົ້າແລະຕອນແລງແລະກໍ່ລຽນແບບຢ່າງແທ້ຈິງຂອງຜະລິດຕະພັນຟີຊິກທາງດ້ານການເຮັດວຽກຂອງກະຕ່າ.
ການກິນອິນຊູລິນສັ້ນແມ່ນຄວນແນະ ນຳ ຫລັງອາຫານທີ່ມີຄາໂບໄຮເດຣດ.ຂະ ໜາດ ຂອງປະລິມານອິນຊູລິນແມ່ນຖືກ ກຳ ນົດເປັນສ່ວນບຸກຄົນແລະຖືກ ກຳ ນົດໂດຍ ຈຳ ນວນຂອງ XE (ຫົວ ໜ່ວຍ ເຂົ້າຈີ່) ໃນອາຫານທີ່ໃຫ້.
ການຮັກສາ Insulin ໃນເວລາຖືພາ
ການຮັກສາໂລກເບົາຫວານໃນເວລາຖືພາແມ່ນເພື່ອຮັກສາຄວາມເຂັ້ມຂົ້ນຂອງນ້ ຳ ຕານໃນເລືອດເຊິ່ງຄວນຈະເປັນ:
- ໃນຕອນເຊົ້າໃນກະເພາະອາຫານຫວ່າງເປົ່າ - 3.3-5.6 mmol / l.
- ຫລັງຈາກຮັບປະທານອາຫານແລ້ວ, 5,6-7,2 mmol / L.
ການ ກຳ ນົດນ້ ຳ ຕານໃນເລືອດເປັນເວລາ 1-2 ເດືອນຊ່ວຍໃຫ້ທ່ານສາມາດປະເມີນປະສິດທິຜົນຂອງການປິ່ນປົວ. ທາດແປ້ງໃນຮ່າງກາຍຂອງແມ່ຍິງຖືພາແມ່ນມີອາການສັ່ນສະເທືອນທີ່ສຸດ. ຂໍ້ເທັດຈິງນີ້ຮຽກຮ້ອງໃຫ້ມີການແກ້ໄຂເລື້ອຍໆຂອງລະບອບ (regimen) ຂອງການປິ່ນປົວດ້ວຍ insulin.
ສຳ ລັບແມ່ຍິງຖືພາທີ່ເປັນໂລກເບົາຫວານປະເພດ 1, ການປິ່ນປົວດ້ວຍອິນຊູລິນແມ່ນຖືກ ກຳ ນົດດັ່ງຕໍ່ໄປນີ້: ເພື່ອປ້ອງກັນໂຣກຜີວ ໜັງ ໃນຕອນເຊົ້າແລະຫລັງ, ຜູ້ປ່ວຍຕ້ອງການສັກຢາຢ່າງ ໜ້ອຍ 2 ຄັ້ງຕໍ່ມື້.
ຢາອິນຊູລິນສັ້ນຫຼືກາງແມ່ນໃຫ້ກ່ອນອາຫານເຊົ້າຄັ້ງ ທຳ ອິດແລະກ່ອນອາຫານສຸດທ້າຍ. ປະລິມານທີ່ໃຊ້ຮ່ວມກັນກໍ່ອາດຈະຖືກ ນຳ ໃຊ້. ປະລິມານປະຈໍາວັນທັງ ໝົດ ຕ້ອງໄດ້ແຈກຢາຍຢ່າງຖືກຕ້ອງ: 2/3 ຂອງປະລິມານທັງ ໝົດ ແມ່ນມີຈຸດປະສົງໃນຕອນເຊົ້າ, ແລະ 1/3 ສ່ວນ - ກ່ອນກິນເຂົ້າແລງ.
ເພື່ອປ້ອງກັນ hyperglycemia ໃນຕອນກາງຄືນແລະອາລຸນ, ປະລິມານ "ກ່ອນຄ່ໍາ" ແມ່ນຖືກປ່ຽນເປັນການສັກທີ່ເຮັດກ່ອນນອນ.
ການຮັກສາແລະການປ້ອງກັນ
ການຮັກສາໂຣກເບົາຫວານປະເພດ 2 ຕ້ອງມີໂຄງການທີ່ແນ່ນອນ. ເນື້ອໃນ ສຳ ຄັນຂອງການປິ່ນປົວນີ້ແມ່ນວ່າຄົນເຈັບເລີ່ມຄ່ອຍໆເພີ່ມຢາອິນຊູລິນໃນປະລິມານ ໜ້ອຍ ລົງໃສ່ຢາທີ່ຊ່ວຍຫຼຸດຜ່ອນ ນຳ ້ຕານ.
ເປັນຄັ້ງ ທຳ ອິດທີ່ປະເຊີນ ໜ້າ ກັບການກະກຽມພື້ນຖານ, ເຊິ່ງຖືກ ນຳ ສະ ເໜີ ໃນຮູບແບບຂອງການປຽບທຽບທີ່ບໍ່ມີຕົວຕົນຂອງອິນຊູລິນທີ່ແກ່ຍາວ (ຕົວຢ່າງ, insulin glargine), ຄົນເຈັບຄວນຢຸດຢູ່ໃນລະດັບ 10 IU ຕໍ່ມື້. ດີກວ່າ, ການສັກຢາແມ່ນໃຫ້ໃນເວລາດຽວກັນຂອງມື້.
ຖ້າໂຣກເບົາຫວານສືບຕໍ່ມີຄວາມຄືບ ໜ້າ ແລະການປະສົມປະສານຂອງຢາຫຼຸດນ້ ຳ ຕານ (ແບບຟອມເມັດ) ກັບການສັກຢາອິນຊູລິນບໍ່ໄດ້ ນຳ ໄປສູ່ຜົນທີ່ຕ້ອງການ, ໃນກໍລະນີນີ້ທ່ານ ໝໍ ຕັດສິນໃຈໂອນຄົນເຈັບໃຫ້ກັບລະບອບສັກຢາ.
ໃນເວລາດຽວກັນ, ການ ນຳ ໃຊ້ຢາພື້ນເມືອງຊະນິດຕ່າງໆແມ່ນຖືກຊຸກຍູ້, ແຕ່ວ່າຢາໃດກໍ່ຕາມຕ້ອງໄດ້ຮັບການອະນຸມັດຈາກແພດ ໝໍ ທີ່ເຂົ້າຮ່ວມ.
ເດັກນ້ອຍແມ່ນກຸ່ມຄົນເຈັບພິເສດ, ສະນັ້ນການປິ່ນປົວອິນຊູລິນໃນກໍລະນີທີ່ເປັນໂລກເບົາຫວານໃນເດັກນ້ອຍຕ້ອງການວິທີການສ່ວນຕົວ. ສ່ວນຫຼາຍມັກ, ສຳ ລັບການປິ່ນປົວເດັກນ້ອຍ, ແຜນການ 2-3 ຄັ້ງການ ນຳ ໃຊ້ອິນຊູລິນ. ເພື່ອຫຼຸດຜ່ອນ ຈຳ ນວນການສັກຢາ ສຳ ລັບຄົນເຈັບຂະ ໜາດ ນ້ອຍ, ການປະສົມປະສານຂອງຢາທີ່ມີເວລາ ສຳ ຜັດສັ້ນແລະກາງແມ່ນປະຕິບັດ.
ການຮັກສາ Insulin ແມ່ນ ດຳ ເນີນໄປຕາມແຜນການດັ່ງຕໍ່ໄປນີ້:
- ກ່ອນທີ່ຈະເຮັດການສີດ subcutaneous, ສະຖານທີ່ສັກຢາແມ່ນຖືກຂູດເລັກນ້ອຍ.
- ກິນຫຼັງຈາກສັກແລ້ວບໍ່ຄວນເຄື່ອນ ເໜັງ ເກີນກວ່າເຄິ່ງຊົ່ວໂມງ.
- ປະລິມານສູງສຸດອາດຈະບໍ່ເກີນ 30 ໜ່ວຍ.
ໃນແຕ່ລະກໍລະນີ, ກຳ ນົດເວລາທີ່ແນ່ນອນຂອງການປິ່ນປົວດ້ວຍ insulin ຄວນແມ່ນທ່ານ ໝໍ. ເມື່ອບໍ່ດົນມານີ້, ເຂັມສັກຢາອິນຊູລິນໄດ້ຖືກ ນຳ ໃຊ້ເພື່ອ ດຳ ເນີນການປິ່ນປົວ, ທ່ານສາມາດໃຊ້ເຂັມສັກອິນຊູລິນໂດຍປົກກະຕິດ້ວຍເຂັມບາງໆ.
ການ ນຳ ໃຊ້ເຂັມ syringe ແມ່ນສົມເຫດສົມຜົນຫຼາຍຍ້ອນເຫດຜົນຫຼາຍຢ່າງ:
- ຂໍຂອບໃຈກັບເຂັມພິເສດ, ຄວາມເຈັບປວດຈາກການສີດແມ່ນຫຼຸດຜ່ອນ.
- ຄວາມສະດວກສະບາຍຂອງອຸປະກອນດັ່ງກ່າວຊ່ວຍໃຫ້ທ່ານສາມາດສັກຢາໄດ້ທຸກທີ່ແລະທຸກເວລາ.
- pens syringe ຈຳ ນວນ ໜຶ່ງ ແມ່ນມີຫຼອດອິນຊູລິນ, ເຊິ່ງຊ່ວຍໃຫ້ມີການປະສົມປະສານຂອງຢາແລະການ ນຳ ໃຊ້ແບບແຜນທີ່ແຕກຕ່າງກັນ.
ສ່ວນປະກອບຂອງລະບຽບການອິນຊູລິນ ສຳ ລັບໂຣກເບົາຫວານປະເພດ 1 ແລະຊະນິດ 2 ແມ່ນມີດັ່ງນີ້:
- ກ່ອນອາຫານເຊົ້າ, ຄົນເຈັບຄວນບໍລິຫານຢາຂອງການກະ ທຳ ທີ່ສັ້ນຫຼືຍາວນານ.
- ການສັກຢາອິນຊູລິນກ່ອນອາຫານທ່ຽງຄວນປະກອບດ້ວຍຮໍໂມນທີ່ເຮັດວຽກສັ້ນ.
- ການສີດທີ່ກິນກ່ອນຄ່ ຳ ລວມມີອິນຊູລິນສັ້ນ.
- ກ່ອນເຂົ້ານອນຄົນເຈັບຄວນຈັດການກະກຽມເປັນເວລາດົນ.
ມີຫຼາຍຂົງເຂດການບໍລິຫານກ່ຽວກັບຮ່າງກາຍຂອງມະນຸດ. ອັດຕາການດູດຊຶມຂອງຢາໃນແຕ່ລະເຂດແມ່ນແຕກຕ່າງກັນ. ກະເພາະອາຫານແມ່ນມີຄວາມອ່ອນໄຫວຕໍ່ຕົວຊີ້ວັດນີ້.
ດ້ວຍພື້ນທີ່ທີ່ເລືອກບໍ່ຖືກຕ້ອງ ສຳ ລັບການບໍລິຫານ, ການຮັກສາດ້ວຍອິນຊູລິນອາດຈະບໍ່ໃຫ້ຜົນໃນທາງບວກ.
ສະຖາບັນການແພດແຫ່ງຊາດຂອງການສຶກສາຫຼັງປະລິນຍາຕີ ອະນຸ. Shupika
ແລະ nsuli ot erap ແລະ I (IT) ຍັງເປັນ ໜຶ່ງ ໃນວິທີການທີ່ ສຳ ຄັນທີ່ສຸດໃນການຮັກສາໂລກເບົາຫວານ (DM). ອີງຕາມລັກສະນະຂອງວິຊາການຂອງພະຍາດ, ມັນໄດ້ຖືກບົ່ງໄວ້ໃນ 1/3 ຂອງກໍລະນີຂອງພະຍາດນີ້.
ຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານປະເພດ 1 ແລະ 15-25% ຂອງຄົນເຈັບທີ່ເປັນໂລກເບົາຫວານປະເພດ 2 (ຍ່ອຍຍ່ອຍທີ່ໃຊ້ອິນຊູລິນ) ຕ້ອງການ. ບາງຄັ້ງ, ໂດຍສະເພາະໃນສະຖານະການທີ່ມີຄວາມກົດດັນ (ການຕິດເຊື້ອ, intoxication, ເຈັບ, ການຜ່າຕັດ, ແລະອື່ນໆ)
d.), ການບໍລິຫານອິນຊູລິນຊົ່ວຄາວແມ່ນມີຄວາມ ຈຳ ເປັນ ສຳ ລັບຄົນເຈັບເຖິງແມ່ນວ່າເປັນພະຍາດທີ່ບໍ່ຮຸນແຮງເຖິງປານກາງທີ່ບໍ່ໄດ້ຮັບການປິ່ນປົວໃນເມື່ອກ່ອນ.
ຜູ້ປ່ວຍສ່ວນໃຫຍ່ທົນທານການຮັກສາອິນຊູລິນໄດ້ເປັນຢ່າງດີແລະມີພຽງສ່ວນ ໜຶ່ງ ເທົ່ານັ້ນທີ່ສາມາດພັດທະນາພາວະແຊກຊ້ອນຕ່າງໆໄດ້, ເຊັ່ນວ່າອາການແພ້ຕໍ່ອິນຊູລິນ, ໂລກຕ່ອມນ້ ຳ ຕານ, ຄວາມຕ້ານທານກັບຕ່າງປະເທດ, ລັກສະນະຂອງ l ipodystrophy, insulin edema, ການພັດທະນາຂອງປະກົດການ Somogy, inulin presbyopia ແລະ hyperalgesia.
ປະຕິກິລິຍາທີ່ກ່ຽວຂ້ອງກັບການຕອບສະ ໜອງ ຂອງຮ່າງກາຍຕໍ່ການບໍລິຫານອິນຊູລິນເປັນທາດໂປຼຕີນຈາກຕ່າງປະເທດ (ຫຼືຕໍ່ສ່ວນປະກອບທີ່ປະກອບເປັນຢາ).
ໂຣກ Phenomena ເນື່ອງຈາກອິດທິພົນຂອງອິນຊູລິນເປັນຮໍໂມນທີ່ຄວບຄຸມການເຜົາຜານອາຫານທາດແປ້ງ.
ຈົນກ່ວາບໍ່ດົນມານີ້, ຄວາມສັບສົນຂອງ IT ເລື້ອຍໆແມ່ນການພັດທະນາອາການແພ້ທ້ອງຖິ່ນແລະທົ່ວໄປ. ປັດໄຈຕ່າງໆສາມາດມີອິດທິພົນຕໍ່ການສ້າງຕັ້ງຂອງຄົນສຸດທ້າຍ, ຄື: ປະເພດແລະຊະນິດຂອງອິນຊູລິນ, ລະດັບຂອງການບໍລິສຸດແລະສະພາບລວມຂອງມັນ, ສ່ວນປະກອບຊ່ວຍລວມເຂົ້າໃນການກະກຽມ, pH ຂອງຂະ ໜາດ ກາງ, ວິທີການແລະຕາຕະລາງການບໍລິຫານ, ສະພາບຮ່າງກາຍຂອງຄົນເຈັບ, ອາຍຸແລະການ ກຳ ເນີດຂອງເຊື້ອພັນທຸ ກຳ.
ຄຸນສົມບັດພູມຕ້ານທານທີ່ເດັ່ນທີ່ສຸດແມ່ນປະກົດຂຶ້ນໃນ bovine, ໜ້ອຍ - insulin ໝູ. ອາການແພ້ທີ່ມີການໃຊ້ insulins ທີ່ຖືກກັ່ນຕອງສູງ, ໂດຍສະເພາະໃນສ່ວນປະກອບຂອງປັດສະວະແລະຕົວຂອງມະນຸດ, ແມ່ນຂ້ອນຂ້າງຫາຍາກ.
ຜົນກະທົບທີ່ຄ້າຍຄືກັນນີ້ແມ່ນຜະລິດອອກມາຈາກສ່ວນປະກອບທີ່ມີສ່ວນປະກອບເຂົ້າໃນການກະກຽມຕ່າງໆ (ສັງກະສີ, ສະຖຽນລະພາບປ້ອງກັນ, ປ້ອງກັນ), ພ້ອມທັງປະຕິກິລິຍາອາຊິດຂອງອິນຊູລິນ.
ວິທີດຽວທີ່ຈະຮັກສາໂຣກ phlegmon
ປະຈຸບັນກ້ວາງ
ການເປີດແລະການລະບາຍຂອງຜູ້ທີ່ໄດ້ຮັບຜົນກະທົບ
ຊ່ອງ fascial. ເລື້ອຍໆ
ຕ້ອງໄດ້ປັບປຸງແກ້ໄຂຫລືແມ່ນແຕ່
ການລະບາຍປ້ອງກັນຂອງສິ່ງເຫຼົ່ານັ້ນ
ກໍລະນີ fascial, ບ່ອນທີ່ແຜ່ລາມ
ນໍ້າ ໜອງ ມີແນວໂນ້ມທີ່ສຸດ.
ປະຕິບັດງານໂດຍ
ກ່ຽວກັບ phlegmon ຮຽກຮ້ອງໃຫ້ມີຄວາມຮູ້ເລິກ
ກ່ຽວກັບການວິພາກຂອງພູມສັນຖານແລະຄວນ
ປະຕິບັດພຽງແຕ່ໂດຍມີຄຸນວຸດທິສູງ
ສັນຍະ ກຳ purulent
ການຜ່າຕັດ. ປິດລະບາຍນ້ ຳ ແລະໄຫຼອອກ
ແລະວິທີການປິ່ນປົວທີ່ເຈາະໄດ້
ມີຝີ, ໃນການປິ່ນປົວ phlegmon ໄດ້
ຍອມຮັບບໍ່ໄດ້.
ຂາດສາຍຕາ
ຕິດຕາມກວດກາຫຼັກສູດການອັກເສບ
ຂະບວນການ, ຄວາມເປັນໄປໄດ້ຂອງການຢ່າງໄວວາ
ນ້ ຳ ໜອງ ແຜ່ລາມໄປຕາມ fascial
ກໍລະນີເຮັດໃຫ້ວິທີການເຫຼົ່ານີ້ເປັນທີ່ສຸດ
ອັນຕະລາຍ.
ພ້ອມດ້ວຍວິທີການຜ່າຕັດ, ດ້ວຍ
phlegmons ແມ່ນປົກກະຕິແລ້ວ
antimicrobial, detoxification ແລະ
ການປິ່ນປົວດ້ວຍພູມຕ້ານທານ. ພິຈາລະນາ
ຂາດຂັ້ນຕອນໃນການ ກຳ ນົດເຂດແດນ
ໃນເສັ້ນໄຍວ່າງ, ເຖິງແມ່ນວ່າໃນເວລາທີ່ກວ້າງຂວາງ
phlegmon ເປີດເປັນສິ່ງຈໍາເປັນ
ການປິ່ນປົວດ້ວຍຢາຕ້ານເຊື້ອເຊິ່ງ
ຄວນສືບຕໍ່ຈົນກວ່າບາດແຜຈະສະອາດ.
ມັນເປັນສິ່ງຈໍາເປັນໂດຍສະເພາະທີ່ຈະເນັ້ນຫນັກໃສ່ຄວາມບໍ່ສາມາດເຂົ້າເຖິງໄດ້
ການປິ່ນປົວແບບອະນຸລັກ phlegmon ໃນ
ໄລຍະເລີ່ມຕົ້ນ "," ໃນຂັ້ນຕອນຂອງການ
ການອັກເສບແຊກຊຶມ”,
ແນະ ນຳ ໂດຍຜູ້ຂຽນແຕ່ລະຄົນ.
ສາມາດໄດ້ຮັບການຮັກສາແບບອະນຸລັກເທົ່ານັ້ນ
infiltrate ການອັກເສບ, i.e.
ຂັ້ນຕອນການ ຈຳ ກັດ,
ແລະແມ້ແຕ່ຫຼັງຈາກນັ້ນ, ຖ້າເປັນໄປໄດ້
ການບົ່ງມະຕິທີ່ຖືກຕ້ອງຂອງການສະ ໜອງ ຂອງແຊກຊຶມ
ໃນໄລຍະຕົ້ນ.
ໃນເຂດນອກ
ເງື່ອນໄຂທີ່ມັນສາມາດເປັນໄປໄດ້ເທົ່ານັ້ນ
infiltrates subcutaneous ອັກເສບ
ເສັ້ນໃຍ.
ຄວາມຕ້ານທານຂອງ Insulin
 ມັກຈະເປັນໂຣກເບົາຫວານ, ຄວາມອ່ອນໄຫວຂອງຈຸລັງຕໍ່ກັບອິນຊູລິນຫຼຸດລົງ. ເພື່ອຊົດເຊີຍທາດແປ້ງທາດແປ້ງ, ຕ້ອງມີຮໍໂມນ 100-200 PIECES.
ມັກຈະເປັນໂຣກເບົາຫວານ, ຄວາມອ່ອນໄຫວຂອງຈຸລັງຕໍ່ກັບອິນຊູລິນຫຼຸດລົງ. ເພື່ອຊົດເຊີຍທາດແປ້ງທາດແປ້ງ, ຕ້ອງມີຮໍໂມນ 100-200 PIECES.
ເຖິງຢ່າງໃດກໍ່ຕາມ, ສະພາບການນີ້ເກີດຂື້ນບໍ່ພຽງແຕ່ຍ້ອນການຫຼຸດລົງຂອງເນື້ອຫາຫຼືຄວາມເປັນເອກະພາບຂອງຜູ້ຮັບທາດໂປຼຕີນ, ແຕ່ມັນກໍ່ຍັງເກີດຂື້ນໃນເວລາທີ່ມີພູມຕ້ານທານຕໍ່ຕົວຮັບຫຼືຮໍໂມນດັ່ງກ່າວ. ນອກຈາກນີ້, ການຕໍ່ຕ້ານອິນຊູລິນພັດທະນາກັບພື້ນຫລັງຂອງການ ທຳ ລາຍໂປຕີນໂດຍທາດເອນໄຊບາງຊະນິດຫຼືການຜູກມັດຂອງມັນໂດຍສະລັບສັບຊ້ອນພູມຕ້ານທານ.
ນອກຈາກນັ້ນ, ການຂາດຄວາມລະອຽດອ່ອນຈະປາກົດໃນກໍລະນີທີ່ມີຄວາມລັບເພີ່ມຂື້ນຂອງຮໍໂມນ contrainsulin. ນີ້ເກີດຂື້ນກັບຄວາມເປັນມາຂອງ hypercortinism, ການແຜ່ກະຈາຍ goiter ທີ່ເປັນພິດ, acromegaly ແລະ pheochromocytoma.
ພື້ນຖານຂອງການປິ່ນປົວແມ່ນການ ກຳ ນົດລັກສະນະຂອງສະພາບການ. ເພື່ອບັນລຸຈຸດນີ້, ກຳ ຈັດສັນຍານຂອງພະຍາດຕິດຕໍ່ຊ້ ຳ ເຮື້ອ (cholecystitis, sinusitis), ພະຍາດຂອງຕ່ອມ endocrine. ນອກຈາກນີ້, ປະເພດຂອງ insulin ແມ່ນຖືກທົດແທນຫຼືການປິ່ນປົວດ້ວຍ insulin ແມ່ນເພີ່ມເຕີມໂດຍການໃຊ້ແທັບເລັດຫຼຸດນ້ ຳ ຕານ.
ໃນບາງກໍລະນີ, glucocorticoids ແມ່ນຊີ້ບອກ. ເພື່ອເຮັດສິ່ງນີ້, ເພີ່ມປະລິມານປະລິມານຂອງຮໍໂມນໃນແຕ່ລະວັນແລະສັ່ງການປິ່ນປົວເປັນເວລາສິບວັນດ້ວຍ prednisone (1 ມລກ / ກກ).
ຍິ່ງໄປກວ່ານັ້ນ, ໂດຍອີງໃສ່ສະພາບຂອງຄົນເຈັບ, ປະລິມານຢາແມ່ນຫຼຸດລົງເທື່ອລະກ້າວ. ແຕ່ບາງຄັ້ງການໃຊ້ເງິນທີ່ແກ່ຍາວເປັນ ຈຳ ນວນ ໜ້ອຍ (ສູງເຖິງ 15 ມລກຕໍ່ມື້) ແມ່ນ ຈຳ ເປັນ.
ນອກຈາກນີ້, ສຳ ລັບການຕໍ່ຕ້ານອິນຊູລິນ, ອິນຊູລິນທີ່ເຂັ້ມຂຸ້ນສາມາດໃຊ້ໄດ້. ປະໂຫຍດຂອງມັນແມ່ນວ່າມັນບໍ່ມີປະຕິກິລິຍາກັບພູມຕ້ານທານ, ມີກິດຈະ ກຳ ທາງຊີວະພາບທີ່ດີແລະການປະຕິບັດຕົວຈິງບໍ່ກໍ່ໃຫ້ເກີດອາການແພ້. ແຕ່ເມື່ອປ່ຽນໄປໃຊ້ວິທີການປິ່ນປົວແບບນີ້, ຜູ້ປ່ວຍຄວນຮັບຮູ້ວ່າປະລິມານຂອງຕົວແທນ sulfated, ເມື່ອທຽບໃສ່ກັບຮູບແບບງ່າຍໆ, ຈະຖືກຫຼຸດລົງເປັນ¼ຂອງປະລິມານເບື້ອງຕົ້ນຂອງຢາປົກກະຕິ.
ເມື່ອໃຊ້ຢາອິນຊູລິນ, ອາການແຊກຊ້ອນອາດຈະແຕກຕ່າງກັນ. ດັ່ງນັ້ນ, ໃນຜູ້ປ່ວຍບາງຄົນມີອາການແພ້, ເຊິ່ງສະແດງອອກໃນສອງຮູບແບບ:
- ທ້ອງຖິ່ນ. ຮູບລັກສະນະຂອງການອັກເສບ erythematous, ອັກເສບ, ມີອາການຄັນຫຼືແຂງຢູ່ບໍລິເວນສັກ.
- ໂດຍທົ່ວໄປ, ໃນນັ້ນໂຣກ urticaria (ຄໍ, ໃບ ໜ້າ) ເກີດຂື້ນ, ປວດຮາກ, ອາການຄັນຕາມຜິວ ໜັງ, ເຊາະເຈື່ອນຢູ່ຕາມເຍື່ອເມືອກຂອງປາກ, ຕາ, ດັງ, ດັງ, ອາການເຈັບທ້ອງ, ຮາກ, ໜາວ ສັ່ນ, ອຸນຫະພູມ. ບາງຄັ້ງອາການຊshockອກເກີດຂື້ນ.
 ເພື່ອປ້ອງກັນຄວາມຄືບ ໜ້າ ຂອງອາການແພ້, ການປ່ຽນທາດອິນຊູລິນມັກຈະຖືກປະຕິບັດ. ສຳ ລັບຈຸດປະສົງນີ້, ຮໍໂມນສັດຈະຖືກທົດແທນໂດຍຮໍໂມນຂອງມະນຸດຫຼືຜູ້ຜະລິດຢາຖືກປ່ຽນແປງ.
ເພື່ອປ້ອງກັນຄວາມຄືບ ໜ້າ ຂອງອາການແພ້, ການປ່ຽນທາດອິນຊູລິນມັກຈະຖືກປະຕິບັດ. ສຳ ລັບຈຸດປະສົງນີ້, ຮໍໂມນສັດຈະຖືກທົດແທນໂດຍຮໍໂມນຂອງມະນຸດຫຼືຜູ້ຜະລິດຢາຖືກປ່ຽນແປງ.
ມັນເປັນມູນຄ່າທີ່ສັງເກດວ່າອາການແພ້ທີ່ພັດທະນາສ່ວນໃຫຍ່ແມ່ນບໍ່ໄດ້ຢູ່ໃນຮໍໂມນຕົວເອງ, ແຕ່ວ່າຢາຮັກສາທີ່ໃຊ້ເພື່ອຮັກສາມັນ. ໃນກໍລະນີນີ້, ບໍລິສັດຜະລິດຢາສາມາດໃຊ້ສານເຄມີທີ່ແຕກຕ່າງກັນ.
ຖ້າມັນບໍ່ສາມາດທົດແທນຢາໄດ້, ຫຼັງຈາກນັ້ນອິນຊູລິນກໍ່ຖືກລວມເຂົ້າກັບການແນະ ນຳ ໃຫ້ໃຊ້ຄັ້ງຕ່ ຳ ສຸດ (ສູງສຸດ 1 ມລກ) ຂອງ hydrocortisone. ໃນອາການແພ້ທີ່ຮຸນແຮງ, ຢາຕໍ່ໄປນີ້ແມ່ນໃຊ້:
- ທາດການຊຽມ chloride
- Hydrocortisone
- Diphenhydramine, ທ.
- Suprastin ແລະອື່ນໆ.
ມັນຫນ້າສັງເກດວ່າການສະແດງອາການແພ້ໃນທ້ອງຖິ່ນມັກຈະປາກົດຂື້ນເມື່ອການສີດຢາຖືກເຮັດບໍ່ຖືກຕ້ອງ.
ຍົກຕົວຢ່າງ, ໃນກໍລະນີຂອງການເລືອກທີ່ບໍ່ຖືກຕ້ອງຂອງສະຖານທີ່ ສຳ ລັບການສີດ, ຄວາມເສຍຫາຍຂອງຜິວ ໜັງ (ຕຸ່ມ, ເຂັມ ໜາ), ແລະການແນະ ນຳ ການຮັກສາເຢັນເກີນໄປ.
Ody ລິບສະຕິກ Lipipsstip
 lipodystrophy ມີ 2 ປະເພດ - atrophic ແລະ hypertrophic. ຮູບແບບຂອງໂລກພະຍາດທາງໂລກປະສາດພັດທະນາກັບພື້ນຫລັງຂອງສາຍພັນ hypertrophic.
lipodystrophy ມີ 2 ປະເພດ - atrophic ແລະ hypertrophic. ຮູບແບບຂອງໂລກພະຍາດທາງໂລກປະສາດພັດທະນາກັບພື້ນຫລັງຂອງສາຍພັນ hypertrophic.
ວິທີການປະກົດຕົວຫລັງການສີດດັ່ງກ່າວເກີດຂື້ນແທ້ບໍ່ໄດ້ຖືກ ກຳ ນົດ. ເຖິງຢ່າງໃດກໍ່ຕາມ, ທ່ານ ໝໍ ຫຼາຍຄົນແນະ ນຳ ວ່າພວກເຂົາປະກົດວ່າຍ້ອນຄວາມເຈັບປວດຢ່າງຖາວອນຕໍ່ເສັ້ນປະສາດສ່ວນປະສາດທີ່ມີຄວາມຜິດປົກກະຕິທາງ neurotrophic ໃນທ້ອງຖິ່ນ. ຂໍ້ບົກຜ່ອງຍັງສາມາດເກີດຂື້ນໄດ້ເນື່ອງຈາກການໃຊ້ອິນຊູລິນທີ່ບໍ່ພຽງພໍ.
ແຕ່ຫຼັງຈາກການໃຊ້ຢາ monocomponent, ຈຳ ນວນການສະແດງອອກຂອງ lipodystrophy ແມ່ນຫຼຸດລົງຢ່າງຫຼວງຫຼາຍ. ປັດໄຈທີ່ ສຳ ຄັນອີກຢ່າງ ໜຶ່ງ ແມ່ນການບໍລິຫານຮໍໂມນທີ່ບໍ່ຖືກຕ້ອງ, ຕົວຢ່າງ, ໂລກພູມຕ້ານທານຂອງສະຖານທີ່ສັກ, ການ ນຳ ໃຊ້ການກຽມໂຕເຢັນແລະອື່ນໆ.
ໃນບາງກໍລະນີ, ຕໍ່ກັບຄວາມເປັນມາຂອງ lipodystrophy, ການຕໍ່ຕ້ານ insulin ຂອງຄວາມຮຸນແຮງທີ່ແຕກຕ່າງກັນເກີດຂື້ນ.
ຖ້າໂຣກເບົາຫວານຖືກ ກຳ ນົດຂື້ນກັບລັກສະນະຂອງ lipodystrophy, ມັນເປັນສິ່ງ ສຳ ຄັນທີ່ສຸດທີ່ຈະຍຶດຫມັ້ນກັບກົດລະບຽບຂອງການປິ່ນປົວດ້ວຍອິນຊູລິນ, ສະຖານທີ່ປ່ຽນແປງປະ ຈຳ ວັນ ສຳ ລັບການສັກ. ພ້ອມກັນນີ້, ເພື່ອປ້ອງກັນການເກີດຂື້ນຂອງ lipodystrophy, ຮໍໂມນແມ່ນເຈືອຈາງດ້ວຍປະລິມານ Novocaine ເທົ່າກັບ (0.5%).
ນອກຈາກນັ້ນ, ມັນໄດ້ຖືກພົບເຫັນວ່າ lipoatrophy ຫາຍໄປຫຼັງຈາກ chipping ກັບ insulin ຂອງມະນຸດ.
ຜົນກະທົບອື່ນໆຂອງການປິ່ນປົວດ້ວຍ insulin
 ປົກກະຕິແລ້ວໃນພະຍາດເບົາຫວານທີ່ຂື້ນກັບອິນຊູລິນ, ຜ້າມ່ານຈະປາກົດຢູ່ຕໍ່ ໜ້າ ຕາ. ປະກົດການນີ້ເຮັດໃຫ້ຄົນບໍ່ສະບາຍໃຈ, ສະນັ້ນລາວບໍ່ສາມາດຂຽນແລະອ່ານໄດ້ຕາມປົກກະຕິ.
ປົກກະຕິແລ້ວໃນພະຍາດເບົາຫວານທີ່ຂື້ນກັບອິນຊູລິນ, ຜ້າມ່ານຈະປາກົດຢູ່ຕໍ່ ໜ້າ ຕາ. ປະກົດການນີ້ເຮັດໃຫ້ຄົນບໍ່ສະບາຍໃຈ, ສະນັ້ນລາວບໍ່ສາມາດຂຽນແລະອ່ານໄດ້ຕາມປົກກະຕິ.
ຄົນເຈັບຫຼາຍຄົນເຮັດຜິດອາການນີ້ ສຳ ລັບໂຣກເບົາຫວານ. ແຕ່ຜ້າກັ້ງກ່ອນຕາແມ່ນຜົນຂອງການປ່ຽນແປງຂອງການສະທ້ອນຂອງເລນ.
ຜົນສະທ້ອນນີ້ຈະຜ່ານໄປຢ່າງເປັນອິດສະຫຼະພາຍຫຼັງ 14-30 ວັນນັບແຕ່ເລີ່ມການປິ່ນປົວ. ສະນັ້ນ, ບໍ່ ຈຳ ເປັນຕ້ອງຂັດຂວາງການຮັກສາ.
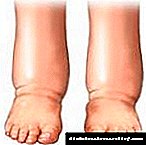
ອາການແຊກຊ້ອນອື່ນໆຂອງການປິ່ນປົວດ້ວຍອິນຊູລິນແມ່ນການໃຄ່ບວມຂອງສ່ວນປາຍສຸດ. ແຕ່ການສະແດງອອກເຊັ່ນບັນຫາວິໄສທັດຈະຫາຍໄປເອງ.
ການໃຄ່ບວມຂອງຂາແມ່ນເກີດຂື້ນຍ້ອນການຮັກສາໄວ້ໃນນໍ້າແລະເກືອ, ເຊິ່ງມັນຈະພັດທະນາພາຍຫຼັງການສັກຢາອິນຊູລິນ. ເຖິງຢ່າງໃດກໍ່ຕາມ, ໃນໄລຍະເວລາ, ຮ່າງກາຍປັບຕົວເຂົ້າກັບການປິ່ນປົວ, ສະນັ້ນມັນຈຶ່ງຢຸດການສະສົມນໍ້າ.
ດ້ວຍເຫດຜົນທີ່ຄ້າຍຄືກັນນີ້, ໃນໄລຍະເບື້ອງຕົ້ນຂອງການປິ່ນປົວໃນຄົນເຈັບ, ຄວາມດັນເລືອດໃນແຕ່ລະໄລຍະອາດຈະເພີ່ມຂື້ນເລື້ອຍໆ.
ນອກຈາກນີ້, ຕໍ່ກັບຄວາມເປັນມາຂອງການປິ່ນປົວດ້ວຍອິນຊູລິນ, ຜູ້ເປັນໂລກເບົາຫວານບາງຄົນກໍ່ມີນ້ ຳ ໜັກ. ໂດຍສະເລ່ຍ, ຄົນເຈັບຟື້ນຕົວໄດ້ປະມານ 3-5 ກິໂລກຣາມ. ຫຼັງຈາກທີ່ທັງຫມົດ, ການປິ່ນປົວຮໍໂມນກະຕຸ້ນ lipogenesis (ຂະບວນການຂອງການສ້າງໄຂມັນ) ແລະເພີ່ມຄວາມຢາກອາຫານ. ໃນກໍລະນີນີ້, ຄົນເຈັບ ຈຳ ເປັນຕ້ອງປ່ຽນອາຫານໂດຍສະເພາະເນື້ອໃນແຄລໍລີ່ແລະຄວາມຖີ່ຂອງການໄດ້ຮັບອາຫານ.
ນອກຈາກນັ້ນ, ການບໍລິຫານອິນຊູລິນຢ່າງຕໍ່ເນື່ອງເຮັດໃຫ້ເນື້ອໃນຂອງໂພແທດຊ້ຽມໃນເລືອດຫຼຸດລົງ. ບັນຫານີ້ສາມາດແກ້ໄຂໄດ້ໂດຍອາຫານພິເສດ.
ສຳ ລັບຈຸດປະສົງນີ້, ເມນູປະ ຈຳ ວັນຂອງຜູ້ເປັນໂລກເບົາຫວານຄວນໄດ້ຮັບການຕອບແທນດ້ວຍ ໝາກ ໄມ້ທີ່ມີ ໝາກ ນາວ, ໝາກ ໄມ້ປ່າໄມ້ (ໃບເຕີຍ, ສະຕໍເບີຣີ), ພືດສະຫມຸນໄພ (parsley) ແລະຜັກ (ຜັກກາດ, radishes, ຜັກບົ່ວ).